
Как и чем лечить коленные суставы, если они болят: медикаментозные препараты, лечебный массаж и подборка лучших народных рецептов. Ужасно болит колено, что делать?
Коленные суставы постоянно испытывают большие нагрузки, особенно, если человек имеет избыточную массу тела. Поэтому, в них чаще всего возникают воспалительные процессы или они травмируются по каким-либо причинам. Все эти неприятности отзываются болью при сгибании. Но, кроме всего этого, существует ряд заболеваний, из-за которых начинают болеть колени:
- артроз;
- ревматический артрит;
- повреждение коленного хряща и сухожилия;
- воспаление связок и около суставной сумки;
- опухоли;
- киста Бейкера;
- инфекционные заболевания.
Болит колено при сгибании и разгибании
Если коленный сустав болит при сгибании и разгибании, то на это есть несколько причин:- Травмы . Частой причиной болевых ощущений становятся разного рода травмы. Они возникают в результате падения или удара.
- Чрезмерные физические нагрузки , которые наблюдаются у спортсменов, подростков. Наиболее распространенным заболеванием колена, когда подростки чрезмерно занимаются спортом, считается болезнь Осгуда-Шлаттера. Она характеризуется некрозом бугристого участка большеберцовой кости. Причиной становятся чрезмерные тренировки. При лечении, а оно длится один месяц, почти всегда бугор большеберцовой кости полностью выравнивается и происходит 100% выздоровление. Болезнь диагностируется по образовавшейся шишечке в области коленного сустава, и боли при сгибании и разгибании колена.
- Разрыв связок . Он тоже возникает чаще всего от спортивных нагрузок. Сопровождается острой и резкой болью, припухлостью колена. Для выздоровления нужно исключить все нагрузки на данный сустав.
- Тендинит наколенника . Кроме перечисленных болезней у людей, занимающихся спортивным бегом, прыжками, приседаниями, велоспортом и лыжами, возникает тендинит наколенника, поскольку сухожилия постоянно раздражены. Они выполняют важную поддерживающую функцию суставов колена. Заболевание чаще всего возникает после 40 лет, когда начинаются возрастные изменения в организме. Пациент испытывает боли при сгибании и разгибании ног.
- Жидкость . Под коленным суставом скапливается жидкость, которая ощущается болью. Причиной скопления жидкости являются: киста Бейкера, грыжа коленного сустава, повреждения хряща колена, разрыв мениска.
- Артрит . Если пациент не занимается спортом, но вдруг возникает боль в колене при сгибании и разгибании, то причина зачастую кроется в артрите. Это заболевание опасно разными серьезными осложнениями. Самым неприятным считается ревматический артрит. Он может сопровождаться повышенной температурой, слабостью, болями и отеками колена.
- Болевой синдром . Иногда боль может возникнуть под коленной чашечкой. Это заболевание называют – надколенно-бедренный болевой синдром. Особенно он ощутим при длительном сидении, сгибании колена.

Боль в колене при ходьбе
Все , которые могут возникнуть при ходьбе, условно подразделяют на две группы:Острая, при травмировании колена
Травмы могут быть самими разными. Чаще всего поражаются мягкие ткани, окружающие сустав, а также кровеносные сосуды и нервные волокна. Кроме боли, возникает отек, гематома.В период лечения желательно вести малоподвижный образ жизни, чтобы не напрягать сустав.
Хроническая, при наличии заболевания
Причиной многих воспалительных процессов в суставе считается его перегрузка, приводящая к микроповреждениям на протяжении определенного времени. Провокаторами являются следующие заболевания:- Бурсит . При его наличии поражается околосуставная полость - она заполняется жидкостью. Больной испытывает острую боль, особенно если поднимается по лестнице, приседает. Область колена краснеет, наблюдается повышение температуры тела.
- Инфекция , которая содержится на кожных покровах, в области колена.
- Нарушение кровоснабжения , что провоцирует при ходьбе боль.
- Аутоиммунные процессы. Иногда наблюдаются процессы разрушения - клетки способны разрушить коленные ткани, принимая их за чужие.
- Защемление нервов в области колена. Причиной боли становятся дегенеративные изменения сустава. Признаком начала заболевания становится хруст при приседании. Эта боль через какое-то время может пройти, потом снова возобновляется. Она может возникнуть даже при погодных изменениях.
- Подагра. С годами происходит отложение в области сустава мочевой кислоты. Она постепенно разрушает сустав. Возникает резкая боль, которая находит приступами. Она может через определенное время прекратиться и заново начаться.
Колено опухло и болит
Причин опухания колена много. Наиболее распространенные – это разного рода травмы или заболевания:- ушиб;
- вывих;
- повреждение коленных связок и мениска:
- остеопороз;
- ревматоидный артрит;
- тендинит;
- аллергические проявления;
- инфекция;
- подагра.
При боли и опухании нужно немедленно обратиться к врачу. После того как будет установлен диагноз, будет назначено лечение.
До посещения специалиста можно оказать доврачебную помощь. При сильной боли выпить обезболивающий препарат. Для того чтобы придать неподвижность больному суставу, нужно наложить тугую повязку.Лечение зависит от диагноза, но наиболее общими процедурами являются:
- наложение гелей и мазей, снимающих воспаление;
- прием антибиотиков и витаминов;
- компрессы из отвара трав (мяты, эвкалипта, хмеля, сабельника, пихты), которые способствуют выздоровлению;
- хорошо снимает оттек мазь – Троксевазин и примочки из глины.
- Хондропротекторы. Если заболевание только начинается, хрящ не успел разрушиться, то могут помочь в излечении препараты, которые относят к хондропротекторам. Лечение проходит длительно.
- Нестероидные препараты, которые снимают воспалительные процессы. Но их нельзя долго принимать, так как они способствуют сильному раздражению стенок желудка.
- Общеукрепляющие средства для улучшения иммунитета.
- Мануальную и физиотерапию.
- Индивидуальную диету для снижения массы тела, чтобы уменьшить нагрузку на суставы.
- Массаж для расслабления напряжения мышц бедра и их укрепления. Способствует устранению защемления нервных окончаний.

Кроме лекарственных средств, для снятия боли в колене при передвижении, закрепляется специальный бандаж - он защищает сустав, уменьшая его подвижность и фиксируя в одном положении.
Народные средства против болей коленных суставов
Наряду с лечением медицинскими препаратами для снятия болевых ощущений дома можно применять народные средства. Многие из них выводят отложения солей в суставах, а также обладают согревающим эффектом.Действенным и эффективным рецептом считается наложение примочек из раствора пищевой соды:
- Одну столовую ложку соды растворяют в литре теплой воды.
- Смачивают ткань в растворе.
- Накладывают ткань на коленный сустав и держат в течение 15-20 минут.
- Колено протирают чистой водой и потом смазывают этот участок детским кремом.
- Делают согревающий компресс, утепляя колено шерстяным шарфом, обмотанным вокруг колена.
- Необходимо вместе с этой процедурой пить 2 столовые ложки сока черной редьки.
- зверобоя;
- ромашки;
- хмеля;
- отвара соломы;
- коры рябины.
Если проводить в домашних условиях лечебные процедуры (наложение компрессов, втирание настоек и нутряного говяжьего жира, примочки из лекарственных трав, применение внутрь сока растений и отваров из них), можно снять болевые ощущения и ускорить лечение, прописанное врачом.
К какому врачу обращаться, если болит колено?
При возникновении боли в коленном суставе, многие пациенты не знают, какого врача посетить. Нужно в первую очередь обратиться к участковому терапевту, а он уже по симптомам определит более узкого специалиста:- Остеопат - это специалист, который берется диагностировать и лечить комплексные нарушения в организме. Он при помощи рук может нащупать, какие произошли отклонения в расположении костей, что заставляет мышцу на коленном суставе находиться в напряжении. Назначит лечение и даст рекомендации в выполнении физических упражнений.
- Ортопед - осмотрит то, что касается двигательного аппарата. Он определит причину возникновения болевых ощущений, обусловленных травмами, мышечными и сосудистыми изменениями, а также врожденными дефектами.
- Невропатолог или невролог - боли возникают под коленом, и причиной может стать воспаление подколенного нерва.
- Ревматолог - если наблюдается покраснение и возникает боль в коленном суставе. Врач занимается воспалительными процессами в области коленного сустава при артритах, подагре, остеоартрите и других.
- Инфекционист - при лечении некоторых инфекционных заболеваниях, которые стали причиной возникновения боли в области колена.
- Хирург - если происходит разрыв связок, нужно заменить мениск, провести оперативные вмешательства.
Видео: Лечение боли в колене без таблеток
Как вылечить боль в колене без медикаментозных средств, подскажет Елена Малышева и ее коллеги:Итак, даже при разных видах лечения ждать быстрого выздоровления не стоит. Все восстанавливается постепенно, медленно. Самое главное - вовремя начать лечение, а не запускать болезнь, которая может перерасти в серьезные заболевания с необратимыми последствиями.
Колени – самые сложные по строению суставы скелета. Особенность их строения состоит в недостаточной защищенности, обилии кровеносных сосудов и нервов, а также в повышенной ежедневной нагрузке. Из всех сочленений человеческого тела они чаще подвергаются травмированию, преждевременному износу и другим патологическим изменениям. При отсутствии лечения коленных суставов неизбежно наступает ухудшение состояния вплоть до полного обездвиживания конечности.
Виды заболеваний коленных суставов и их причины
Если болит коленный сустав, причины этому состоят в изменении тканей, входящих в его структуру. Они могут носить воспалительный, дистрофический или травматический характер. В 50% всех случаев заболевания коленных суставов считаются сочетанными, когда воспаление провоцирует деструкцию хрящей или иных элементов, а травмы становятся причиной воспаления. Выявление источника дискомфорта в ногах позволяет понять, почему болят колени и как лечить ту или иную патологию.
Чаще всего боли в коленном суставе возникают по причине дистрофического изменения хрящей и воспаления костных и хрящевых структур (гонартрит и гонартроз). Чуть реже диагностируются:
- воспалительные заболевания связок, мыщелков, менисков, синовиальных сумок;
- структурные изменения тканей (отверждение или деформация, связочного аппарата и синовиальных сумок, образование солевых наростов);
- надрывы связок, трещины и вывихи надколенника и менисков;
- некроз внутрисуставных хрящей и связок;кисты на бурсах.
Так же проблемы с передвижением возникают при наличии суставной мыши – фрагмента кости или хряща, расположенного внутри колена.
Симптомы и лечение патологий колен
Задуматься о том, почему колени болят, и как лечить патологию, можно при появлении дискомфорта в них.
Распространенные симптомы патологий колен:
- боли при сгибании и разгибании конечности;
- хруст или щелчки;
- местная отечность и/или покраснение;
- образование четко очерченных опухолей (шишек) на передней или задней части колен.
В зависимости от типа и вида болезни симптоматика периодически нарастает и ослабевает, имеет тенденцию к постепенному усилению, или отличается стабильным присутствием дискомфорта в течение нескольких дней или даже недель.
Важно, чтобы лечение коленного сустава начиналось сразу после появления первых симптомов. Терапия включает в себя:
- прием медикаментов (таблеток с противовоспалительным и анальгетическим эффектом, хондропротекторов и антибиотиков);
- физиопроцедуры;
При отсутствии положительной динамики в состоянии пациента проводится хирургическое лечение коленных суставов.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
 Коленные суставы относятся к наиболее крупным и наиболее сложным суставам тела человека. На их долю приходится более 80% массы тела, а в некоторых ситуациях нагрузка на них может значительно увеличиваться. Например, при беге или прыжках суставные хрящи и мениски деформируются в 5 - 10 раз сильнее, чем при ходьбе. В связи с этим фактом коленные суставы считаются наиболее подверженными различного рода повреждениям. Практически все элементы данного сустава хорошо иннервированы, поэтому их повреждение вызывает , а также гамму других сопутствующих неприятных ощущений. Воспалительная реакция, развивающаяся в ответ на повреждение, приводит к усилению болей за счет мягких тканей и повышения давления синовиальной жидкости в полости сустава.
Коленные суставы относятся к наиболее крупным и наиболее сложным суставам тела человека. На их долю приходится более 80% массы тела, а в некоторых ситуациях нагрузка на них может значительно увеличиваться. Например, при беге или прыжках суставные хрящи и мениски деформируются в 5 - 10 раз сильнее, чем при ходьбе. В связи с этим фактом коленные суставы считаются наиболее подверженными различного рода повреждениям. Практически все элементы данного сустава хорошо иннервированы, поэтому их повреждение вызывает , а также гамму других сопутствующих неприятных ощущений. Воспалительная реакция, развивающаяся в ответ на повреждение, приводит к усилению болей за счет мягких тканей и повышения давления синовиальной жидкости в полости сустава.
Однако не только поражение коленного сустава может привести к болям в данной области. Зачастую причина кроется в патологии окружающих коленный сустав структур - кровеносных сосудов, нервных стволов, лимфатических узлов и мышц. Более редкой причиной болей является формирующееся в подколенной ямке объемное образование - киста, доброкачественная и злокачественная опухоль, и др. В медицинской практике периодически встречаются психогенные боли в коленях, не имеющие под собой какого-либо реального субстрата (основы ).
Каждое заболевание обладает рядом внешних признаков, обнаруживаемых при осмотре и ощупывании области колена и остальной конечности. В совокупности с ощущениями больного (характер боли, периодичность и давность ее появления и др. ) часто удается достаточно точно установить предварительный диагноз и начать соответствующее лечение. При неясной клинической картине прибегают к применению дополнительных инструментальных и лабораторных исследований, наиболее используемыми из которых являются рентгенография, ультразвуковое исследование и .
Лечение всегда должно быть ориентировано на устранение причины болей. Если оно малоэффективно, то следует задуматься о достоверности установленного изначально диагноза. Спектр лекарственных препаратов для купирования болей в области колена огромен, поскольку причины болей могут быть крайне разнообразными. Наиболее часто используются противовоспалительные, и противоаллергические препараты в виде мазей, компрессов, уколов, таблеток, свечей и др.
Анатомия области колена
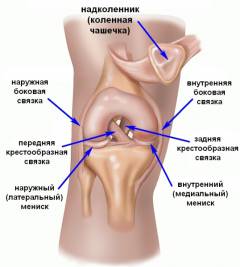 Знание анатомического строения коленного сустава и окружающих его структур имеет первостепенное значение в понимании причин и механизмов развития того или иного заболевания, проявляющегося болями в данной области.
Знание анатомического строения коленного сустава и окружающих его структур имеет первостепенное значение в понимании причин и механизмов развития того или иного заболевания, проявляющегося болями в данной области.Анатомия коленного сустава
Коленный сустав образован дистальным (удаленным ) концом бедренной кости, проксимальным (ближним ) концом большеберцовой кости и надколенником.Коленный сустав по форме относится к сложным мыщелковым (блоковидным ) суставам, поэтому в нем возможны движения вокруг трех осей, а не вокруг одной или двух, как в классическом блоковидном суставе. Наиболее широкий диапазон движений регистрируется в сагиттальной плоскости (сгибание и разгибание ) и у здоровых людей достигает более 140 градусов. Движения в боковой плоскости и вокруг своей оси могут осуществляться лишь в согнутом положении сустава. Боковое отведение и приведение голени осуществляется в пределах всего 5 - 7 градусов. Ротационные движения (вокруг своей оси ) осуществляются в пределах 20 - 25 градусов.
При ближайшем рассмотрении суставных поверхностей данного сочленения становится очевидным, что они не являются конгруэнтными. Иными словами, суставные поверхности соприкасаются не плотно и между ними остаются зазоры. При такой архитектонике стабильность сустава находилась бы под вопросом, однако, вместо этого, коленный сустав является одним из наиболее надежных суставов тела человека. Объяснение кроется в менисках – парных треугольных прослойках из хрящевой ткани, которые заполняют вышеуказанные зазоры, играя роль прокладки или уплотнителя.
Как мениски, так и поверхности соприкасающихся костей выстланы гиалиновым хрящом, обеспечивающим многократное снижение силы трения в суставе. Помимо этого, сила трения уменьшается за счет синовиальной жидкости, заполняющей все свободное пространство в суставе.
Капсула коленного сустава плотно прикрепляется ко всем костям, входящим в его состав. Как и все суставные капсулы, она является двухслойной. Наружный слой называется фиброзным и состоит из плотной оформленной соединительной ткани – одного из наиболее прочных видов тканей, присутствующих в организме. К тому же в укреплении суставной капсулы коленного сустава участвуют многочисленные внешние связки колена. Наибольший вклад в укрепление капсулы коленного сустава вносит сухожилие четырехглавой мышцы бедра, которое переплетается с волокнами капсулы и по выходу из нее формирует сухожилие надколенника. Внутренний слой капсулы коленного сустава называется синовиальным, поскольку состоит из многослойного цилиндрического эпителия. В силу структурных особенностей данный эпителий обеспечивает постоянную циркуляцию синовиальной жидкости, что крайне важно для питания хряща и поддержания работоспособности сустава.
Анатомия мышц и связок в области коленного сустава
Мышцы в области коленного сустава располагаются таким образом, что спереди колена они отсутствуют, а позади него формируют углубление ромбовидной формы, в котором проходит сосудисто-нервный пучок. С боков коленный сустав защищен небольшим мышечным массивом.При ощупывании коленного сустава сзади четко определяется подколенная ямка, имеющая форму ромба. Верхней внутренней границей данного ромба является двуглавая мышца бедра. Верхней наружной границей является полуперепончатая мышца. Нижней внутренней границей является внутренняя головка икроножной мышцы и небольшая часть подошвенной мышцы. Нижней наружной границей подколенной ямки является наружная головка икроножной мышцы. Глубже, под обеими головками икроножных мышц, по задней поверхности капсулы коленного сустава проходит подколенная мышца.
С внутренней стороны капсула коленного сустава соприкасается с рудиментарной подошвенной мышцей. Более поверхностно располагается портняжная мышца. Некоторые мышцы не находятся в проекции коленного сустава, однако их сухожилия перекидываются через него и прикрепляются к бугристостям и мыщелкам большеберцовой, малоберцовой и бедренной костей. В числе таких сухожилий находится сухожилие тонкой мышцы бедра, полусухожильной мышцы, полуперепончатой мышцы.
Важнейшую роль в функционировании коленного сустава играет связочный аппарат. Основной его задачей является ограничение объема движений в коленном суставе таким образом, чтобы не происходило . Связки коленного сустава подразделяются на внутренние (находящиеся в полости сустава ) и внешние (находящиеся вне полости сустава ). Часть внешних связок переплетается с волокнами капсулы коленного сустава, значительно увеличивая ее прочность.
К наиболее важным внутрисуставным связкам относятся:
- боковые (внутренняя и наружная );
- крестообразные (передняя и задняя );
- менискобедренные (передняя и задняя );
- поперечная связка колена.
При боковой травме коленного сустава часто страдают боковые связки. Повреждение поперечной связки колена встречается редко, поскольку чаще происходит разрыв одного из менисков, между которыми и находится данная связка.
К наиболее важным внесуставным связкам коленного сустава относятся:
- связка надколенника;
- коллатеральные связки.
Коллатеральные связки находятся по бокам от сустава, предотвращая чрезмерное его отклонение от оси ноги во фронтальной плоскости (вбок ). Травмы данных связок крайне болезненны и редко регенерируют полностью, поэтому после растяжения или разрыва наблюдаются повторяющиеся спонтанные вывихи.
Анатомия сосудов и нервов в области коленного сустава
В подколенной ямке проходит сосудисто-нервный пучок, включающий подколенную артерию, вену и седалищный нерв. У некоторых людей встречается один из вариантов кровоснабжения коленного сустава, при котором происходит разделение бедренной артерии на две ветви – более крупную заднюю большеберцовую артерию и менее крупную переднюю большеберцовую артерию. В то время, когда у большинства людей данное разветвление локализуется ниже коленного сустава, у небольшой части оно находится на уровне сустава или выше него. В таком случае вместо подколенной артерии в сосудисто-нервный пучок будет входить задняя большеберцовая артерия или даже обе (передняя и задняя большеберцовая артерии ). Таким же образом встречаются разнообразные варианты венозных коллатералей (ветвей ) в области коленного сустава, причем их число превышает количество вариантов артериальных коллатералей.Помимо вышеуказанных наиболее крупных кровеносных сосудов в области колена существует развитая сосудистая сеть, призванная обеспечивать жизнедеятельность капсулы сустава и околокапсульной части менисков. В образовании данной сети принимает участие не только подколенная артерия, но и некоторые ветви расположенной выше бедренной артерии. В частности речь идет о верхней и нижней медиальной артерии колена, нисходящей коленной артерии, верхней и нижней латеральной артерии колена и др.
Среди нервов, находящихся в области коленного сустава, следует отметить седалищный нерв и его ветви – большеберцовый и малоберцовый нерв, на которые он делится выше уровня колена. Также могут встречаться небольшие чувствительные кожные нервы.
Все элементы сосудисто-нервного пучка сверху прикрыты жировой клетчаткой с целью их защиты при травме.
Какие структуры могут воспаляться в колене?
 Практически всегда причиной болей в коленях является воспалительный процесс. В зависимости от того, какая из структур сустава воспалена, проявляются те или иные виды нарушений его функционирования и боли, также носящие разнообразный характер.
Практически всегда причиной болей в коленях является воспалительный процесс. В зависимости от того, какая из структур сустава воспалена, проявляются те или иные виды нарушений его функционирования и боли, также носящие разнообразный характер.В области коленного сустава могут воспаляться следующие структуры:
- суставной хрящ;
- артерии;
- вены;
- нервы;
- лимфатические узлы и сосуды;
- капсула сустава (фиброзный и синовиальный слой );
- кости (бедренная, большеберцовая, надколенник );
- мышцы и сухожилия;
- синовиальные сумки;
- подкожная жировая клетчатка;
Основные причины болей в колене
Медицинская терминология для большинства непосвященных в данную область людей является сложной и непонятной. Тем не менее, ее использование необходимо в связи с высокой функциональной емкостью и точностью. Расположенная ниже таблица призвана улучшить понимание больными сути медицинских терминов и механизмов, по которым развивается то или иное заболевание.Причины болей в колене
| Воспаленная структура | Название воспаления | Механизм развития воспаления |
| Суставной хрящ | Хондрит | Наиболее частой причиной воспаления суставного хряща является его дегенеративно-дистрофическое изменение при деформирующем . При данном заболевании происходит постепенное разрушение хряща, сопровождающееся прогрессирующим снижением его упругости. В результате, повреждения хряща увеличиваются. Кроме того происходит снижение его способности к восстановлению, что косвенно приводит к учащению воспалительных процессов. |
| Подколенная артерия | Артериит | Воспаление подколенной артерии в основном происходит в связи локальными нарушениями циркуляции крови. Наиболее распространенной причиной этого является оседание микробов на атеросклеротической бляшке, расположенной в данном сегменте кровеносного русла и разрушение ими внутренних слоев стенки артерии. |
| Подколенная вена | Флебит | Воспаление подкожной вены происходит чаще, чем воспаление подкожной артерии по той причине, что скорость кровотока в вене значительно ниже, чем в артерии, и вероятность оседания в связи с этим повышается. Кроме того, вены обладают системой клапанов, в области которых происходит завихрение потока крови, что предрасполагает к формированию . Тромботические массы являются благоприятной средой для роста бактерий, которые и вызывают воспаление стенки данного сосуда. |
| Седалищный или большеберцовый нерв | Неврит | Основной причиной воспаления седалищного нерва является его механическое сдавление и растяжение вследствие травм или локальное охлаждение на сквозняке. Более редким является повреждение оболочки нерва собственными антителами при определенных аутоиммунных заболеваниях. |
| Лимфатический узел | Лимфаденит | Воспаление регионарного лимфатического узла может локализоваться в подколенной ямке в ответ на любое воспаление колена голени или стопы ( , и др. ). В данном случае лимфатический узел выступает в роли барьера, улавливающего бактерии, распространяющиеся из очага воспаления в остальной организм. При этом размеры узла увеличиваются из-за скопления в нем (клеток иммунной системы ), его капсула натягивается и вызывает боль. |
| Лимфатический сосуд | Лимфангит | Часто параллельно с наблюдается и воспаление лимфатического сосуда (лимфангит ), обычно расположенного несколько ниже самого узла. Данное воспаление выглядит как опухшая красная полоска, болезненная на ощупь. Причиной лимфангита является чрезмерное количество живых бактерий или медиаторов воспаления в лимфе. Также возможен механизм ретроградного (обратного ) воспаления стенки лимфатического сосуда от воспаленного лимфатического узла. |
| Капсула коленного сустава | Синовит | Воспаление синовиальной оболочки капсулы сустава у молодых людей наиболее часто является следствием механической травмы. У людей среднего и пожилого возраста воспаление может возникать, в том числе, и по причине . При ревматизме агрессивным фактором являются собственные антитела, выработанные организмом против стрептококковой , которые вследствие антигенной схожести ошибочно поражают синовиальный эпителий. |
| Костный мозг | Остеомиелит | Первичный остеомиелит чаще развивается у людей среднего и пожилого возраста (встречаются и исключения ) из-за попадания в костный мозг бактерий вместе с током крови. Вторичный остеомиелит является травматическим, может развиться у пациентов любого возраста и всегда связан с попаданием микробов в костный мозг из окружающей среды при открытых , хирургических операциях и др. |
| Мышцы и сухожилия | Миозит, тендинит | Воспаление мышечно-сухожильного аппарата коленного сустава в основном происходит вследствие механических травм, перерабатывания и локального (нахождение на сквозняке ). Растяжение и разрыв сухожилий случается у спортсменов, стремительно набирающих мышечную массу и не заботящихся об укреплении сухожилий. |
| Синовиальная сумка | Бурсит | Коленный сустав содержит от 3 до 5 синовиальных сумок, большинство из которых расположено на передней поверхности капсулы в проекции надколенника. Они воспаляются достаточно редко и по этой причине их диагностика трудна. Основной причиной их воспаления является травма. Реже воспаление может распространиться на них с соседних структур. |
| Подкожная жировая клетчатка | Целлюлит | Воспаление подкожно-жировой клетчатки – явление достаточно редкое и чаще всего вызвано воспалением соседних структур (остеомиелит, гнойный и др. ). |
| Кожа | Дерматит | Воспаление кожных покровов колена может развиться вследствие бактериальной инфекции ( ), а также при аллергическом контактном . |
Диагностика причин болей в колене
 По той причине, что боли в области колена могут быть следствием большого числа заболеваний, зачастую для постановки правильного диагноза необходимо использование дополнительных лабораторных и инструментальных исследований. Разумеется, не стоит преуменьшать роли анамнеза (сбора сведений о развитии заболевания
), осмотра и общего обследования больного, поскольку тщательное выполнение этих стандартных методов сбора данных позволяет в 70% случаев установить диагноз.
По той причине, что боли в области колена могут быть следствием большого числа заболеваний, зачастую для постановки правильного диагноза необходимо использование дополнительных лабораторных и инструментальных исследований. Разумеется, не стоит преуменьшать роли анамнеза (сбора сведений о развитии заболевания
), осмотра и общего обследования больного, поскольку тщательное выполнение этих стандартных методов сбора данных позволяет в 70% случаев установить диагноз.К какому доктору обращаться?
В связи с многообразием причин болей в колене пациент не всегда знает, к какому доктору ему следует обратиться. Поэтому, для того чтобы внести конкретику, пациенту рекомендуется, в первую очередь, обратиться к семейному врачу, который проведет необходимые первичные исследования, позволяющие определить, к какой области относится конкретное заболевание.Приблизительно 80% заболеваний колена способен лечить семейный доктор. В случае если существует подозрение на заболевание, не входящее в его компетенцию или которое он не способен лечить по причине запущенности, семейный врач направляет больного на консультацию к соответствующему специалисту. При необходимости семейный врач или соответствующий специалист направляет больного на плановое или срочное лечение в соответствующее отделение больницы.
Специалистами, занимающимися лечением заболеваний, вызывающих боли в области колена, являются:
- травматолог;
- ортопед;
- невропатолог;
- хирург;
- аллерголог/иммунолог;
- ревматолог;
- инфекционист;
- гастролог;
- онколог;
- психотерапевт и др.
Лабораторные и инструментальные исследования
Для уточнения диагноза зачастую необходимо базироваться на данных дополнительных параклинических исследований, характерных для той или иной области медицины.Методы диагностики причин болей в колене
| Область медицины | Заболевание | Методы диагностики |
| Травматология/
ортопедия |
|
|
| Неврология |
|
|
| Хирургия |
|
|
| Аллергология/ иммунология |
|
|
| Ревматология |
|
|
| Инфекционные болезни |
|
|
| Гастрология |
|
|
| Онкология |
|
|
| Психиатрия |
|
|
| Эндокринология |
|
|
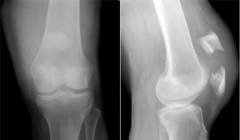
Рентгенография/рентгеноскопия сустава в двух проекциях
Рентгенография является инструментальным методом исследования, при котором с помощью рентгеновских лучей на пленке создается изображение костной структуры коленного сустава. Хрящевая ткань не отображается, поэтому вместо нее между дистальным концом бедра и проксимальным концом большеберцовой кости образуется так называемая суставная щель.
Рентгеноскопия является схожим инструментальным методом, однако в отличие от рентгенографии она осуществляется в реальном времени. Иными словами, врач-рентгенолог изучает костный скелет коленного сустава в динамике, поворачивая пациента под разными углами, а также прося его производить движения в суставе. Как правило, такое исследование назначается, когда результаты рентгенографии дают сомнительные данные для постановки диагноза.
При помощи рентгенографии/рентгеноскопии коленного сустава удается установить причину болей в его области. Наиболее распространенными из них являются деформирующий артроз, внутрисуставной перелом, остеомиелит и гнойный артрит.
Рентгенография грудной клетки в двух проекциях
Рентгеновский снимок грудной клетки может назначаться врачом для исключения развития в легких метастазов опухоли хрящевой, костной, синовиальной и других тканей. Для их обнаружения и локализации рекомендуется выполнять рентгенографию грудной клетки в двух проекциях (задне-передней и боковой
).
УЗИ (ультразвуковое исследование
) сустава и околосуставной области
УЗИ коленного сустава и околосуставного пространства является современным, доступным, неинвазивным (не травматичным
), безвредным и высокоточным инструментальным методом исследования. Суть метода заключается в регистрации звуковых колебаний, отраженных от различных по плотности тканей. Современные УЗИ аппараты предоставляют трехмерное изображение структур сустава, позволяют определить толщину синовиальной оболочки, хряща, определяют состояние связочно-сухожильного аппарата, регистрируют наличие воспалительных изменений в синовиальной жидкости. Также при помощи данного исследования становится возможным детально изучить околосуставное пространство и структуру подколенной ямки. В частности, с помощью УЗИ удается определить наличие кисты подколенного пространства, сковывающей движения в нем и часто являющейся причиной болей.
При помощи УЗИ коленного сустава диагностируется большинство заболеваний, связанных с изменением его целостности, а также целостности его вспомогательного аппарата. Кроме того, в сравнении с КТ и МРТ данное исследование значительно дешевле. Однако, к сожалению, данное направление еще недостаточно изучено и специалистов в этой области немного, поэтому УЗИ суставов может осуществляться лишь в немногих клиниках.
УЗИ органов малого таза
УЗИ органов малого таза осуществляется двумя способами - трансабдоминально (через переднюю брюшную стенку
) и интравагинально (через влагалище
). Наиболее точным считается изучение органов малого таза при интравагинальном исследовании. К данному методу прибегают при подозрении на эндокринную причину болей в коленях, при так называемых климактерических или посткастрационных (после удаления яичников
) артритах.
Допплерография подколенной ямки
Данное исследование ориентировано на изучение кровотока. При допплерографии подколенной ямки определяется проходимость подколенной артерии и вены, а также наличие в них дефектов стенки (аневризм
), способных вызвать боли данной локализации. Преимуществами данного исследования являются неинвазивность, безвредность и относительная дешевизна. Для выяснения причин болей в колене выполняется исследование всех крупных сосудов нижних конечностей с указанием места и степени закупорки (в процентах
).
Артроскопия с биопсией
Артроскопия является эндоскопическим методом исследования, при котором в полость сустава вводится светодиодный проводник, соединенный с преобразующим устройством и монитором. Преимущества данного метода заключаются в том, что с его помощью удается визуализировать суставные поверхности, мениски, внутрисуставные связки и синовиальную оболочку такими, какие они есть на самом деле. Более того, при помощи артроскопа можно проводить малотравматичные операции по удалению инородных тел из коленного сустава и по восстановлению целостности менисков. При подозрении на объемное образование в полости сустава можно взять образец (биоптат
) и исследовать его гистологическую структуру на предмет озлокачествления. Полученную из полости сустава синовиальную жидкость также можно исследовать цитологически на предмет наличия в ней атипических клеток, кристаллов мочевой кислоты и др.
МРТ
МРТ на сегодняшний день является вторым по четкости получаемого изображения исследованием после ПЭТ (позитронно-эмиссионная томография
). Суть данного метода заключается в регистрации фотонов, излучаемых человеческим телом в условиях переменного магнитного поля большой величины. Особенностью МРТ является более хорошая визуализация структур, богатых жидкостью (в частности, ионами водорода
).
Следует отметить, что использование данного метода для диагностики заболеваний коленного сустава осуществляется крайне редко, в связи с высокой стоимостью исследования. Однако иногда, оно необходимо для диагностики системного заболевания, одним из проявлений которого является артрит.
Ограничением к использованию МРТ является наличие в теле больного металлических имплантов (зубные коронки, спицы, штифты, протезы и др. ), а также вес больного более 160 кг.
КТ
КТ является одним из наиболее современных рентгенологических методов исследования. Его сутью является круговое выполнение многочисленных рентгенологических снимков определенного сегмента тела с последующим их сопоставлением. В итоге, создается трехмерная виртуальная реконструкция необходимого сегмента тела, которую можно исследовать как целиком под любым ракурсом, так и послойно в любом необходимом сечении. Особенностью КТ является более качественная визуализация плотных структур (кости, металл и т. д.
). Ограничением данного метода исследования является вес больного более 120 кг.
Использование КТ для диагностики причины болей в колене также ограничивается высокой стоимостью. Как и в случае с МРТ данный метод может использоваться при подозрении на системное заболевание, одним из проявлений которого является воспаление коленного сустава.
При необходимости выбора между КТ и МРТ руководствуются несколькими критериями. Наиболее важными критериями являются разрешающая способность томографов и их безвредность (величина облучения ). Также одним из немаловажных факторов является компетентность доктора, описывающего результаты исследования.
Внутривенная ангиография
Внутривенная ангиография является одним из наиболее специфических радиологических исследований. Его сутью является введение в определенную артерию (как правило, бедренную или подключичную
) зонда, через который в определенный момент времени вводится рентгеноконтрастное вещество и параллельно осуществляется радиоскопия (визуализация внутренних структур организма в реальном времени
). Таким образом, исследователь может следить за распространением контрастного вещества по сосудистому руслу и отмечать места (сужений
) с аневризм (расширений
), способных вызывать у пациента боль.
В частности, нарушение проходимости бедренной или подколенной артерии может вызвать острую сосудистую недостаточность нижерасположенной части ноги ( , атеросклеротическая бляшка и др. ). Клиническими признаками острой артериальной недостаточности являются внезапно возникшая бледность кожных покровов, отсутствие пульса и выраженные боли ниже предполагаемого места сужения.
Сцинтиграфия
Сцинтиграфия также является одним из специфических радиологических методов, особенностью которого является использование меченых радиофармпрепаратов, вводимых внутривенно. По мере распространения по организму радиофармпрепараты оседают в тканях, к которым проявляют тропизм (сродство
). Таким образом, при выполнении рентгеновского снимка после внутривенного введения необходимого препарата на экране монитора визуализируются места его скопления. Основной областью применения сцинтиграфии является выявление злокачественных процессов, а также опухолевых метастазов, которые сложно поддаются визуализации другими методами. Для большинства злокачественных опухолей уже существуют специфические радиофармпрепараты.
Злокачественные опухоли суставных структур и околосуставного пространства могут являться причиной болей, однако такие случаи встречаются редко. Более того, в связи с тем, что коленный сустав хорошо визуализируется более простыми методами исследования, применение сцинтиграфии с целью диагностики опухоли в области коленного сустава носит лишь научный интерес и практически не применяется.
Колоноскопия
Колоноскопия является инструментальным эндоскопическим методом диагностики патологии прямой, сигмовидной и толстой кишки. Некоторые колоноскопы способны преодолевать илеоцекальный клапан и визуализировать концевую часть подвздошной кишки. При данном исследовании в прямую кишку нагнетается воздух, после чего в нее вводится гибкий фиброволоконный проводник, постепенно продвигающийся вверх по . Посредством фиброволокна осуществляется освещение определенного участка кишечника перед концевой частью аппарата, а также передается на экран изображение внутренней стенки толстого кишечника.
Колоноскопия может использоваться для диагностики таких заболеваний как болезнь Крона (терминальный илеит ) и неспецифический язвенный колит. Обычно данные заболевания никак не влияют на опорно-двигательный аппарат, однако в редких случаях развиваются артриты, предположительно, посредством аутоиммунных механизмов. Наиболее часто при таких артритах поражаются тазобедренные, коленные и голеностопные суставы.
Общий анализ крови
Общий анализ крови является скрининговым методом в любой области медицины. Вне всякого сомнения, данный анализ не укажет на точную причину болей в колене, однако он может значительно сузить круг поиска среди огромного их спектра. Некоторые особенности формы, диаметра, цветового индекса и количества могут натолкнуть доктора на мысль о редко встречающихся заболеваниях, в рамках которых может развиваться артрит. Особенности лейкограммы (процентное соотношение различных видов лейкоцитов в крови
) могут указать на аутоиммунную (аллергическую
), вирусную или бактериальную природу воспаления сустава.
Тимоловая проба
Тимоловая проба является одним из биохимических анализов, указывающих на выраженность воспалительного процесса. Данный анализ является общим, и высокие его показатели могут свидетельствовать о произвольной локализации воспалительного процесса.
С-реактивный белок
С-реактивный белок также является общим маркером воспалительного процесса в организме, однако, в отличие от тимоловой пробы, повышение его значений может также свидетельствовать о ревматической природе воспаления коленных суставов.
Определение уровня VIII и IX факторов свертывания крови
Одним из проявлений гемофилии (врожденное заболевание, характеризующееся дефицитом свертываемости крови
) является внутрисуставное кровотечение. Как правило, оно бывает обильным и трудно останавливается, в результате чего в полость сустава проникает большое количество крови. Вместе с кровью в суставную полость попадают биологически активные вещества, вызывающие воспалительный процесс и боль. Поскольку коленный сустав является одним из наиболее массивных суставов человека, а его травматизм по статистике является наиболее частым. Кровотечения в данный сустав у больных гемофилией наиболее вероятны и, как правило, наиболее выражены.
Диагностировать гемофилию помогает тщательно собранный семейный анамнез, соответствующая клиническая картина и определение в крови уровня VIII и IX фактора свертывания. Также полезными могут оказаться анализы, входящие в (протромбин, тромбиновое время, фибриноген и др. ).
ЦИК
ЦИК представляют собой циркулирующие в крови комплексы антигена с атаковавшим его антителом. ЦИК обнаруживаются при аллергических реакциях третьего типа по Джеллу и Кумбсу (иммунокомплексные реакции
). Когда данный комплекс осаждается на сосудистую стенку, в ней развивается воспалительная реакция, внешне проявляющаяся локальным покраснением и различной по степени выраженности болезненностью. Как правило, такие реакции носят системный характер и их проявления не ограничиваются поражением лишь определенных частей тела. Иными словами, поражение коленных суставов, обычно симметричное, развивается в рамках системного аллергического процесса в организме.
Фракции иммуноглобулинов
Определение фракции иммуноглобулинов применяется в дифференциальной диагностике некоторых аллергологических и аутоиммунных заболеваний, способных проявиться болями в области колена.
АСЛ-О
АСЛ-О (антистрептолизин-О
) является видом антител против стрептолизина – протеолитического (разрушающего
) бактерии под названием бета-гемолитический . У определенной категории больных данные антитела перекрестно поражают хрящевую ткань суставов. В связи с вышесказанным, высокий титр АСЛ-О является диагностическим критерием ревматизма.
Ревматоидный фактор
Ревматоидный фактор также относится к числу анализов, необходимых для постановки диагноза острой ревматической лихорадки, которая, как известно, проявляется выраженными болями в области колен.
Мочевая кислота
Увеличение уровня мочевой кислоты в крови является субстратом такого заболевания как подагра, при котором в суставах (чаще крупных
) формируются отложения солей данной кислоты. В результате, развивается острый артрит, сопровождающийся повышением тела и выраженными болями в колене, вплоть до отсутствия движений в данном суставе.
Антитела к ДНК
Выявление данных антител является наиболее точным критерием лабораторной диагностики системной красной волчанки, одним из проявлений которой является боль в коленных суставах.
LE клетки
LE клетки – определенные виды лейкоцитов, поглотивших ядра или фрагменты ядер других клеток организма. Данные клетки обнаруживаются у 70% детей, страдающих системной красной волчанкой, которая может вызывать приступы болей в колене.
Реакция Вассермана
Данный анализ является положительным при таком известном как . Одним из осложнений данной инфекции является сифилитический артрит, развивающийся при прямом поражении синовиальной оболочки или конца кости бледной трепонемой (возбудитель сифилиса
) или косвенно посредством аутоиммунных механизмов.
ИФА/
ELISA
При помощи осуществляется поиск в крови определенных видов антител. В частности, полезным может оказаться диагностика антител к и гонококку, вызывающему синдром Рейтера. При данном синдроме наблюдается триада поражения конъюнктивы глаза, уретры (а также простаты
) и синовиальной оболочки суставов (чаще крупных
). При выявлении антител к бледной трепонеме и болях в коленях с высокой вероятностью можно выставить диагноз сифилитического артрита.
Микроскопия и посев мазка уретры
Микроскопия и посев мазка уретры позволяет выделить возбудителя венерических инфекций, которые напрямую или посредством аутоиммунных механизмов могут вызывать боли в коленях.
Микроскопия и посев мазка носоглотки
Такие заболевания как корь, тиф, дифтерия или пневмококковая пневмония могут вызвать боли в коленях, опосредованные, как и в вышеупомянутых случаях, перекрестной иммунологической агрессией. При бактериальных заболеваниях (тиф, дифтерия, пневмококковая пневмония, и др.
) часто удается диагностировать возбудителя при простой микроскопии с соответствующим окрашиванием мазков. При необходимости прибегают к специфическим диагностическим тестам и посеву на простые и обогащенные питательные среды. При вирусных заболеваниях (корь, и др.
) выявить возбудителя намного сложнее. С этой целью применяют посев на живые питательные среды или , позволяющие выявить характерные для определенного вируса участки генома.
ASCA
Антитела к сахаромицетам являются диагностическим критерием болезни Крона. Данные бактерии относятся к постоянной кишечника человека, поскольку участвуют в процессе ферментации пищи и даже выделяют ряд . Однако у некоторых пациентов к данным бактериям развивается усиленная иммунная реакция, из-за которой в кишечнике развивается специфический воспалительный процесс, являющийся субстратом (основой
) болезни Крона.
В еще более редких случаях сформированные патологические антитела поражают не только ткани кишечника, но еще и синовиальную оболочку суставов, из-за чего у больных развиваются реактивные артриты. Наиболее частой их локализацией являются крупные суставы нижних конечностей (бедренный, коленный, голеностопный ).
pANCA
Антитела к цитоплазме выявляются при ряде заболеваний, одним из которых является неспецифический язвенный колит. При данном заболевании также как и при болезни Крона могут развиваться аутоиммунные артриты, проявляющиеся болями в крупных суставах и, в частности, в коленном суставе.
Почечные пробы (креатинин, мочевина
)
Данные анализы выполняются с целью оценки выделительной функции почек. Их отклонения могут свидетельствовать об , системной красной волчанке, первичной опухоли, метастазах и др. Все перечисленные выше патологии могут оказывать влияние на функциональную целостность коленных суставов посредством различных механизмов. Таким образом, исследование функции почек может дополнить клиническую картину определенного заболевания, одним из проявлений которого является воспаление коленного сустава.
Печеночные пробы (общий билирубин и его фракции, АлАТ, АсАТ, щелочная фосфатаза, ГТП
)
Исследование функции печени осуществляется с той же целью, что и исследование функции почек. В связи с тем, что печень является фильтром для крови, собранной из кишечника и органов малого таза, именно в ней чаще всего обнаруживаются метастазы злокачественных опухолей данных органов. Злокачественные опухоли, помимо классической клинической картины способны провоцировать развитие паранеопластического синдрома, при котором антитела, выработанные организмом против опухоли, перекрестно атакуют ткани, схожие по антигенному строению. В результате, целью противоопухолевых антител могут стать почки, печень, легкие, головной мозг, синовиальная оболочка суставов и др. В частности, развитие паранеопластического артрита коленного сустава проявляется его отечностью, покраснением, болью и практически всегда является двусторонним.
Опухолевые маркеры (онкомаркеры
)
Находясь в организме, опухоли различных тканей практически всегда выделяют в кровь определенные вещества, которые в норме не встречаются. Такие вещества называют опухолевыми маркерами. Их обнаружение помогает в диагностике первичного очага злокачественного новообразования. К сожалению, на сегодняшний день открыты не все онкомаркеры, а их диагностическая ценность не всегда является абсолютной, поскольку для большинства из них существует определенный процент ошибки.
Негативное влияние опухоли на коленный сустав может быть опосредованно прямым и непрямым влиянием. Прямое влияние подразумевает рост опухоли непосредственно из хрящевой, костной или соединительной ткани самого сустава, приводящий к изменению конгруэнтности (соответствия ) его поверхностей и развитию воспаления. Непрямое влияние чаще бывает опосредовано паранеопластическим синдромом, описанным ранее.
Маркером специфичным для синовиальной саркомы является виментин, эпителиальный мембранный антиген и панцитокератин. Маркером злокачественной шванномы является виментин, S-100, CD99, индекс пролиферативной активности Ki-67. Маркером миосаркомы является высокий титр антител к десмину, миоглобину, специфическому актину HHF-35 и виментину. Маркеры остальных опухолей либо мало изучены, либо недостаточно информативны.
Определение уровня эстрогена и прогестерона в периферической крови
Данное исследование актуально лишь для представительниц прекрасного пола, поскольку именно у них в норме наблюдается смена уровня гормонов яичников (эстрогена и прогестерона
) на протяжении маточно-овариального цикла. Нарушения данного цикла или его отсутствие могут свидетельствовать об определенных соматических заболеваниях или о наступлении . Помимо классических признаков менопаузы у некоторых женщин она может проявляться климактерическим артритом, природа которого, к сожалению, мало изучена. Предполагают, что эстрогены ускоряют регенераторные свойства суставного хряща, поэтому их отсутствие ведет к ускоренному его разрушению, сопровождающемуся воспалительным процессом и болями. Аналогичное состояние может развиваться после операции по удалению обоих яичников, и в данном случае оно называется посткастрационной артралгией.
Что делать при болях в колене?
 Причины болей в колене условно подразделяются на срочные и несрочные. К срочным состояниям относятся те, которые представляют угрозу жизни или способны привести к существенному нарушению функции коленного сустава и всей нижней конечности. К несрочным относятся все остальные состояния.
Причины болей в колене условно подразделяются на срочные и несрочные. К срочным состояниям относятся те, которые представляют угрозу жизни или способны привести к существенному нарушению функции коленного сустава и всей нижней конечности. К несрочным относятся все остальные состояния.Первая помощь при срочных состояниях, вызывающих боли в колене
К срочным состояниям, приводящим к болям в колене/коленях, относятся:- гемартроз (внутрисуставное кровоизлияние );
- гнойный артрит;
- растяжение связочно-сухожильного аппарата;
- заклинивание сустава;
- вывих/подвывих сустава;
- внутрисуставной перелом.
Практически всегда больной затрудняется самостоятельно установить диагноз, поскольку внешние признаки поражения коленного сустава всегда одни и те же (боли, покраснение, отечность, локальное повышение температуры кожи ). Поэтому при всех неотложных состояниях, связанных с болями в колене, существуют некоторые общие мероприятия по оказанию первой медицинской помощи.
При срочных состояниях, связанных с болями в колене, рекомендуется:
- вызвать бригаду скорой помощи;
- придать ноге положение, в котором боль была бы минимальна;
- положить на опухшее колено пакет со льдом или холодную повязку (менять каждые 3 - 5 минут );
- принять любое доступное или противовоспалительное средство ( , и др. ) в количестве одной дозы (см. инструкцию к препарату ), если на него не наблюдалось ранее.
- массаж колена;
- наложение эластичного бинта.
Лечение несрочных состояний, связанных с болями в колене
Как указывалось ранее, все заболевания, вызывающие боли в области колена, подразделяются на группы в соответствии с причиной их возникновения. Различные болезни лечатся у соответствующих специалистов. Каждая область медицина располагает определенным набором наиболее часто используемых методов и лекарственных средств.Для лечения болей в колене травматической природы используется:
- хирургическое или нехирургическое восстановление целостности сустава;
- временная иммобилизация сустава (гипсовой лонгетой, ортезом, аппаратом Илизарова и др. );
- метод скелетного вытяжения;
- обезболивающие и противовоспалительные средства (в виде мазей ( ), примочек (диметилсульфоксид ), инъекций ( ) и внутрь (кеторолак ));
- хондропротекторы (гидрохлорид глюкозамина, сульфат глюкозамина, сульфат хондроитина и др. );
- гормональные препараты (в виде мазей и инъекций – дексаметазон, бетаметазон, триамцинолон и др. ).
- обезболивающие препараты (внутрь, инъекционно или в виде блокад );
- противовоспалительные препараты (нимесулид, мелоксикам, целекоксиб и др. );
- противосудорожные препараты ( , фенитоин, габапентин и др. );
- физиопроцедуры ( , и др. );
- витамины группы В.
- вскрытие гнойного очага с соответствующей обработкой раны антисептиками;
- восстановление целостности менисков, связок, сухожилий;
- удаление инородного тела, иссечение опухоли;
- склерозирование и удаление ;
- удаление подколенной кисты (Бейкера );
- стентирование (искусственное расширение места сужения сосуда при помощи цилиндрического сетчатого импланта – стента ) подколенной артерии;
- устранение аневризмы подколенной артерии
- применение тромболитиков и антиагрегантов (урокиназа, стрептокиназа, гепарин и др. ).
- ( , и др. );
- гормональные препараты (дексаметазон, преднизолон и др. );
- адсорбенты (активированный уголь, и др. );
- стабилизаторы мембран мастоцитов (тучных клеток ) (кетотифен, недокромил и др. );
- слабительные средства (лактулоза, бисакодил, глицерин и др. );
- постельный режим 5 - 10 дней (во избежание осложнений со стороны сердечно-сосудистой системы );
- глюкокортикостероиды (преднизолон );
- НСПВ;
- обезболивающие вещества (примочки диметилсульфоксидом, кеторолак и др. );
- вещества (парацетамол, ибупрофен );
- антигистаминные препараты (лоратадин, клемастин и др. );
- препараты для лечения основного заболевания ( , ).
- глюкокортикостероиды (преднизолон – курсами небольшой и средней длительности );
- кишечные противовоспалительные препараты (месалазин, сульфасалазин );
- НСПВ;
- обезболивающие препараты.
- различные по силе обезболивающие средства (в том числе и опиаты (трамадол, морфин, фентанил и др. ));
- противовоспалительные средства (усиливают эффект обезболивающих средств );
- лечение основного заболевания (хирургическое удаление опухоли, ).
Особенности болей в колене
 Поскольку понятие боли в колене является достаточно широким, многим пациентам бывает сложно детально описать беспокоящую их проблему. В связи с этим для внесения большей конкретики читателю предоставляется возможность самостоятельно выбрать наиболее подходящее описание мучающих его болей из списка, предложенного ниже.
Поскольку понятие боли в колене является достаточно широким, многим пациентам бывает сложно детально описать беспокоящую их проблему. В связи с этим для внесения большей конкретики читателю предоставляется возможность самостоятельно выбрать наиболее подходящее описание мучающих его болей из списка, предложенного ниже.Наиболее часто пациенты спрашивают:
- Почему болит под коленом?
- Почему болит сзади колена?
- Почему колено болит и опухло?
Почему болят колени после бега?
Наиболее частыми причинами болей в области колена после бега являются , сухожилий мышц и разрушение суставного хряща при деформирующем артрозе.Растяжение связочного аппарата
Коленный сустав является одним из наиболее сложных суставов человеческого тела. Его стабильное функционирование обеспечивается системой внутрисуставных и внесуставных связок, препятствующих патологическому смещению суставных поверхностей. Во время бега происходит многократное увеличение вероятности подвывихов и вывихов по сравнению с прогулочным шагом. Причина кроется в возрастании силы удара при столкновении суставных поверхностей друг с другом. Небольшое отклонение ноги от привычной оси во время бега компенсируется прочностью связок, которые не дают произойти вывиху в суставе. При отклонении ноги от привычной оси в мере, превышающей предел прочности связки, происходит ее растяжение или полный разрыв.
Клинически травма связки или связок проявляется болью в соответствующей части колена. В случае если произошел разрыв одной из внутренних связок колена, часто присоединяется воспаление синовиальной капсулы, а боли приобретают диффузный характер. Разрыв межменисковой связки часто сопровождается разрывом одного из менисков со свободным блужданием оторванного фрагмента в пределах суставной полости. При попадании данного фрагмента между суставными поверхностями в крайних положениях может произойти заклинивание сустава. В покое боль чаще тянущая, а при попытке движения она резко усиливается. Полный разрыв связок требует хирургического восстановления их целостности.
Растяжение сухожилия
Растяжение сухожилий является достаточно частой ошибкой начинающих спортсменов. Причина кроется в том, что набор мышечной массы, а соответственно и силы мышечного волокна, происходит быстрее, чем укрепление сухожилий. Таким образом, нагрузка на сухожилия и места их прикрепления к кости увеличивается без увеличения их прочности, что, в конечном итоге, приводит к их растяжению или разрыву. Для того чтобы избежать таких травм, рекомендуется вдобавок к динамическим нагрузкам (бег, плаванье, аэробика и др.
) в конце тренировки выполнить несколько соловых статических упражнений. Статическая нагрузка скорее приводит к функциональной перестройке мышечного сухожилия, снижая вероятность его растяжения.
Боли при растяжении сухожилия в состоянии покоя, как правило, постоянные, тупые. При напряжении соответствующей мышцы боль усиливается. Разрыв сухожилия считается более тяжелой патологией, проявляющейся значительно более выраженными болями, гематомой (внутритканевым кровотечением ), функциональной несостоятельностью соответствующей мышцы (невозможность выполнить движение, за которое она ответственна ). При полном разрыве сухожилия необходимо восстановление его целостности хирургическим путем.
Разрушение суставного хряща при деформирующем артрозе
Деформирующий артроз является дистрофическим дегенеративным заболеванием хрящевой ткани со сложным механизмом. Его сутью является смещение равновесия между процессами формирования хрящевой ткани и процессами ее разрушения. В результате, поверхностные слои хряща постепенно стираются, а нервные окончания, которые ранее находились в толще хряща, оголяются. Даже незначительное их раздражение при простом движении вызывает боль.
Во время отдыха оголенные нервные волокна покрывается незаметным слоем фибрина, защищающего их от раздражения. Однако при беге фибрин стирается, вновь оголяя нервные окончания. Таким образом, больной деформирующим артрозом может начать пробежку с хорошим самочувствием, а окончить ее, испытывая боль. Несколько часов после бега боли сохраняются или даже усиливаются за счет развития асептического воспаления в капсуле коленного сустава. Однако после нескольких дней отдыха боль постепенно исчезает, что объясняется формированием очередного защитного слоя фибрина на суставных поверхностях.
Боль при деформирующем артрозе проявляется преимущественно после увеличении нагрузки на поврежденный сустав и, как указано выше, проходит после отдыха. В более запущенных стадиях болезни боль отсутствует по утрам, появляется спустя несколько часов после пробуждения и достигает пика к вечеру, даже в отсутствии больших нагрузок на протяжении дня. Интенсивность боли зависит от тяжести патологических изменений в суставном хряще.
Почему болит под коленом?
Боли в подколенном пространстве могут быть вызваны растяжением связочного аппарата, воспалением на уровне сосудисто-нервного пучка, а также ростом объемного образования.Растяжение связочного аппарата
Растяжение связочного аппарата коленного сустава, в частности, задней его части, может произойти при избыточном насильственном разгибании ноги. Часто травмы такого рода ассоциируются с внутрисуставными переломами, поскольку в момент растяжения вся нагрузка, которую несли связки, перераспределяется на боковые части суставных поверхностей обеих костей (бедренной и большеберцовой
). Поскольку боковые части суставных поверхностей анатомически не приспособлены к нагрузкам, которые выпадают на долю центральных частей, происходит раскол в наиболее слабом месте с трещиной, уходящей вглубь параллельно с осью кости. Иными словами, формируется так называемый Т-образный вколоченный внутрисуставной перелом.
При растяжении связок и сухожилий позади колена происходит чрезмерное механическое раздражение проприоцептивных нервных окончаний, в норме ответственных за чувство смещения частей тела относительно друг друга. Развивающийся спустя некоторое время отек усиливает сдавление данных окончаний, вызывая ощущение боли. Восстановление целостности связок происходит в среднем по прошествии 2 - 3 недель, однако тонус пострадавшего сухожилия или связки практически никогда не восстанавливается полностью, в связи с чем даже спустя годы могут происходить повторные растяжения, вывихи и переломы с таким же механизмом.
Воспаление сосудисто-нервного пучка в области подколенной ямки
Сосудисто-нервный пучок подколенной ямки чаще всего состоит из подколенной артерии, подколенной вены и большеберцового нерва.
Основной причиной воспаления подколенной артерии является формирование в ней тромба. Реже причиной воспаления служит аневризма и травматический фактор. При формировании или заносе тромба в области закупорки развивается острый дефицит кислорода, который проявляется выраженными локальными болями и побледнением пораженной области. В связи с тем, что подколенная артерия является основной сосудистой магистралью, доставляющей кровь к нижерасположенным частям ноги, ее закупорка сразу сказывается на функциональной состоятельности колена, голени и стопы. Однако, поскольку в области колена присутствует разветвленная сеть коллатералей, дефицит может быть не абсолютным, а относительным, что приведет к болям при физической нагрузке и их отсутствию в покое. Тем не менее, справедливости ради следует заметить, что в большинстве случаев данные анастомозы оказываются несостоятельными, а у больного в случае неоказания срочной медикаментозной или хирургической помощи развивается гангрена ноги ниже места закупорки, которая сопровождается чудовищными болями и выраженным синдромом общей интоксикации.
Воспаление подколенной вены развивается, как правило, при ее варикозном расширении. Ток крови в месте замедляется, форменные элементы крови (эритроциты, лейкоциты, ) оседают на микроскопические трещинки в стенке вены. Затем плотность и величина осадка возрастает, и он трансформируется в тромб. Закупорка кровотока в области подколенной артерии также как и закупорка подколенной артерии может привести к гангрене ноги, однако чаще этого не происходит по причине развитой системы поверхностных вен, по которым кровь отекает обратно к . Боль в области тромба вызывается недостатком кровоснабжения, а также присоединением бактерий, которые постепенно разрушают сосудистую стенку. Интенсивность боли при тромбозе подколенной артерии, без сомнения, высокая, однако на порядок ниже болей при тромбозе подколенной артерии.
Воспаление большеберцового нерва (неврит ) редко бывает изолировано на уровне колена. Обычно боли распространяются по ходу седалищного нерва и его наиболее крупной ветви – большеберцового нерва, от крестца вниз по задней поверхности бедра, колена и верхней трети голени. Причиной неврита является ущемление нерва в одном из костных каналов, ушиб, растяжение, а также локальное охлаждение в потоке холодного воздуха (кондиционер, сквозняк и т. п. ). Реже встречается вирусное или аутоиммунное поражение вышеуказанных нервов, развивающееся, как правило, системно. Боли в покое носят умеренный, часто пульсирующий характер. Их усиление происходит при растяжении нерва (положительный симптом натяжения Ласега ).
Рост объемного образования в подколенной ямке
Среди объемных образований, обнаруживаемых в подколенной ямке, определяют кисту (Бейкера
), аневризму подколенный артерии, увеличенный лимфатический узел и опухолевое образование.
Киста Бейкера является скоплением синовиальной жидкости в синовиальной сумке на задней поверхности коленного сустава. Данная киста может сообщаться с полостью сустава, а может быть и изолирована. В связи с этим ее консистенция может быть мягкой (если сообщение есть ) или плотной (если сообщения нет ). Как правило, киста подвижна, не спаяна с окружающими тканями, незначительно болезненна и выступает при разгибании колена.
Аневризма подколенной артерии – явление достаточно редкое, однако периодически встречается в хирургической практике. Она представляет собой локальной расширение или добавочную полость, соединенную с основным стволом артерии. Стенки аневризмы истончены, в связи с чем постоянно присутствует риск ее разрыва и тяжелого внутритканевого кровотечения. Как правило, аневризма не спаяна с окружающими тканями, при пальпации пульсирует. Болезненность может ощущаться периодически в моменты роста данного образования и при высоком (занятие спортом, артериальная и др. ).
Лимфатические узлы подколенной ямки могут увеличиваться в результате локального их воспаления или воспаления нижерасположенных тканей ноги. Как правило, они болезненны, особенно при сгибании ноги в колене и при ощупывании. Также может отмечаться локальное покраснение и повышение температуры кожи. Воспаленный лимфатический узел слабо подвижен, эластичен, с ровными контурами.
Опухолевые процессы подколенной ямки встречаются не часто. Их характеристики (плотность, эластичность, спаянность с окружающими тканями, болезненность и т. д. ) зависят от вида опухоли.
Почему болит сзади колена?
Боли в задней части колена часто бывают вызваны растяжением связок и сухожилий, воспалением нервных и сосудистых структур, а также ростом объемного образования в данной области.Растяжение связочно-сухожильного аппарата
Как в связках, так и в сухожилиях располагаются проприоцептивные нервные окончания, которые передают в головной мозг информацию о том, насколько велико напряжение данных волокон в каждый момент времени. В головном мозге нервные импульсы, получаемые от всех проприоцептивных рецепторов, суммируются и обрабатываются, вследствие чего человек может ощущать свое положении в пространстве, даже с закрытыми глазами.
При растяжении волокон сухожилия или связки проприоцептивные рецепторы, расположенные между ними, испытывают раздражение в десятки раз большее, чем в норме, из-за чего посылаемые ими импульсы воспринимаются головным мозгом как болевые.
Растяжение связочно-сухожильного аппарата задней части коленного сустава может происходить при нанесении удара по нему в переднезаднем направлении, а также при падении с высоты на прямые ноги. Зачастую такие травмы ассоциированы с внутрисуставными вколоченными переломами большеберцовой или/и бедренной кости.
Воспаление нервных и сосудистых структур подколенной ямки
Нервно-сосудистый пучок подколенной ямки состоит из подколенной артерии, вены и большеберцового (иногда седалищного
) нерва. Воспаление сосудистых структур наиболее часто происходит из-за закупорки их просвета тромботическими массами. Формирующийся в результате этого дефицит кислорода в окружающих тканях и в самом сосуде приводит к острым ишемическим болям (вследствие недостатка их кровоснабжения
). К непосредственному разрушению сосудистой стенки изнутри могут привести бактерии, которые осаждаются на тромботических массах и вызывают локальный воспалительный процесс. Боли, как правило, четко локализованы, остры. Их выраженность зависит от степени дефицита кислорода в окружающих тканях. Таким образом, при увеличении физической нагрузки на ноги соразмерно усиливается и боль.
Воспаление большеберцового нерва в большинстве случаев развивается после механической его травмы (ушиб, растяжение ). Обморожение данного нерва также возможно, однако в тех его сегментах, которые расположены более поверхностно. В подколенной ямке данный нерв находится достаточно глубоко и покрывается слоем жировой клетчатки, поэтому переохлаждается редко. В некоторых случаях воспаление распространяется на него с окружающих тканей при гнойном артрите, остеомиелите, флегмоне мягких тканей и др. В редких случаях отмечается аутоиммунное повреждение нервного волокна собственными антителами организма. Боли при неврите являются острыми и, как правило, ярко выраженными. Характерно их ослабление при неподвижности и усиление, даже при незначительном движении ногой.
Объемное образование подколенной ямки
Среди объемных образований, которые встречаются в области подколенной ямки, различают кисты, аневризмы, лимфатические узлы и опухолевые образования.
Кисты являются полостными жидкостными образованиями, которые могут быть изолированы или связаны с капсулой коленного сустава. От связи с синовиальной полостью зависит эластичность кисты. Таким образом, если киста мягкая, то, вероятнее всего, она связана с капсулой сустава и, наоборот, если киста плотная, значит, она развивается изолировано от капсулы. При попытке смещения киста достаточно мобильна, гладка на ощупь. В согнутом положении колена киста практически не ощущается, а при распрямлении ноги она выступает из подколенной ямки.
Аневризма представляет собой участок расширения артерии или мешкообразный вырост, соединенный с ней узким устьем. Боли при аневризме появляются, когда происходит растяжение ее стенок, из-за повышения системного артериального давления, например, при беге, приседаниях и др. Отличительной особенностью аневризмы является четкая пульсация, совпадающая с сердечными сокращениями. Ее поверхность гладкая, подвижность умеренная. Эластичность может быть различной в зависимости от уровня артериального давления на момент обследования.
Лимфатические узлы являются своего рода фильтрами, которые задерживают бактерии и вирусы, находящиеся в лимфе. При некоторых заболеваниях размеры регионарных лимфатических узлов могут увеличиваться в десятки раз по сравнению с нормой. При этом узел становится плотным, болезненным, гладким на ощупь и практически неподвижным. В отличие от аневризмы, пульсация отсутствует. Часто кожа над узлом полнокровна (красна ), локальная температура повышена. Часто к воспаленному лимфатическому узлу ведет красная болезненная полоска – воспаленный лимфатический проток (лимфангит ).
Опухолевые образования подколенной ямки могут произрастать из практически любого типа ткани (соединительная, мышечная, жировая, хрящевая, костная, нервная, эпителиальная и др. ). Опухоли данной локализации встречаются редко, однако это не является достаточным основанием для того, чтобы исключить данное заболевание из дифференциального диагноза. Плотность опухолей, как правило, высока. Доброкачественные опухоли обычно более подвижны, нежели злокачественные, поскольку они не обладают инфильтративным ростом. Поверхность бывает трудно определить. Только обладают своей капсулой, поэтому при пальпации являются гладкими. Боли появляются, когда опухоль начинает сдавливать окружающие ткани или распадаться. При злокачественных опухолях присутствуют соответствующие клинические признаки ( , метастатическое поражение других органов и систем ).
Почему возникли боли в колене при ходьбе?
Наиболее частой причиной болей в области коленного сустава при ходьбе является деформирующий артроз. Реже боли могут быть вызваны облитерирующим артериитом, варикозным расширением вен или аневризмой.Боли при деформирующем артрозе
Деформирующий артроз является сложным дистрофически-дегенеративным заболеванием суставных хрящей. В связи с тем, что коленные суставы относятся к наиболее крупным суставам человеческого организма, их поражение данным заболеванием является наиболее вероятным. Боли при деформирующем артрозе проявляются из-за того, что суставной хрящ коленного сустава постепенно спрессовывается и стирается, оголяя свободные нервные окончания. Даже при незначительном затрагивании данных окончаний, например, при простом движении или ходьбе, возникает острая боль, которая проходит после непродолжительного отдыха.
По мере прогрессии заболевания количество оголенных нервных окончаний возрастает, присоединяется воспалительный процесс, уменьшается амортизационная роль хряща и ухудшается его питание. В результате, боль проявляется чаще, становится более интенсивной и проходит лишь после длительного отдыха, совмещенного с приемом противовоспалительных препаратов и .
Боли при облитерирующем артериите
Облитерирующий артериит является воспалением артерии. Основным механизмом развития данной патологии является закупорка просвета артерии (в данном случае подколенной
) атеросклеротической бляшкой. В результате, происходит острое нарушение кровообращения нижней конечности после места закупорки. Недополучающие кислород ткани выделяют биологически активные вещества и продукты анаэробного (бескислородного
) обмена веществ, которые раздражают нервные окончания и вызывают боль в области колена. Практически всегда они сопровождаются болями в голени и стопе, являются крайне выраженными и не проходят пока не восстанавливается кровообращение.
При неполной закупорке просвета артерии боли проявляются лишь во время физической нагрузки, когда потребление кислорода возрастает, а его количества недостаточно. После отдыха боли проходят. В тяжелых случаях, когда просвет артерии перекрывается полностью и медикаментозная терапия не помогает, боли постоянно усиливаются из-за продолжающегося разрушения тканей и скопления в конечности продуктов их распада. При отсутствии соответствующего медикаментозного и эндоскопического лечения со временем развивается гангрена.
Боли при варикозном расширении вен
При данной патологии происходит медленное растяжение поверхностных вен чаще подколенного пространства, вызывающее раздражение нервных окончаний, расположенных в их стенке. Чрезмерное раздражение данных рецепторов во время повышения венозного давления (при , и др.
) проявляется умеренными локальными болями. Присоединение воспалительного процесса приводит к усилению болей и прогрессированию деформации вены.
Боли при аневризме
Аневризмой называется расширение определенного участка артерии или формирование мешкообразного полостного образования, соединенного с данной артерией. Аневризма обладает тонкими стенками, в связи с чем многократно повышается риск ее разрыва с развитием выраженного внутритканевого кровотечения. Боли при аневризме проявляются из-за ее растяжения во время повышения артериального давления, и их интенсивность, как правило, не высока.
Почему колено болит и опухло?
Боль в области колена, сопряженная с его припухлостью, чаще всего свидетельствует о развитии острого артрита.При остром артрите происходит воспаление всех структур, находящихся в синовиальной полости коленного сустава. В частности, воспаление затрагивает суставной хрящ, внутрисуставные связки, мениски и синовиальную оболочку. Причины воспаления разнообразны - аутоиммунное, вирусное, бактериальное поражение, механическая или термическая травма (обморожение ) и др.
Воспаление синовиальной оболочки приводит к значительному ее отеку и утолщению. Помимо того, происходит нарушение циркуляции синовиальной жидкости, из-за чего ее продукция усиливается, а обратное всасывание замедляется. Таким образом, в суставной полости постепенно повышается давление жидкости, а больной ощущает в связи с этим боль и чувство распирания.
Повышение давления в коленном суставе также опасно тем, что между суставными поверхностями бедренной и большеберцовой кости образуется свободное пространство, которое в норме отсутствует. Из-за этого суставные поверхности перестают плотно соприкасаться друг с другом, и значительно возрастает риск вывиха или подвывиха.
Воспаление связок коленного сустава приводит к усилению болей во время сгибания или разгибания ноги. Воспаление суставных поверхностей также проявляется болями при движении, а их усиление отмечается при сдавлении суставных хрящей во время ходьбы. Таким образом, например, во время приступа подагры воспаление коленных суставов настолько выражено, что больной не в состоянии встать на ноги.

Почему болит колено при сгибании?
 Боли при сгибании ноги в колене чаще всего являются признаком деформирующего артроза, растяжения связочного аппарата колена или перелома надколенника.
Боли при сгибании ноги в колене чаще всего являются признаком деформирующего артроза, растяжения связочного аппарата колена или перелома надколенника.Остеофиты при деформирующем артрозе
Деформирующий артроз подразумевает повреждение суставного хряща. В ответ на повреждение развивается воспалительный процесс, при котором скорость деления клеток увеличивается. В первой фазе воспаления ускоряется деление клеток лейкоцитарного ряда (клетки иммунной системы
). Во вторую и третью фазу воспалительного процесса происходит увеличение темпов деления клеток, восстанавливающих структуру разрушенных тканей (фибробластов, хондробластов, остеобластов и др.
). В результате, синовиальная оболочка уплотняется, а по краям суставных поверхностей формируются хрящевые наросты. По прошествии некоторого времени данные наросты кальцифицируются, превращаясь в костные наросты – . Таким образом, суставная поверхность, которая в норме должна быть гладкой и округлой, становится бугристой с костными наростами по краям. При приведении сустава в крайнее положение, например, при максимальном сгибании, данные наросты травмируют синовиальную оболочку и противоположный хрящ, из-за чего больной ощущает резкие боли.
Растяжение связочного аппарата
Коленный сустав удерживается в стабильном положении при помощи системы внутренних и внешних связок. При их полной структурной и функциональной целостности движения в суставе происходят лишь до определенного предела. Если при помощи внешней силы согнуть или разогнуть сустав далее физиологического придела, развивается растяжение или разрыв удерживающих его сухожилий и связок.
Травмированные сухожилия формируют вокруг себя очаг воспаления, в который из периферической крови мигрируют лейкоциты, тромбоциты, тучные клетки и др. Данные клетки выделяют ряд биологически активных веществ, которые поддерживают воспалительный процесс настолько долго, насколько это необходимо для восстановления поврежденного сухожилия или связки. В частности, таким веществом является брадикинин, который, контактируя с нервными окончаниями, вызывает их раздражение, передающееся в головной мозг и вызывающее ощущение боли.
В состоянии покоя, когда сухожилие не натянуто, болевые ощущения минимальны. Они поддерживаются присутствием в воспалительном очаге вышеуказанного брадикинина, а также отеком мягких тканей. Когда пациент выполняет движение ногой, травмированная связка или сухожилие натягивается и вдобавок к вышеуказанным раздражителям присоединяется механический фактор.
Перелом надколенника
Перелом надколенника является достаточно редкой травмой, несмотря на то, что данная кость не защищена спереди ничем кроме слоя соединительнотканных волокон и кожи. Причина редкого травмирования заключается в том, что надколенник не фиксирован к суставным поверхностям бедренной и большеберцовой кости плотно, а свободно баллотирует перед ними. Смещение надколенника вверх и вниз осуществляется при сокращении и расслаблении четырехглавой мышцы бедра, сухожилия которой вплетаются в капсулу коленного сустава спереди надколенника и выходят из нее ниже в виде связки надколенника.
Таким образом, перелом надколенника чаще может произойти при падении на согнутые колени. Если после травмы сформировалась трещина, то надколенник останется в физиологическом положении, однако любая попытка сгибания колена приведет к сильным болям из-за отдаления краев трещины друг от друга. Если после травмы сформировались два отломка, то они, как правило, всегда отдаляются друг от друга из-за того, что сухожилие четырехглавой мышцы бедра тянет верхний отломок вверх, а связка надколенника тянет нижний отломок вниз. Боли при таком переломе значительно более выражены. Часто присоединяется внутрисуставное кровотечение. Больной практически не может разогнуть ногу в колене. При любом подозрении на перелом надколенника рекомендуется незамедлительно вызвать скорую помощь, иммобилизировать бедро и голень в таком положении, при котором боль минимальна, и положить на колено пакет со льдом.
Почему болят колени у ребенка?
 Боли в колене (коленях
) у ребенка могут развиться вследствие многих причин. Наиболее частыми из них являются травмы, в которых дети часто не сознаются по тем или иным причинам. Также боли могут быть вызваны острой ревматической лихорадкой или быть проявлением врожденного ортопедического заболевания.
Боли в колене (коленях
) у ребенка могут развиться вследствие многих причин. Наиболее частыми из них являются травмы, в которых дети часто не сознаются по тем или иным причинам. Также боли могут быть вызваны острой ревматической лихорадкой или быть проявлением врожденного ортопедического заболевания.Травмы коленей у детей
Травмы колен могут быть различной тяжести. Наиболее часто дети травмируют колени лишь поверхностно в связи с относительно небольшим их весом, а также более высокой гибкостью костной ткани. В таких случаях на их поверхности можно обнаружить ссадины и , при касании к которым ребенок испытывает боль. Ссадины необходимо вовремя обнаружить и соответствующим образом обработать (проточная вода, перекись водорода, зеленка и др.
), иначе они могут загноиться и серьезно усугубить общее состояние ребенка.
Если коленный сустав отек, покраснел, слал горячим на ощупь и сильно болит, то необходимо как можно скорее вызвать семейного врача, скорую помощь или самостоятельно привести ребенка в ближайший травмпункт для осмотра его специалистами.
Данное заболевание свойственно как для взрослых, так и для детей, часто болевших в прошлом. В их организме вырабатываются антитела против бета-гемолитического стрептококка группы А, которые перекрестно поражают схожие по антигенному составу ткани эндокарда (внутренней оболочки сердца
), синовиальной оболочки и хрящей крупных суставов (коленный, бедренный, голеностопный
). Таким образом, при острой ревматической лихорадке ребенок может предъявлять жалобы на боль и отечность коленей, выраженную общую , повышенную утомляемость, сильное сердцебиение и чувство жара. Температура тела может достигать 38 - 40 градусов.
Данное состояние опасно своими осложнениями, поскольку при неправильном лечении часто оставляет после себя приобретенные и стойкие изменения формы крупных суставов. В связи с вышесказанным рекомендуется, чтобы ребенка в таком состоянии осмотрел врач, причем желательно на дому, поскольку в острой фазе заболевания необходим полный физический покой и постельный режим во избежание излишней нагрузки на сердечную мышцу.
Ортопедическая патология
Под ортопедическими заболеваниями подразумеваются различные нарушения правильного роста скелета. В число таких заболеваний входит , врожденная косолапость, варусная или вальгусная деформация коленных суставов и др.
В норме такие заболевания должны быть выявлены в возрасте ребенка до 2 - 3 лет во время плановых осмотров у травматолога-ортопеда. Вид лечения той или иной патологии зависит от того, насколько она прогрессировала и назначается индивидуально в каждом конкретном случае. В частности, практически любое отклонение роста нижней конечности от привычной оси представляет угрозу коленным суставам. Это происходит по той причине, что для сохранения равновесия ребенок бессознательно искривляет колени и изначально учится ходить неправильно. Нагрузка на коленные суставы получается неравномерной, то есть определенные участки суставных поверхностей испытывают на себе большее давление, чем то, на которое они рассчитаны. В результате, данные участки хрящевой ткани изнашиваются и истончаются. Оголяются нервные окончания, и ребенок испытывает боль, которая усиливается после бега, а позднее и после непродолжительной пешей прогулки. Лечение данных патологий может длиться весь период роста костей, то есть, теоретически, до 30 лет. Чем раньше оно начинается, тем более эффективным оно в итоге оказывается.
Эффективны ли народные рецепты от болей в колене?
 Поскольку боли в колене практически всегда вызваны воспалительными явлениями, то в некоторой степени могут помочь народные рецепты. Основной задачей в данном случае является местное снижение интенсивности воспалительного процесса.
Поскольку боли в колене практически всегда вызваны воспалительными явлениями, то в некоторой степени могут помочь народные рецепты. Основной задачей в данном случае является местное снижение интенсивности воспалительного процесса.Сразу следует отметить, что данные рецепты применимы лишь для хронических болей при деформирующем артрозе, и т. п. Если боли возникли впервые, то в обязательном порядке следует выяснить их причину и не заниматься самолечением вслепую.
Для уменьшения воспалительного процесса используются преимущественно местные лекарственные формы, такие как компрессы, примочки и мази. Компресс подразумевает изготовление настоя (на воде ), настойки (на спирту ) или отвара (заливание кипятком ) с последующим пропитыванием ими лоскута ткани или ваты. Пропитанный лекарственным раствором материал помещается на колено и заворачивается послойно клеенкой и сухой тканью. Компресс находится на колене от получаса до 6 - 8 часов и накладывается ежедневно или через день. Примочки подразумевают помещение пропитанной лекарством ткани на колено и ее смену через каждые 10 - 15 минут. Мази домашнего приготовления в качестве активного вещества содержат измельченные растения, грязи или концентрированные водные или спиртовые вытяжки из них. В качестве загустителя применяется мед, вазелин, кокосовое масло и даже растопленный пчелиный воск.
В интернете и бесчисленных книгах по народной медицине существует огромное количество разнообразных рецептов приготовления лекарств для снятия воспаления в области колена. Используемые в них ингредиенты бывают доступными или же встречаются редко и стоят столько, что за ту же цену можно было бы приобрести в аптеке более эффективный готовый препарат. В связи с этим фактом, для того чтобы облегчить жизнь больному, ранее были описаны основные методы изготовления и применения лекарственных форм для местного использования. В качестве основного ингредиента можно взять любое из доступных растений с противовоспалительными свойствами (перечислены ниже ). Таким обрезом, можно создать свой собственный рецепт эффективного средства, используя при этом минимальное количество дешевых ингредиентов.
Веществами и растениями, обладающими противовоспалительными свойствами, являются:
- цветки сирени;
- голубая и желтая глина;
- цветки и плоды каштана;
- цветки и клубни картофеля;
- оливковое масло;
- листья и цветки зверобоя;
- листья, цветки и корень тысячелистника;
- лавровый лист;
- цветки ромашки;
- цветки календулы;
- листья и стебли малины;
- корень хрена и др.
Почему болят колени и высокая температура?
 Боли в коленях и высокая температура тела может быть проявлением острой ревматической лихорадки или гнойного артрита. Также не следует исключать версию, при которой высокая температура не является следствием заболевания коленного сустава, например, при параллельном развитии артрита и любого другого воспалительного заболевания (острый , ангина и т. п.
).
Боли в коленях и высокая температура тела может быть проявлением острой ревматической лихорадки или гнойного артрита. Также не следует исключать версию, при которой высокая температура не является следствием заболевания коленного сустава, например, при параллельном развитии артрита и любого другого воспалительного заболевания (острый , ангина и т. п.
).Острая ревматическая лихорадка
Данное заболевание является следствием несовершенства иммунной системы, при котором антитела, созданные для борьбы с бета-гемолитическим стрептококком группы А, ошибочно атакуют схожие по антигенному строению ткани эндокарда (внутренняя оболочка сердца
), суставных хрящей и синовиальной оболочки крупных суставов. При этом у больных наблюдается триада симптомов - нарушения со стороны сердечно-сосудистой системы (сильное и учащенное сердцебиение, выраженная слабость
), воспаление коленей (отек, покраснение, скованность и боль при движениях
) и повышение температуры тела до 38 градусов и более.
В острый период болезни, который соответствует появлению лихорадки, больному рекомендуется получать соответствующее лечение от семейного врача или ревматолога и соблюдать постельный режим, предусматривающий полное исключение любых физических нагрузок.
Гнойный артрит
Гнойный артрит является, как правило, бактериальным воспалением сустава. Попадание патогенных микроорганизмов в его капсулу происходит либо прямым, либо гематогенным путем. Прямой путь подразумевает инфицирование полости коленного сустава при открытом переломе, хирургической операции или заносе инфекции во время укола. Гематогенный путь инфицирования подразумевает попадание патогенных микроорганизмов в полость коленного сустава вместе с током крови из другого находящегося в организме очага инфекции (гнойный , ангина, хронический остеомиелит и др.
).
При данном заболевании отмечается выраженный отек и покраснение колена, локальное повышение температуры кожных покровов. Боль характерна как в покое, так и при попытке сгибания и разгибания ноги. Температура повышается соразмерно выраженности воспалительного процесса и может достигать 38 градусов и более.
Почему появляется боль в колене у беременных?
 Боли в коленях у беременных, как правило, возникают из-за увеличения массы тела. Также не следует исключать возможности развития у них соматических заболеваний, характерных для всех остальных людей (травмы, острая ревматическая лихорадка, аллергические артриты и др.
).
Боли в коленях у беременных, как правило, возникают из-за увеличения массы тела. Также не следует исключать возможности развития у них соматических заболеваний, характерных для всех остальных людей (травмы, острая ревматическая лихорадка, аллергические артриты и др.
).Во время беременности практически все женщины значительно поправляются. Считается, что нормальным является увеличение веса на 12 кг за все 40 недель вынашивания плода. Однако по статистике более половины будущих мам преодолевают данный рубеж, будучи еще на 5 - 6 месяце. Некоторые даже умудряются поправиться вдвое.
Причины увеличения веса бывают крайне разнообразными. Наиболее простой вариант, когда женщина просто начинает больше есть из-за усиленного аппетита или, что еще хуже, просто так. Сложнее, когда женщина питается так же, как раньше, а вес неуклонно растет. Обычно такое состояние вызвано заболеванием, под названием преэклампсия. У данного заболевания сложный механизм, но проявления его всегда одни и те же - медленно поднимающиеся отеки и повышение артериального давления. Данное состояние может привести к частичной или полной отслойке плаценты, что определенно опасно как для матери, так и для ребенка, и данной проблемой необходимо заниматься заблаговременно вместе с врачом, курирующим беременную.
Итак, как было упомянуто ранее, боли в коленях у беременной чаще всего возникают из-за избыточного веса, к которому ее костно-суставной аппарат не приспособлен. Усиливающееся давление на суставные хрящи коленных суставов ведет к их более выраженной деформации и спрессовыванию. При этом расположенные в подхрящевой основе капилляры сдавливаются, перекрывая кровоснабжение и питание самих хрящей. В результате, процессы разрушения хрящевой ткани начинают преобладать над процессами ее восстановления, толщина суставного хряща уменьшается, оголяются нервные окончания. Из-за избыточного трения развивается асептический воспалительный процесс, при котором оголенные нервные окончания раздражаются как механически (за счет трения и отека ), так и химически (посредством воздействия на них медиаторов воспаления ). Далее нервные импульсы суммируются, передаются в головной мозг и воспринимаются им как болевые ощущения.
Подобный механизм возникновения болей у беременных актуален не только для коленей. Часто ассоциированные с лишним весом боли также появляются в тазобедренных, голеностопных, межпозвоночных и других суставах.
- Артроз коленного сустава. Причины, симптомы, диагностика и лечение артроза
- Хондропротекторы. Поколения, сравнение, как применять при болезнях суставов
- Остеофиты. Причины, симптомы, диагностика и лечение патологии
- Артроскопия. Артроскопия коленного, плечевого суставов. Показания, противопоказания, преимущества метода и реабилитация.
- Разрыв и повреждение мениска. Причины, симптомы, первая медицинская помощь и реабилитация
- Реактивный артрит (синдром Рейтера). Причины, симптомы, признаки, диагностика и лечение патологии
- Тромбофлебит. Причины, симптомы и признаки, диагностика, лечение и профилактика.
- Дисплазия тазобедренного сустава – симптомы и признаки патологии. Лечение дисплазии – массаж, гимнастика, упражнения
Вряд ли можно отыскать хоть одного счастливца, которого никогда в жизни не беспокоила боль в коленном суставе. Причин такого явления очень много: от обычного ушиба до тяжелого заболевания всего организма. Обычно болезненность в коленках не вызывает опасения, но, если боль беспокоит человека постоянно или ее интенсивность настолько высокая, что мешает повседневной деятельности, то в обязательном порядке необходимо обратиться за медицинской помощью для установления диагноза и назначения адекватного лечения.
Что может болеть?
Коленные сустав – это один из самых крупных и сложно устроенных сочленений организма, кроме того, он каждый день выдерживает колоссальные нагрузки, обусловленные всей массой нашего тела. Чтобы разобраться, почему развивается боль в области колена, необходимо ознакомиться с особенностями анатомического строения коленного сустава.
Коленное сочленение состоит из 3 костей: большеберцовой, бедренной и наколенника, которые укреплены между собой внутрисуставными связками (передняя и задняя крестообразная, латеральная и медиальная, связка наколенника и др.). Суставные поверхности костей покрыты гладким гиалиновым хрящом, который обеспечивает возможность скольжения костей и, соответственно, движений в суставе. Кроме того, хрящевая ткань в суставе дополняет его границы и обеспечивает стабильность сочленения.
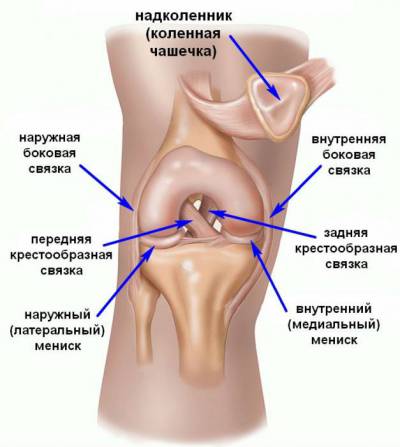
Анатомическое строение коленного сустава
Весь сустав покрыт синовиальной оболочкой, внутри которой находится небольшое количество внутрисуставной жидкости, питающей хрящ и снижающей силу трения в полости сустава. Особенностью капсулы коленного сустава можно считать наличие большого количества складок и карманов, а также скоплений жировой клетчатки. Они обеспечивают амортизацию при движениях и укрепляют сочленение, но одновременно могут становиться и очагом возникновения боли при воспалении или повреждении.
Снаружи сустав дополнительно укреплен внесуставными связками и мышцами. Необходимо отметить, что мышечный каркас колена развит недостаточно, благодаря этому сочленение находится поверхностно и склонно к травмированию.
Делая выводы, можно отметить, что, если болит нога в колене, то связан такой симптом может быть с патологией:
- суставных частей костей (опухоль, остеопороз, остеомиелит, остеолиз, асептический некроз);
- хрящевой ткани, которая покрывает костную ткань (остеоартроз);
- капсулы сустава (воспаление, разрывы, ущемления, дегенеративные изменения), ее карманами и складками (бурсит коленного сустава);
- жировых тел Гоффа (воспаление или дегенерация);
- связочного аппарата (травмы, воспалительные и дистрофическими изменениями, кистой оболочек сухожилий, гигромы);
- кровеносных сосудов и нервов;
- мышц, которые укрепляют сустав.
Важно! Большинство заболеваний коленных суставов проявляются похожими симптомами, основным из которых является боль. Но, учитывая различную этиологию и механизмы развития патологии, лечение кардинально отличается. Поэтому очень важно выяснить точную причину болевого синдрома, ведь существуют и заболевания, при которых может понадобиться операция.
Установить точный диагноз поможет выявление факторов риска той или иной болезни, детально собранный анамнез (выяснить наличие травмы колена), детальный осмотр врачом-ортопедом или травматологом, дополнительные методы исследования (рентгенография, МРТ, КТ, УЗИ, термография и др.).
Факторы риска и тревожные симптомы
Очень важно учитывать при выяснении причины боли в коленях известные факторы риска некоторых самых распространенных заболеваний, среди которых:
- наследственная предрасположенность к патологии опорно-двигательного аппарата;
- присутствие первичных заболеваний, которые вызывают патологические изменения в коленях (гормональные и метаболические нарушения, врожденные или приобретенные дефекты опорно-двигательного аппарата, очаги хронической инфекции в организме и пр.);
- принадлежность к женскому полу (по статистическим данным женщины чаще, чем мужчины заболевают ревматологическими недугами);
- старший и преклонный возраст;
- избыточная масса тела и ожирение;
- травмы или операции на колене в прошлом;
- постоянные перегрузки колен (профессиональное занятие спортом);
- недостаточно развиты мышцы, которые формируют каркас колена.

Профессиональные спортсмены составляют группу риска повреждения коленного сустава
Настороженность должны вызвать следующие признаки (особенно у людей с факторами риска):
- ноющая боль в области колена, которая не покидает вас на протяжении более 2 месяцев и появляется в конце дня, после физических нагрузок и не дает уснуть ночью;
- если боль появляется внезапно в покое без видимых на то причин и характеризируется высокой интенсивностью;
- возникновение хруста в коленях при ходьбе;
- болят коленные суставы строго в определенных условиях, например, при разгибании или сгибании;
- если возникают трудности при подъеме по лестнице, периодически возникает подкашивание в коленях, ощущение неустойчивости;
- появляются признаки воспаления: отек, покраснение, натяжение кожи, повышение местной температуры;
- боль становится постоянной и не проходит даже после отдыха, вынуждает человека принимать анальгетики;
- если вы увидели деформацию нижних конечностей, ощущаете ограничение амплитуды движений в суставе;
- если вместе с суставным синдромом присутствуют другие патологические признаки (лихорадка, сыпь на коже, плохое самочувствие и пр.).
При обнаружении у себя хотя бы одного из вышеперечисленных симптомов обязательно обратитесь за медицинской помощью, ведь в противном случае, возможно, вы рискуете не только своим здоровьем, но и жизнью.
Причины воспалительного характера
Вызывать боль в коленном суставе могут воспалительные поражения структур самого сустава и околосуставных тканей. При этом воспаление может быть инфекционным, аутоиммунным и аллергическим.
Признаки, которые помогают заподозрить воспаление (артрит):
- боль пульсирующего и распирающего характера, интенсивность средняя или высокая, возникает остро, сустав болит даже ночью;
- область сустава отекает, в некоторых случаях это только легкая сглаженность контуров коленного сочленения, а иногда сустав увеличивается в 2 раза в диаметре;
- кожа над коленом краснеет, становится блестящей и натянутой;
- область пораженного сочленения становится горячей на ощупь;
- нарушается функция сочленения из-за боли и отека;
- часто суставной синдром сопровождается общими признаками заболевания (повышение температуры, общее недомогание).
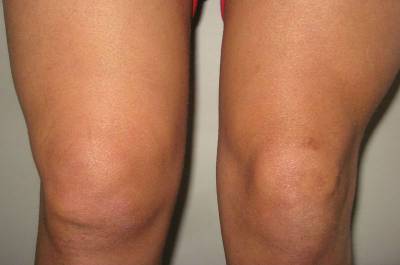
Отек колена при артрите
Очень важно установить причину воспаления, ведь лечение кардинально отличается. В одних случаях назначают антибиотики, а в других глюкокортикоидные гормоны и цитостатики.
Травматические причины
Учитывая то, что колено находится поверхностно и подвержено различным травмам, то причиной боли могут стать следующие повреждения:
- растяжение или разрыв связок внутри или снаружи колена;
- разрыв капсулы сустава;
- нарушение целостности кровеносных сосудов с развитием гемартроза;
- переломы внутрисуставных частей костей, которые формируют сустав;
- повреждение менисков колена;
- травматический синовит;
- ушиб мягких тканей.
Болевой синдром характерен для всех этих видов повреждений. Причем его интенсивность максимальная в момент нанесения травмы, в дальнейшем боль уменьшается, становится тянущей, но возникает вновь при малейших движениях в суставе. Нарушается опорная и двигательная функция нижней конечности, степень которой зависит от вида травмы и степени тяжести.
Диагностировать травматическое повреждение колена не сложно. Намного сложнее установить его вид. Это сможет сделать только специалист после ряда функциональных диагностических тестов и дополнительных методов исследования (рентгенография, МРТ, КТ, УЗИ).
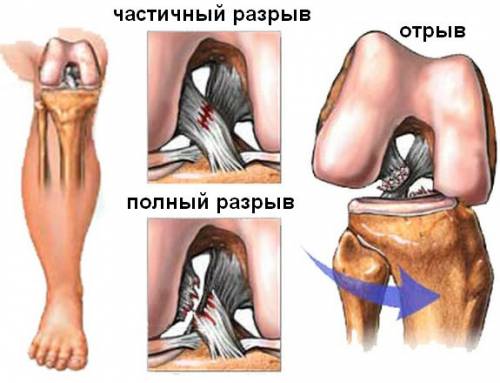
Повреждение внутрисуставных связок колена – самый частый вид травмы этого сустава
Причины дегенеративно-дистрофической природы
Пожалуй, это самые распространенные причины развития хронического болевого синдрома в коленях.
Деформирующий остеоартроз коленного сустава (гонартроз) – это самая частая причина боли в колене. Заболевание развивается постепенно на протяжении нескольких лет. Сначала боль появляется в конце рабочего дня, после непривычных перегрузок сустава, в покое она проходит. По мере прогрессирования патологических изменений и дегенерации суставного хряща болевой синдром становится постоянным, часто не дает человеку уснуть, приводит к злоупотреблению обезболивающими препаратами.
При активных и пассивных движениях появляется специфический хруст, развивается ограничение амплитуды движений в суставе и специфические деформации (О- и Х-образные ноги).
Если не предпринимать мер для лечения гонартроза и профилактики его дальнейшего прогрессирования, со временем развивается анкилоз сустава или сочленение утрачивает свою функцию из-за деформаций или интенсивной боли при каждом движении. Это показания для хирургического лечения остеоартроза, эндопротезирования коленного сустава.
Х-образная деформация нижних конечностей
Среди других дегенеративных заболеваний колена, которые могут сопровождаться болью, следует отметить:
- остеохондропатию Осгуда-Шлаттера,
- рассекающий остеохондрит,
- кисту Бейкера,
- тендиноз,
- менископатию,
- болезнь Гоффа,
- хондроматоз,
- болезнь Плика,
- дисплазию надмыщелков бедренной кости.
Как избавиться от боли в коленном суставе
Чтобы правильно лечить боль в коленном суставе, необходимо, в первую очередь, выяснить ее точную причину. Все лечебные мероприятия можно разделить на консервативные и хирургические.
Консервативная терапия включает следующие мероприятия:
- медикаментозное лечение (обезболивающие, нестероидные противовоспалительные, хондропротекторные лекарства);
- физиотерапевтические методы;
- лечебная физкультура;
- массаж и мануальная терапия;
- ношение специальных ортопедических приспособлений (бандажи, ортезы);
- нетрадиционные методы (лечение народными средствами, апитерапия, гирудотерапия, остеопатия и пр.).
Хирургическое лечение назначают только по показаниям. Это последняя стадия гонартроза, деформация коленного сустава, которые делают невозможным его нормальное функционирование, травмы, которые не поддаются консервативному лечению (разрывы связок, менисков и пр.). Применяют как пластические (восстанавливающие) операции, так и протезирование коленного сустава.
К сожалению, мало кто обращает внимание на такой симптом, как боль в колене, до тех пор, пока она не снизит качество жизни человека. Очень часто люди с заболеваниями коленного сустава обращаются за помощью на финальной стадии недуга, когда ничто, кроме операции, не поможет возобновить функцию конечности. Поэтому не стоит игнорировать боль в коленках, ведь вовремя и правильно поставленный диагноз – это уже 50% успеха в лечении.
В первую очередь не паникуйте.
Прежде чем подбирать лекарства, лечебную физкультуру, давайте разберемся в возможных причинах боли.
Из-за чего болят колени?
Взглянем на строение ноги и коленного сустава. Здесь сходятся две кости, составляющие основу конечности – тазобедренная и голенная. Коленный сустав их соединяет. В коленном суставе находятся:
- Хрящевые ткани;
- Околосуставные сумки;
- Связки, сухожилия;
- Мышечные ткани;
- Мениск.
Случается, что они повреждаются, болят. Врачи заявляют: с жалобами ежегодно обращается все больше молодых людей. Проблемы с коленями не только у бабушек и дедушек. Это стало нормой.
Среди болезней ног отметим:

Болезней гораздо больше описанных, все методы лечения решаются индивидуально.
Выделяют причины возникновения патологий:
- Лишний вес (сильное давление на ноги);
- Чрезмерная физическая активность;
- Недостаточная физическая активность;
- Неправильное питание.
Как диагностировать болезнь?
Многие пытаются помочь себе сами. Если нет специального образования, раньше с этим не сталкивались, «помощь» не принесёт пользы. В первую очередь посетите врача.
Не стоит злоупотреблять противовоспалительными мазями и таблетками. Они скроют симптомы, но на саму причину не воздействуют.
Главное – пойти к врачу. Спортсмены, понимают, насколько это важно: недаром в футбольной команде в штате состоит физиотерапевт. Скорее поможете организму — благодарнее будут ноги. А посещение врача – это помощь организму.
На обследовании приготовьтесь к ряду стандартных вопросов, первичному исследованию. Врач осмотрит колено, ощупает на наличие опухолей, отёков, прочих последствий неприятных травм. Назначит процедуры, уточняющие диагноз.
Спросит о характере боли, локализации. Полезно разузнать у родных, были ли в семье заболевания костей, мышц, воспаления суставов. Подобные болезни передаются по наследству. Больше информации сообщите лечащему врачу — легче будет лечить.
Как лечат колени?
Врач лечит, убедившись в диагнозе. Если случай сложный, назначить диагноз непросто, применяют курс антибиотиков, смотрят на реакцию организма.
Терапевтический комплекс включает меры:
Для отдельных болезней имеются методики сильно удивляющие. Например, лечение суставов иглоукалыванием. Методика тибетской медицины используется в современных клиниках, избавляя от гонартроза.
Группы препаратов, используемые при лечении:

Позволим порекомендовать лучший способ лечения: обратиться в больницу. Можно принимать обезболивающие, болезнь будет прогрессировать, даже не заметите, как суставы и хрящ разрушатся. Можете сесть в инвалидное кресло либо получить протез вместо естественного коленного сустава.
Помните: врач знает, что нужно костям и организму. Совет прост: прислушивайтесь к врачу, следуйте его рекомендациям!
Что сделать, чтобы боль не вернулась?
После лечения остаётся сохранять суставы в здоровом состоянии. Нужно изменить образ жизни. Начните правильно питаться, займитесь спортом.
Если деятельность связана с нахождением в одном положении, периодически разминайте суставы. Помните: у человека, который не двигается, застаивается кровь в организме – кислород не доходит до нужного места, начинаются боли.
Забудьте о езде на лифте, общественном транспорте – ходите пешком, используйте лестницы.
Заботьтесь о коленях. Здоровье и честь берегут смолоду.
















