Мкб 10 тромбоцитопения неясного генеза. Тромбоцитопения код по мкб. Комплекс диагностических и лечебных мероприятий при D69.3 Идиопатическая тромбоцитопеническая пурпура
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2016
Идиопатическая тромбоцитопеническая пурпура (D69.3)
Онкология детская, Педиатрия
Общая информация
Краткое описание
Одобрено
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения и социального развития Республики Казахстан
от «29» ноября 2016 года
Протокол № 16
Имунная тромбоцитопения
- аутоиммунное заболевание, характеризующееся изолированной тромбоцитопенией (меньше 100 000/мкл) при неизменном/овышенном количестве мегакариоцитов в костном мозге и присутствием на поверхности кровяных пластинок и в плазме больных антитромбоцитарных антител, обычно воздействующими на мембранных гликопротеиновых комплексах IIb/IIIa и/или GPIb/IX, что приводит к разрушению тромбоцитов клетками системы фагоцитирующих мононуклеаров, проявляющееся геморрагическим синдромом.
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| D69.3 | иммунная тромбоцитопения | - | - |
Дата разработки протокола: 2016 год.
Пользователи протокола: ВОП, терапевты, кардиологи, гематологи, педиатры, онкологи.
Шкала уровня доказательности
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С |
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Классификация
Классификация
American Society of Hematology, 2013
:
По течению:
· впервые выявленная - длительность до 3 месяцев;
· персистирующая (затяжная) ИТП - длительность 3-12 месяцев;
· хроническая ИТП - длительность более 12 месяцев.
По степени тяжести геморрагического синдрома :
· тяжелая - пациенты с клинически значимой кровоточивостью не зависимо от уровня тромбоцитов. Случаи, сопровождавшиеся симптомами кровотечения в дебюте заболевания, потребовавшие инициации терапии, или случаи возобновления кровотечений с потребностью в дополнительных терапевтических пособиях разными препаратами, повышающими число тромбоцитов, или в увеличении дозировки используемых лекарственных средств.
· рефрактерная - невозможность получения ответа или полного ответа (тромбоциты менее 30х109/л) на терапию после спленэктомии; потеря ответа после спленэктомии и необходимость медикаментозного лечения с целью минимизации клинически значимых кровотечений. При этом обязательно повторное обследование для исключения других причин тромбоцитопении и подтверждения диагноза ИТП. В основном встречается у взрослых.
По стадиям ; Standardization of ITP, Sept 2006 IMBACH]:

Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии: NB! Первичная иммунная тромбоцитопения диагностируется при снижении тромбоцитов менее 100х109/л при исключении других причин тромбоцитопении.
Диагностические критерии постановки диагноза:
Жалобы
:
· повышенную кровоточивость из слизистых оболочек;
Анамнез:
· носовые, десневые кровотечения;
· меноррагии, метроррагии;
· кровоизлияния в склеру;
· кровоизлияния в головной мозг;
· гематурия;
· кровотечения из ЖКТ (кровавая рвота, мелена);
· геморрагические высыпания в виде петехий и экхимозов на коже.
Физикальное обследование:
Общий осмотр:
Характер кожного геморрагического синдрома:
· расположение и величина петехий и синяков;
· наличие геморрагий на слизистой полости рта, конъюнктивах;
· стекание крови по задней стенке глотки;
· аномалии строения лица (треугольное лицо, маленькие глаза, эпикант, мелкие черты лица) и конечностей (аномалии 1-го пальца кистей, шестипалость, синдактилия, клинодактилия);
Лабораторные исследования:
· ОАК с ручным подсчетом лейкоцитарной формулы и морфологии тромбоцитов - в гемограмме
отмечается изолированная тромбоцитопения - снижение тромбоцитов менее 100х10 9 /л без изменения показателей лейкоцитов и эритрограммы. В отдельных случаях может регистрироваться постгеморрагическая анемия, сдвиги в лейкограмме, связанные с сопутствующим инфекционным заболеванием, аллергией;
нет.
Диагностический алгоритм на амбулаторном уровне:

Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии:
Жалобы:
см. амбулаторный уровень.
Анамнез:
· длительность и характер кровоточивости;
· проведение вакцинации (особенно комбинированной вакцинации против кори, паротита и краснухи) за 2-3 недели до развития геморрагического синдрома;
· перенесенные (респираторной вирусной, краснухи, инфекционного мононуклеоза) за 2-3 недели до развития геморрагического синдрома;
· применение в течении последних 2-3 недель препараты (в частности гепарин);
· наличие болей в костях и потери в весе;
Физикальное обследование: см. амбулаторный уровень.
Лабораторные исследования:
· ОАК
с ручным подсчетом лейкоцитарной формулы и морфологии тромбоцитов - в гемограмме отмечается изолированная тромбоцитопения - снижение тромбоцитов менее 100х109/л без изменения показателей лейкоцитов и эритрограммы. В отдельных случаях может регистрироваться постгеморрагическая анемия, сдвиги в лейкограмме, связанные с сопутствующим инфекционным заболеванием, аллергией;
Инструментальные исследования: нет.
Диагностический алгоритм на стационарном уровне: нет.
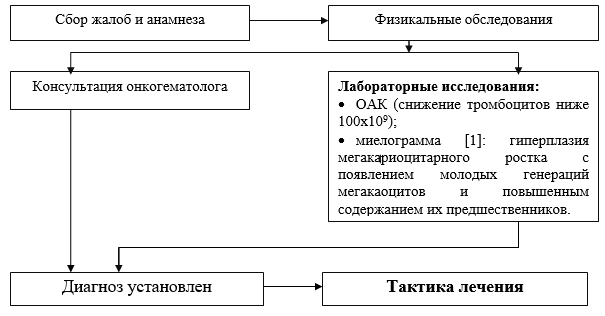
Перечень основных диагностических мероприятий, проводимые на стационарном уровне:
· ОАК (подсчет тромбоцитов и ретикулоцитов в мазке);
· группа крови и резус фактор;
· биохимический анализ крови (белок, альбумин, АЛаТ, АСаТ, билирубин, креатинин, мочевина, декстроза);
· миелограмма: гиперплазия мегакариоцитарного ростка с появлением молодых генераций мегакаоцитов и повышенным содержанием их предшественников;
· длительность кровотечения по Сухареву;
· ОАМ;
· ИФА на маркеры вирусных гепатитов (HbsAg);
· ИФА на маркеры вирусных гепатитов HCV;
· ИФА на маркеры на ВИЧ.
Перечень дополнительных диагностических обследований, проводимые на стационарном уровне:
· биохимический анализ: ГГТП, электролиты;
· коагулограмма;
· ИФА на антитромботические антитела;
· иммунофенотипирование клеток периферической крови;
· иммунограмма;
· антифосфолипидные антитела;
· ПЦР на вирусные инфекции (вирусные гепатиты, цитомегаловирус, вирус простого герпеса, вирус Эпштейна-Барр, вирус Varicella/Zoster);
· эхокардиография;
· УЗИ органов брюшной полости (печени, селезенки, поджелудочной желеыа, желчного пузыря, лимфатических узлов, почки), средостения, забрюшинного пространства и малого таза - для исключения кровоизлияния во внутренние органы;
· компьютерная томография головного мозга: проводится при наличии подозрений на внутричерепное кровоизлияние - головная боль, рвота, парезы, нарушения сознания; для исключения ОНМК;
· УЗИ ОБП.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследование | Критерии исключения диагноза |
| TAR-синдром | Характеризуется патологией мегакариоцитов и тромбоцитов с их гипоплазией и дисфункцией, что приводит к кровотечениям | Сбор жалоб и анамнеза, физикальный метод обследования. | Характерны отсутствие лучевых костей, врожденная патология мегакариоцитов и тромбоцитов с их гипоплазией и дисфункцией, что приводит в кровотечениям. Дети болеют наиболее часто сопровождается с врожденными аномалиями органов (часто пороки сердца) |
| Апластическая анемия | В мазках крови тромбоцитопения изолированная часто глубокая до выявления единичных кровяных пластинок. | ОАК с подсчетом лейкоформулы, ретикулоцитов. Миелограмма, трепанобиопсия. | Аспират костного мозга беден ядросодержащими элементами. Снижено суммарное процентное содержание клеточных элементов. В гистологических препаратах трепанобиоптатов подвздошных костей аплазия костного мозга с замещением жировой ткани, исключает ИТП. Содержание железо нормально или повышено. |
| Миелодиспластический синдром | Геморрагический синдром | ОАК (с подсчетом лейкоформулы, ретикулоцитов).Миелограмма, трепанобиопсия. | Для МДС характерны признаки диспоэза, избыток бластов в костном мозге, хромосомные аберрации, что исключает ИТП |
| Гематобластозы | Панцитопения, геморрагический синдром | ОАК (с подсчетом лейкоформулы, ретикулоцитов). Миелограмма. | Результаты проточной цитометрии, иммуногистохимических, гистологических исследовании костного мозга исключает ИТП. |
| Пароксизмальная ночная гемоглобинурия | Геморрагический синдром |
ОАК; Биохимический анализ крови; Коагулограмма; ОАМ; ИФТ на ПНГ. |
Для ПНГ характерны гемосидеринурия, гемоглобинурия, повышение уровней билирубина, ЛДГ, снижение либо отсутствие гаптоглобина. Кровоточивость редко наблюдается, типична гиперкоагуляция (активация индукторов агрегации). Исключается при отсутствии ПНГ клона по результатам ИФТ. |
| Мегалобластные анемии. | тромбоцитопения |
ОАК + морфология периферической крови; Миелограмма; Биохимический анализ крови (уровня цианкобаламин и фолиевой кислоты). |
Косвенными признаками, характерными для мегалобластных анемий являются повышение среднего содержания гемоглобина в эритроцитах, повышение среднего объема эритроцитов, мегалобластный тип кроветворения по данным миелограммы. В отличие от ИТП при мегалобластных анемиях несмотря на тромбоцитопению отсутствует геморрагический синдром. |
| Тромботическая тромбоцитопеническая пурпура. | Геморрагический синдром |
ОАК; УЗИ ОБП; Оценка неврологического статуса; Рентген суставов. |
Исключается на основании неврологической симптоматики, образованием множественных тромбов, суставного синдрома, часто увеличением печени и селезенки. |
Лечение за рубежом
Пройти лечение в Корее, Израиле, Германии, США
Получить консультацию по медтуризму
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Губка гемостатическая |
| Азитромицин (Azithromycin) |
| Алемтузумаб (Alemtuzumab) |
| Амоксициллин (Amoxicillin) |
| Ацикловир (Acyclovir) |
| Дексаметазон (Dexamethasone) |
| Иммуноглобулин G человеческий нормальный (Immunoglobulin G human normal) |
| Каптоприл (Captopril) |
| Клавулановая кислота (Clavulanic acid) |
| Колекальциферол (Kolekaltsiferol) |
| Концентрат тромбоцитов (КТ) |
| Микофеноловая кислота (Микофенолата мофетил) (Mycophenolic acid (Mycophenolate mofetil)) |
| Омепразол (Omeprazole) |
| Панкреатин (Pancreatin) |
| Парацетамол (Paracetamol) |
| Пиперациллин (Piperacillin) |
| Преднизолон (Prednisolone) |
| Ритуксимаб (Rituximab) |
| Тазобактам (Tazobactam) |
| Транексамовая кислота (Tranexamic acid) |
| Тромбин (Trombinum) |
| Флуконазол (Fluconazole) |
| Цефтазидим (Ceftazidime) |
| Циклоспорин (Cyclosporine) |
| Циклофосфамид (Cyclophosphamide) |
| Элтромбопаг (Eltrombopag) |
| Этамзилат (Etamsylate) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
нет.
− Немедикаментозное лечение:
нет.
− Медикаментозное лечение:
нет.
Алгоритм действий при неотложных ситуациях:
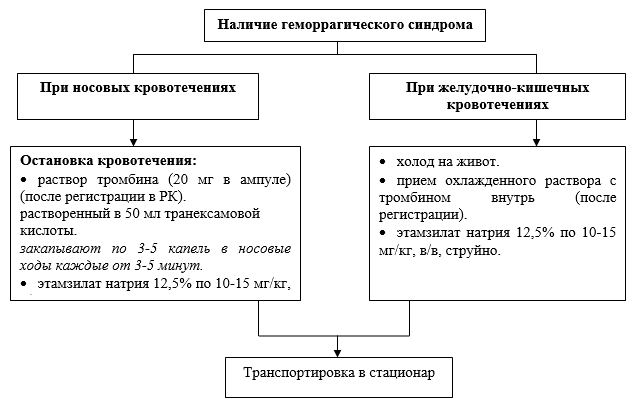
· консультация онкогематолога - при подозрении на гематобластозы;
· консультация гинеколога - при метроррагиях, меноррагиях;
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб и анамнеза заболевания;
· физикальное обследование.
Медикаментозное лечение:
· симптоматическая терапия,
согласно ИВБДВ - руководство ВОЗ по ведению наиболее распространенных заболеваний в стационарах первичного уровня, адаптированное к условиям РК .
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
При иммунных тромбоцитопениях тактика лечения начинается с назначения гормонального препарата (преднизолона). При благоприятном ответе на лечение количество тромбоцитов увеличивается (обычно на 7-10 день) и держится на высоком уровне даже после отмены препарата. Если ремиссия не наступила, назначается иммунотерапия - внутривенный иммуноглобулин. Если не удалось вывести пациента в ремиссию при помощи медикаментозной терапии в течение 6 месяцев, рекомендуется спленэктомия. При тяжелом течении заболевания спленэктомию может быть проведена в более ранее сроки.
Для принятия решения в тактике лечения, международной группой экспертов разработана шкала кровоточивости и рекомендации по подходу
к терапии
:
| Кровоточивость/качество жизни | Лечебный подход |
|
Степень 1.
Минорная кровоточивость, <100 петехий и/или < 5 мелких синяков (<3 см в диаметре); отсутствие кровоточивости слизистых |
Наблюдение |
|
Степень 2.
Легкая кровоточивость. Множественные петехии > 100; и/или > 5 крупных синяков (>3 см в диаметре); отсутствие кровоточивости слизистых |
Наблюдение или, у некоторых пациентов мембраностабилизирующая терапия |
|
Степень 3.
Умеренная кровоточивость. Наличие кровоточивости слизистых, «опасный» стиль жизни |
Консультация гематолога |
|
Степень 4.
Кровоточивость слизистых или подозрения на внутреннее кровотечение |
Лечение всех пациентов в условиях стационара |
Немедикаментозное лечение:
Режим: II.III;
Диета: № 11.
Медикаментозное лечение
Лечение в зависимости от степени тяжести:
Использование стандартной дозы преднизолона в течение максимум 14 дней/повышенной в течение 4-х дней
Препараты первой линии терапии ИТП
:
| Препараты | Доза | Длительность терапии |
УД,
ссылка |
| Преднизолон | 0.25 мг/кг | 21 дней | Grade А |
| 2 мг/кг | 14 дней с постепенной отменой | ||
| 60мг/м 2 | 21 дней | ||
| 4мг/кг | 7 дней с постепенной отменой | ||
| 4мг/кг | 4 дня | ||
| Метилпреднизолон | 30 или 50мг/кг | 7 дней | Grade А |
| 20-30мг/кг | 2 - 7 дня | ||
| 30мг/кг | 3 дня | ||
| ВВИГ | 0.8-1 г/кг | 1-2 дня | Grade А |
| 0.25 г/кг | Однократно | ||
| 0.4 г/кг | 5 дней | ||
| Anti-D | 25мкг/кг | 2 дня | Grade А |
| 50-60мкг/кг | Однократно | ||
| 75мкг/кг | Однократно | ||
| Дексаметазон | 20 - 40 мг/кг/день | в течение 4 дней подряд (каждый месяц, 6 циклов) | Grade А |
Персистирующая и хроническая ИТП:
· схемы глюкокортикоидной терапии: высокие дозы метилпреднизолона в/в 30 мг/кг х 3 дня, далее 20 мг/кг х 4 дня;
· ВВИТ могут использоваться и при хИТП, перед оперативными вмешательствами, удалением зубов/в случае травмы. Режимы применения ВВИТ при хИТП идентичны таковым при впервые возникшей ИТП;
· рекомендуемая доза ВВИТ 0,8-1,0 г/кг массы тела с последующим повторным введением в пределах 48 часов, если после первого введения уровень тромбоцитов не выше 20 х 109/л .
Медикаментозная терапия второй линии:
Ритуксимаб
(УД-B):
· разовая доза: 375 мг/м 2 /нед, длительность курса: 4 недели (всего 4 введения);
Показания
:
· не ответившие на высокие дозы дексаметазона;
· при наличии противопоказаний к спленэктомии;
· рецидивирующее и рефрактерное течение ИТП.
Циклоспорин А:
· 2,5 - 3 мг/кг/сут. В комбинации с Преднизолоном (УД-B)
Циклофосфамид
: 200мг/м 2 1 раз в день;
Показания
:
· у пациентов резистентных к гормонтерапии и/или после спленэктомии;
· вторичная ИТП .
Микофенолат мофетин:
20-40мг/кг, длительность курса 30 дней.
Показания
:
· некоторым пациентам с антипролиферативной и иммуносупресивной целью.
Медикаментозная терапия третьей линии:
Агонисты ТРО-рецепторов
(УД-А):
· Элтромбопаг 25-75 мг внутрь 1-10мг/кг/нед.
Алемтузумаб*:
· альтернативная терапия для хИТП и рефрактерной ИТП.NB! используется на фоне сопроводительной терапии (антибактериальной, противогрибковой, противовирусной).
Перечень основных лекарственных средств:
| МНН препарата | Форма выпуска |
УД,
ссылка |
| Иммуносупрессивные препараты | ||
| дексаметазон |
таблетки по 0,5 мг раствор 4мг/2 мл |
УД В |
| преднизолон | таблетки по 5 мг | УД А |
| для в/в введения 10% 2 гр/20 мл | УД А | |
| иммуноглобулин человеческий Ig G | для в/в введения 10% 5 гр/50 мл | УД А |
| циклофосфамид | порошок для приготовления раствора для в/в введения 500 мг | УД С |
| микофенолат мофетил | капсулы по 250 и 500 мг | УД С |
| ритуксимаб |
флаконы 10 мл/100 мг флаконы 50 мл/500 мг |
УД В |
| циклоспорин А | капсулы по 25 мг, 50 мг, 100 мг | УД В |
| Элтромбопаг | таблетки 31,9 мг и 63,8 мг | УД А |
| Алемтузимаб (после регистрациив РК) | раствор для инфузий 1мл | УД А |
| Противогрибковые препараты (по показаниям) | ||
| флуконазол | раствор для в/в инъекций, 50 мл, 2мг/мл, капсулы 150 мг | УД В |
| Антимикробные препараты применяется для профилактики развития гнойно - септических осложнений, а также после определения чувствительности к антибиотикам | ||
|
азитромицин или |
таблетка/капсула, 500 мг, порошок лиофилизированный для приготовления раствора для в/в инфузий, 500 мг; | УД В |
|
пиперациллин/тазобактам или |
порошок для приготовления инъекционного раствора для в/в введения 4,5 гр | УД В |
|
цефтазидим или |
порошок для приготовления инъекционного раствора для в/в введения 1000 мг | УД В |
| амоксоциллин + клавулановая кислота |
таблетка, покрытая пленочной оболочкой, 500 мг/125 мг, порошок для приготовления суспензии для приема внутрь 135 мг/5мл, порошок для приготовления раствора для в/в и в/м введения 600 мг. |
УД В |
| Противовирусные (по показаниям, в случаях присоединения инфекции) | ||
| ацикловир | крем для наружного применения 5%-5,0, таблетка 200 мг, порошок для приготовления раствора для инфузий 250 мг; | УД С |
| Лекарственные средства, влияющие на свертывающую систему крови | ||
| фибриноген+тромбин | губка гемостатическая, размер 7*5*1, 8*3; | УД В |
Перечень дополнительных лекарственных средств :
| МНН препарата |
Путь введения
|
УД, ссылка |
| омепразол (профилактика противоязвенной терапии) | для приема внутрь 20мг | УД В |
| панкреатин (при гастрите, улучшает процесс пищеварения при гормонотерапии) | 10000 МЕ | УД В |
| каптоприл (при повышении АД) | таблетка для приёма внутрь 12,5 мг | УД В |
| парацетамол (жаропонижающее) | таблетка для приема внутрь 200 мг | УД В |
| этамзилат натрия (при кровотечениях) |
для приема внутрь для в/в введения 2 мл |
УД В |
| колекальциферол (при гипокальциемии) | таблетки по 500 мг | УД В |
Применение трансфузий тромбоконцентрата:
Показания:
· наличии жизнеугрожающего кровотечения.
Трансфузии тромбоконцентрата всегда должны дополнять специфическую терапию ИТП (ВВИГ или/и глюкокортикоиды) и не должны применяться в качестве монотерапии. Если тяжесть кровоточивости при ИТП такова, что требует трансфузии тромбоконцентрата, рекомендуется дробное переливание - каждые от 6-8 часов. В особо тяжелых случаях применяются «гиперфракционные» трансфузии малыми дозами тромбоконцентрата: по 1-2 дозы (0,7-1,4х10 11) каждые два часа. В качестве дополнительной гемостатической терапии применяют этамзилат, антифибринолитические препараты.
NB! При почечных кровотечениях введение ингибиторов фибринолиза противопоказано.
Хирургическое вмешательство:
Спленэктомия
(УД-B)
Показания для проведения вмешательства:
· рецидивирующее, тяжелое течение болезни более 6 месяцев;
· пациенты старше 6 лет после предварительной вакцинации Haemophilus influenzae типа b + S.pneumoniae + N.Meningitidis.
Противопоказания для проведения вмешательства
:
· дети младше 6 лет;
· первичные ИТП.
Другие виды лечения
: нет.
Вспомогательная гемостатическая терапия:
· этамзилат натрия 12.5% в дозе 10-15мг/кг;
· парааминобензойная кислота- транексамовая кислота: в возрасте старше 12 лет в дозе 20-25мг/кг.
Показания для консультации специалистов:
· консультация инфекциониста - при подозрении на инфекционный процесс;
· консультация эндокринолога - при развитии эндокринных нарушений на фоне лечения;
· консультация акушер-гинеколога - при беременности, метроррагии, меноррагии, при назначении комбинированных оральных контрацептивов;
· консультация других узких специалистов - по показаниям.
Показания для перевода в отделение интенсивной терапии и реанимации:
· отсутствие/нарушение сознания (оценка по шкале Глазго); приложение №1
· острая сердечно-сосудистая недостаточность (ЧСС менее 60, или более 200 в минуту);
· острое нарушения дыхания (ДН 2 - 3 степени, ЧД более 50, снижение сатурации менее 88 %, необходимость проведения ИВЛ);
· острое нарушение кровообращения (шоковые состояния);
· АД систолическое, менее 60/более 180 (требующие постоянного введения вазоактивных препаратов);
· нарушение обмена веществ критические (электролитного, водного, белкового, КЩС, кетоацидоз);
· интенсивное наблюдение и интенсивная фармакотерапия, требующее постоянного мониторинга витальных функции;
· нарушение свертывающей и антисвертывающей систем крови.
Индикаторы эффективности лечения:
· через 4 недели от начала лечения повышение тромбоцитов выше 100х10 9 /л (75% пациентов с ИТП).
· после удаления селезёнки - повышение уровня тромбоцитов в периферической крови.
Дальнейшее ведение
Лабораторные исследования:
· ОАК с определением количества тромбоцитов и ручным подсчетом лейкоцитарной формулы (обязательным) проводится 1 раз в месяц на первом году наблюдения. Далее в зависимости от клинического состояния и стабильности гематологической картины;
· биохимический анализ крови в динамике проводится при наличии показаний;
· серологическое исследование маркеров ВИЧ, гепатитов В и С, проводятся через 3 месяца после выписки из стационара и через 3 месяца от каждой трансфузии препаратов крови.
Условие передачи пациента по месту жительства:
· педиатр (детский гематолог) по месту жительства руководствуется рекомендациями, данными специалистами стационара;
· частота осмотра пациента с ИТП составляет 1 раз в 2-4 недели в первые 3 месяца лечения, далее в зависимости от клинического состояния и гематологической динамики, но не реже 1 раза в 2 месяца.
Инструментальные исследования
проводятся при наличии клинических показаний.
Госпитализация
Показания для плановой госпитализации
:
Показания для экстренной госпитализации
:
· снижение уровня тромбоцитов в ОАК <50х10 9 /л.
· наличие геморрагического синдрома (кровотечения из слизистых носоглотки, ротовой полости, желудочно-кишечное кровотечение, маточное кровотечение).
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Детская гематология, 2015. Под редакцией А.Г.Румянцева, А.А.Масчана, Е.В.Жуковской. Москва. Издательская группа «ГЭОТАР-Медиа» 2015г. С – 656, С-251, таблица 6. 2) The American Society of Hematology 2011 evidence-based practice guideline for immune thrombocytopenia Cindy Neunert, Wendy Lim, Mark Crowther, Alan Cohen, Lawrence Solberg, Jr and Mark A. Crowther2011; 16:4198-4204 3) Standardization of ITP, Sept 2006 IMBACH. 4) Оказание неотложной помощи, 2005. Алгоритм действий при неотложных ситуациях: согласно ИВБДВ – руководство ВОЗ по ведению наиболее распространенных заболеваний в стационарах первичного уровня, адаптированное к условиям РК (ВОЗ 2012 г.). 5) ESH. The Handbook «Immune thrombocytopenia» 2011. 6) Tarantino & Buchanan, Hematol Oncol Clin North Am, 2004, 18:1301-1314. 7) Guidelines for the adminis parenteral nutritrion Canada 2010. 8) SIGN 104. Antibiotic prophylaxis in surgery.2014.
Информация
Сокращения, используемые в протоколе
| АГ | артериальная гипертензия; |
| АД | артериальное давление; |
| АЛаТ | аланинаминотрансфераза |
| АСа Т | аспартатаминотрансфераза |
| в/в | внутривенно |
| в/м | внутримышечно |
| ВВИД | внутривенная высокодозная иммуноглобулинтерапия |
| ВИЧ | вирус иммунодефицита человека; |
| ГГТП | гаммаглютамилтранспептидаза; |
| ИВБДВ | интегрированное ведение болезней детского возраста |
| ИВЛ | искусственная вентиляция легких |
| ИТП | имунная тпромбоцитопения |
| ИФА | иммуноферментный анализ; |
| ИФТ | иммунофенотипирование; |
| КТ | компьютерная томография; |
| КЩС | кислотно-щелочное состояние |
| ЛДГ | лактатдегидрогеназа; |
| ЛПУ | лечебно-профилактическое учреждение |
| МДС | миелодиспластический синдром; |
| МЕ | международных единиц |
| ММФ | микофенолат мофетин |
| МРТ | магнитно-резонансная томография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи; |
|
ОМЛ ПНГ |
острый миелобластный лейкоз; пароксизмальная ночная гемоглобинурия; |
| ОНМК | острое нарушение мозгового кровообращения |
| ПЦР | полимеразная цепная реакция; |
| СОЭ | - скорость оседания эритроцитов; |
| ТГСК | трансплантация гемопоэтических стволовых клеток |
| УЗДГ | ультразвуковая доплерография |
| ФГДС | фибро-гастро-дуаденоскопия |
| хИТП | хроническая имунная тромбоцитопения |
| ЦМВ | цитомегаловирус |
| ЧД | частота дыхания; |
| ЧСС | частота сердечных сокращений; |
| ЭКГ | электрокардиография; |
| ЭхоКГ | эхокардиография; |
| Ig | иммуноглобулин |
Список разработчиков протокола с указанием квалификационных данных:
1) Омарова Гульнара Ербосыновна - детский врач гематолог/онколог, Филиал Корпоративного Фонда «UMC», «Национальный научный центр материнства и детства», г.Астана.
2) Тастанбекова Венера Булатовна - детский врач гематолог/онколог, Филиал Корпоративного Фонда «UMC», «Национальный научный центр материнства и детства», г. Астана.
3) Умирбекова Балжан Болатовна - детский врач гематолог/онколог, Филиал Корпоративного Фонда «UMC», «Национальный научный центр материнства и детства», г.Астана.
4) Омарова Кулян Омаровна - доктор медицинских наук, профессор, РГКП «Национальный центр педиатрии и детской хирургии», г. Алматы.
5) Манжуова Ляззат Нурпапаевна - кандидат медицинских наук, заведующий отделением онкологии №1, РГКП «Национальный центр педиатрии и детской хирургии», г. Алматы.
6) Калиева Мира Маратовна - кандидат медицинских наук, доцент кафедры клинической фармакологии и фармакотерапии КазНМУ им. С. Асфендиярова.
Указание на отсутствие конфликтов: нет.
Список рецензентов: Кемайкин Вадим Матвеевич - врач гематолог высшей квалификационной категории, кандидат медицинских наук, главный внештатный гематолог, онкогематолог Министерства здравоохранения и социального развития Республики Казахстан.
Приложение 1

Прикреплённые файлы
Внимание!
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта", не может и не должна заменять очную консультацию врача. Обязательно обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может назначить нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения "MedElement (МедЭлемент)", "Lekar Pro", "Dariger Pro", "Заболевания: справочник терапевта" являются исключительно информационно-справочными ресурсами. Информация, размещенная на данном сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший в результате использования данного сайта.
Она особенно часто возникает во время запоя.
Тиазидные диуретики также могут нарушать образование мегакариоцитов и вызывать легкую тромбоцитопению 1/мкл), сохраняющуюся несколько месяцев после отмены препарата.
Чаще всего в основе лекарственных тромбоцитопении лежит иммунная реакция, случайной жертвой которой становятся тромбоциты. Они повреждаются при активации комплемента после образования комплекса препарат-антитело. В костном мозге может также обнаруживаться изолированное увеличение числа мегакариоцитов.
Существующие лабораторные методы позволяют установить связь тромбоцитопении с приемом лекарственных средств лишь у 10% больных. Поэтому лучшим подтверждением диагноза является быстрый рост уровня тромбоцитов после отмены подозреваемого препарата.
Большинство больных выздоравливают в течение 7-10 сут без всякого лечения, однако у некоторых из них при снижении уровня тромбоцитов ниже000 1/мкл возникают тяжелые кровотечения, требующие временного назначения глюкокортикоидов, плазмафереза или переливания тромбоцитов. После выздоровления больным следует впредь избегать приема данного препарата, поскольку для повторного запуска иммунной реакции достаточно незначительного его количества.
Такие лекарственные средства, как фенитоин или препараты золота, медленно покидают тканевые депо и могут вызывать продолжительную тромбоцитопению.
У стационарных больных частой причиной тромбоцитопении является гепарин. Примерно у 10-15% больных, получающих гепарин в терапевтических дозах, развивается тромбоцитопения, которая может сопровождаться тяжелой кровоточивостью либо внутрисосудистой агрегацией тромбоцитов с тромбозами. Это осложнение, называемое иногда " синдромом белых тромбов ", очень опасно и должно распознаваться вовремя. Хотя возможна и прямая агглютинация тромбоцитов гепарином, гепариновая тромбоцитопения обычно связана с оседанием на тромбоцитах иммунных комплексов. Антигеном при этом служит комплекс гепарина с тромбоцитарным фактором 4 . Немедленная отмена гепарина ведет к обратному развитию как тромбоцитопении, так и индуцированных гепарином тромбозов.
Заболеваемость гепариновой тромбоцитопенией может снизиться благодаря переходу на низкомолекулярные гепарины, так как эти препараты предотвращают тромбозы и менее иммуногенны. К сожалению, при уже имеющихся антителах это не выход, поскольку антитела к обычному гепарину в 80% случаев перекрестно реагируют с низкомолекулярным.
Лекарственная тромбоцитопения
Многие лекарственные препараты могут вызывать тромбоцитопению (табл. 279-1). Как уже упоминалось, некоторые химиотерапевтические препараты оказывают цитотоксическое действие на мегакариоциты и угнетают их продукцию.
Многие лекарственные препараты, вызывающие тромбоцитопению, стимулируют простой защитный иммунный ответ тромбоцитов. В результате образования комплекса антиген - антитело активируется комплемент, в результате чего повреждаются тромбоциты. С помощью современных методов лабораторных исследований причинный фактор можно определить у 10 % больных с клиническими признаками лекарственной тромбоцитопении. Наиболее достоверно подтверждает ее быстрое увеличение числа тромбоцитов в крови после отмены препарата, который считают ответственным за тромбоцитопению. У больных с иммуномедиированной аномалией тромбоцитов также увеличивается число мегакариоцитов (вторичный мегака- риоцитоз) без каких-либо друтих изменений костного мозга.
Несмотря на то что большинство больных выздоравливают в течение 7- 10 дней и не нуждаются в каком-либо лечении, у некоторых больных с числом тромбоцитов 10-20 10""/л наступает сильное кровотечение, в связи с чем им
могут потребоваться введение кортикостероидов, плазмаферез или переливание тромбоцитной массы.
I. Подавляющие продукцию тромбоцитов Миелодепрессивные препараты Сильнодействующие: цитозина арабинозид, даунорубицим Умеренно действующие: циклофосфамид (циклофосфан), бусульфан (миело- сан), метотрексат, 6-меркаптопурин
Слабодействующие: алкалоиды барвинка розового.
Тиазидные диуретики Этанол Эстрогены
П. Вызывающие иммунологическую деструкцию тромбоцитов
Клинически обоснованные подозрения, подтвержденные результатами экспериментальных исследований
Антибиотики: сульфатиазол, новобиоцин, р-аминосалицилат Алкалоиды хины: хинидин, хинин Пищевые продукты: бобы
Седативные, гипнотические и противосудорожные препараты: апроналид, карбамазепин
Препараты мышьяка, назначаемые при сифилисе
Клинически обоснованные подозрения (большие дозы)
Хлортиазид и гидрохлортиазид
Сульфадиазин, сульфисоксазол, сульфамеразин, сульфаметазин, сульфаме- токсипиридазин, сульфаметоксазол, сульфатоламид
препарата, так как достаточно даже минимальных количеств его, чтобы вызвать иммунную реакцию. Некоторые препараты, например дифенилгидантоин и соли золота, могут спровоцировать устойчивую тромбоцитопению, поскольку они очень медленно выводятся из организма.
Лекарственная геморрагическая болезнь
Лекарственная геморрагическая болезнь – это заболевание, характеризующееся кровоточивостью, которое обусловлено воздействием лекарственных средств (ЛС), приводящих к нарушению сосудисто-тромбоцитарного гемостаза, патологии сосудистой стенки, нарушениям коагуляционного гемостаза.
По сути, любой лекарственный препарат может привести к лекарственной геморрагической болезни. Наиболее частой причиной являются антибиотики, сыворотки и вакцины, транквилизаторы, анальгетики, хинин, хинидин, препараты золота, салицилаты и другие.
Тромбоцитопении, обусловленные воздействием ЛС.
- Сниженное образование тромбоцитов развивается при гибели или нарушении пролиферации стволовых клеток, вызванных цитостатиками, тиазидовыми диуретиками, ЛС, содержащими эстрогены.
- Повышенное разрушение тромбоцитов может иметь иммунный и неиммунный механизмы. Иммунная тромбоцитопения развивается чаще всего как раз при приеме ЛС.
- Патогенез: развивается иммунная реакция, при которой образуется комплекс, состоящий из препарата и антитела. Тромбоциты, покрытые иммунными комплексами и комплементом, фагоцитируются макрофагами селезенки и других тканей.
ЛС, вызывающие лекарственную тромбоцитопению:
- антибактериальные препараты (сульфаметазол,аминосалициловая кислота);
- транквилизаторы;
- дигоксин;
- аспирин;
- препараты золота;
- метилдофа;
- Нередко причиной тромбоцитопении в стационарах является гепарин, который может привести к прямой агглютинации тромбоцитов или оседанию на тромбоцитах ИК. Гепариновая тромбоцитопения сопровождается тяжелой кровоточивостью или внутрисосудистой агрегацией тромбоцитов с тромбозами – «синдром белых тромбов». Низкомолекулярные гепарины снижают риск развития тромбоцитопении.
Тромбоцитопении проявляются множественными петехиями на коже, мелкими экхимозами, возникающими на месте легких травм, кровотечениями из носа, десен, желудочно-кишечного тракта, половых путей. Возможны кровоизлияния в мозг. Поверхностные порезы и царапины сопровождаются длительной кровоточивостью. Возможны массивные кровотечения после хирургических операций. Но при тромбоцитопениях не бывают массивные кровоизлияния в мышцы и суставы.
Основной метод выявления тромбоцитопении – подсчет элементов периферической крови с обязательным учетом размера тромбоцитов. Увеличение количества крупных тромбоцитов свидетельствует о компенсаторном их увеличении. Время кровотечения, как правило, увеличено.
При тромбоцитопении, вызванной ЛС, необходима отмена ЛС или коррекция дозы. При массивных кровотечениях вводят тромбоцитарную массу. Не рекомендуется введение тромбоцитарной массы при тромбоцитопении, вызванной гепарином, за исключением случаев угрозы гибели больного от кровотечения.
Тромбоцитопатии, обусловленные воздействием ЛС.
- Приобретенные нарушения функции тромбоцитов часто развиваются при приеме ЛС.
- Слабо выраженные геморрагические проявления развиваются при продолжительном приеме НПВС, угнетающих образование медиатора секреции и агрегации тромбоцитов тромбоксана А.
- Более выраженные геморрагии развиваются при лечении ацетилсалициловой кислотой, необратимо ацетилирующей ферменты тромбоцитов.
- Образование тромбоцитарного тромба может быть при накоплении на поверхности тромбоцитов некоторых антибиотиков (группа пенициллина и некоторые цефалоспорины).
Клинические симптомы обычно слабо выражены. Выявляются кровоподтеки и геморрагии на коже, иногда на слизистых оболочках полости рта. Возможны длительные кровотечения из послеоперационных ран.
При лекарственных тромбоцитопатиях в первую очередь отменяют препарат, вызвавший нарушение функции тромбоцитов. Для купирования кровотечений применяют гемостатические препараты. При обильных кровотечениях переливают тромбоцитарную массу.
Геморрагические диатезы, связанные с нарушениями свертывающей системы крови из-за передозировки гепарина и фибринолитических препаратов.
- Геморрагические диатезы, обусловленные передозировкой гепарина и (или) фибринолитических препаратов (целиазы, авелизина, урокиназы и др.). Гипокоагуляционный эффект гепарина варьирует в больших пределах, поэтому необходимые дозы препарата должны подбираться не из расчета на 1 кг массы тела больного, а по показаниям коагулограммы (например, времени свертывания крови, времени свертывания при постановке активированного частичного тромбопластинового теста). Периодическое разовое (1 раз в 3-4 ч) введение гепарина чаще дает геморрагические осложнения, чем равномерное капельное введение препарата в тех же дозах.
- Фибринолитические препараты вначале вызывают гиперкоагуляцию, в связи с чем их вводят в сочетании с гепарином в малых или средних дозах, затем гипокоагуляцию с особенно выраженным удлинением тромбинового времени и снижением содержания фибриногена в плазме крови. Эти сдвиги могут служить причиной кровоточивости смешанного типа (петехиально-пятнисто-гематомного), носовых, почечных и желудочно-кишечных кровотечений. Особенно высок риск профузных кровотечений у больных язвенной болезнью и возникновения инсультов у больных с артериальной гипертензией.
Отмена препарата, введение (дробно) протамина сульфата в малых дозах с целью блокады действия гепарина, трансфузии плазмы крови, при передозировке фибринолитических препаратов внутривенное вливание аминокапроновой кислоты или контрикала. Следует учитывать, что гепарин быстро выводится из организма, и действие его при однократном введении в вену наступает почти сразу и продолжается 4-5 ч после прекращения введения. Поэтому геморрагии, обусловленные передозировкой гепарина, менее продолжительны и во многих случаях менее опасны, чем вызванные антикоагулянтами непрямого действия.
Тромбоцитопения лекарственная
Не существует никакого специфического лечения; необходимо лишь прекратить прием лекарства, вызвавшего анемию.. Полезными могут оказаться стероиды. Больных следует предупредить о необходимости воздерживаться от приема данного препарата в будущем.
Тромбоцитопения
Это самая распространенная форма лекарственных цитопений, однако летальность при ней наименьшая. Лет 20 назад считалось, что пик частоты этого осложнения приходится на лиц, моложе 20 лет. Однако позднее было установлено, что оно наблюдается в основном среди лиц старше 50 лет ; женщины поражаются чаще.
Самой частой причиной тромбоцитопении являются пероральные диуретики (включая производные тиазида, оксодолии и фуросемид) и хинин (хинидин) , Bottiger и соавт. (1979b) показали, что с 1966 по 1975 г. число случаев тромбоцитопении, обусловленной бутадионом, снизилось, а число случаев, вызванных сульфаниламидами, - увеличилось. Эти данные противоречат результатам Timoney (1978)r который на основании сообщений, поступивших в Ирландское национальное консультативное бюро по лекарственным средствам, показал, что около половины всех случаев тромбоцитопении были связаны с приемом индометацина, бутадиона и оксифенбутазона. Эта группа препаратов стоит на первом месте »" по данным, направленным в Центр ВОЗ.
Клинические проявления
Тромбоцитопения может иметь селективный характер ил» быть одним из компонентов апластической анемии. В первом случае она проявляется в виде постепенно нарастающей или внезапно возникающей слабой или тяжелой кровоточивости, на которую вначале указывает появление петехий без воспалительной реакции. Вначале они возникают вокруг рта, а затем на конечностях и туловище. Позже появляются экхимозы, носовые кровотечения, кровоизлияния в слизистые оболочки, желудочно-кишечные кровотечения, гематурия и внутримозговые кровоизлияния. У больных с иммунной тромбоцитопенией наблюдаются также лихорадка, рвота и боль в животе. При обследовании обычно обнаруживаются лишь признаки кровоточивости и положительная проба Гесса. Однако эту пробу у пожилых необходимо интерпретировать с осторожностью .
Лабораторные исследования
По данным лабораторных исследований, в легких случаях число тромбоцитов падает ниже 100·109/л, а в тяжелых - ниже 20·109/л. Нейтропения обычно отсутствует, а после острой кровопотери может возникнуть лейкоцитоз. Время кровотечения удлинено, а ретракция сгустка нарушена. При исследовании костного мозга обнаруживают нормальное или увеличенное число мегакариоцитов. Может возникнуть необходимость провести тесты для обнаружения антител к тромбоцитам или повреждения тромбоцитов, например реакцию выделения тромбоцитарного фактора III и реакцию связывания комплемента.
Патогенез
Существует два основных механизма развития тромбоцитопении. Первый заключается в деструкции тромбоцитов в периферической крови, обычно в результате действия иммунологических факторов, например при приеме хинина (хинидина), и изредка- в результате прямого токсического эффекта; второй состоит в снижении продукции тромбоцитов в костном мозге (например, в результате лечения гепарином и парацетамолом).
Лекарственные средства, вызывающие тромбоцитопению
Пероральные диуретики. Эти лекарства часто вызывают тромбоцитопению, но в действительности частота ее возникновения по сравнению с высокой частотой назначения самих диуретиков, по-видимому, невелика и равняется, по данным Bottiger, Westerholm (1972b), 1:15000. Слабые, бессимптомные изменения встречаются у 25% больных, принимающих хлортиазид, у пожилых частота таких изменений может быть выше i. Симптомы тромбоцитопении обычно развиваются постепенно. В одних случаях она, по-видимому, вызвана прямым токсическим действием лекарственных веществ, в других - иммунологическим механизмом. Частота возникновения тромбоцитопении при приеме фуросемида составляет 2: 1000 . Описан случай тромбоцитопении у пожилого мужчины, обусловленный антителами к тромбоцитам (.
Хинин (хинидин). Эти препараты часто вызывают тромбоцитопению. Хинин нередко назначают пожилым больным при ночных судорогах, он является также компонентом тонизирующих напитков и ряда патентованных средств. Связанная с приемом хинина иммунная тромбоцитопения возникает внезапно, сопровождаясь тяжелыми нарушениями функций тромбоцитов и кровотечениями. Эти симптомы могут возникнуть в любой момент у больного, принимающего хинин. Сходные нарушения вызывает и хинидин, который у пожилых может быть также причиной легочного кровотечения
Противоревматические средства. Ранее часто сообщалось о> случаях тромбоцитопении, вызванной приемом бутадиона, окси-фенбутазона и индометацина, но теперь число таких случаев-уменьшается, по-видимому, вследствие того, что перечисленные средства назначают реже. Препараты золота, особенно в больших дозах, бывают причиной тромбоцитопении у больных любого возраста [Кау, 1970]. Она может развиться на ранней или поздней фазе лечения, но иногда пурпура возникает через 2- 10 мес после последней инъекции препарата. Если для ускоренного выведения золота не назначают БАЛ, восстановление происходит медленно. Механизм развития тромбоцитопении в этих случаях неясен; иногда у пациентов, получавших низкие дозы препарата золота, природа поражения может быть иммунологической. О кумулятивном токсическом эффекте можно думать в случае развития тромбоцитопении у больных, которым вводили высокие дозы препарата.
Тромбоцитопению у лиц среднего и пожилого возраста могут вызывать пеницилламин, аллопуринол, беноксапрофен, парацетамол .
Антибактериальные препараты. Частой причиной тромбоцит топении являются сульфаниламиды. Это относится и к комбинированному препарату - бисептолу. Salter (1973) сообщил, что при применении этого препарата вторым по частоте гематологическим осложнением после агранулоцитоза является тромбоцитопения и что последняя возникает главным образом у лиц старше 60 лет. Позднее в своем обзоре Dickson (1978) привел сведения о большем числе случаев тромбоцитопении, для которых было характерно бимодальное распределение частоты в зависимости от возраста со вторым пиком между 60 и 69 годами. Изредка у лиц пожилого возраста тромбоцитопению вызывают левомицетин, ампициллин, гентамицин и рифампицин .
Другие препараты. Хорошо известно, что гепарин может вызывать тромбоцитопению. Существуют два механизма ее развития. Во-первых, возможна замедленная реакция, связанная с высокой резистентностью к гепарину, диссеминированным внутрисосудистым свертыванием крови и рецидивирующими или возникающими de novo тромбозами. Такая реакция возникает после внутривенного или подкожного введения гепарина - в виде перемежающихся инъекций или длительного вливания в минимальной или полной дозе. Она развивается при введении препаратов как бычьего, так и свиного гепарина . В основе ее может лежать иммунологический механизм, поскольку Chong и соавт. (1982) обнаружили антитела к гепарину класса IgG. Второй тип тромбоцитопении характеризуется слабыми проявлениями, ранним началом и часто бессимптомным течением. Нередко развивается у лиц пожилого возраста .
Сообщалось о случаях тромбоцитопении у лиц среднего и пожилого возраста после приема дигоксина , хлорпропамида, имизина, амитриптилина, доксепина , карбамазепама и циметидина .
Прогноз
Обычно кровоточивость прекращается вскоре после отмены препарата, хотя для нормализации уровня тромбоцитов может потребоваться 1--2 нед. Смертность сильно варьируется, в некоторых работах показано, что она может достигать 10-20%, но это, видимо, связано с особенностями отбора анализируемых случаев. Действительный уровень смертности, вероятно, гораздо ниже .
Лечение
Лечение состоит в отмене подозреваемого препарата. Ускорить наступление ремиссии в тяжелых случаях могут стероиды. Однако с уверенностью судить об их эффективности сложно, поскольку быстрое улучшение может наступить и в результате отмены препарата. При тромбоцитопении, обусловленной препаратами золота, показан БАЛ, поскольку это вещество ускоряет экскрецию золота, которая иначе может затянуться на длительное время. Необходимости в переливании тромбоцитов обычно не возникает. Следует воздерживаться от назначения ацетилсалициловой кислоты и подобных соединений в связи с их действием на тромбоциты. Больного следует предупредить о необходимости избегать приема того лекарства, которое вызвало тромбоцитопению.
Мегалобластная анемия
Это один из самых редких побочных эффектов лекарственных средств. В большинстве случаев ее вызывают противосудорожные средства и бисептол , которые нарушают метаболизм фолиевой кислоты и витамина В12 (см. главу 4). Антимитотические препараты также вызывают мегалобластные изменения, ингибируя синтез ДНК. Эти аномалии могут усиливаться при алиментарной недостаточности.
Такие противосудорожные препараты, как дифенин и гексамидин, хотя и вызывают мегалобластные изменения, редко приводят к развитию истинной анемии (см. главу 4). Чаще (примерно у 40% больных) наблюдается макроцитоз без анемии . Изменения в крови обычно возникают после многолетнего приема противосудорожных препаратов и в тех случаях, когда больной регулярно принимает дифенин в дозе 200-300 мг . У больных с анемией снижено содержание фолиевой кислоты в сыворотке и в эритроцитах, а при тяжелом поражении нарушаются психические функции. Лечение состоит в назначении фолиевой кислоты, однако это может приводить к учащению припадков. Альтернативный подход состоит в отмене противосудорожных препаратов. Барбитураты сами по себе очень редко вызывают макроцитоз.
Такие антагонисты фолиевой кислоты, как триметоприм или метотрексат, вызывают мегалобластные изменения в костном мозге и анемию (см. главу 4). Будучи аналогами фолиевой кислоты, они связываются с дигидрофолатредуктазой, ингибируя превращение дигидрофолатов в тетрагидрофолаты. Поэтому лечение дефицита состоит в назначении формилтетрагидрофолие-вой кислоты, которая включается в обмен, минуя дигидрофолатредуктазу. Ситуация ухудшается в случаях предсуществующего дефицита фолатов или витамина Bi2 . Выраженная анемия, обусловленная приемом триметоприма, встречается редко. Salter (1973) сообщил, что мегалобластная анемия наблюдалась только в 7 из 194 случаев побочных гематологических эффектов, вызванных бисептолом.
Причиной мегалобластных изменений костного мозга могут стать и другие лекарства. Закись азота при длительном ее применении (это может иметь место в отделениях интенсивной терапии) способна индуцировать мегалобластные нарушения. Последние исчезают после прекращения воздействия данного вещества . Механизмы поражения, по-видимому, заключаются в инактивации закисью азота коферментного витамина В12, а также в ингаляции метионинсинтетазы. Мегалобластные изменения костного мозга и макроцитоз у лиц, страдающих хроническим алкоголизмом, могут возникать как в результате прямого токсического действия алкоголя на эритроциты, так и вследствие нарушения питания (см. главу 4). Мегалобластные нарушения могут вызывать и другие препараты, включая фурадонин, колхицин, метформин, фенфор-мин, циклосерин и салазосульфапиридин.
Сидеробластный костный мозг
Для этих изменений характерно наличие в цитоплазме эритроидных предшественников перинуклеарного кольца гранул, дающих положительную окраску на железо, появление которых обусловлено нарушением образования гема. Сидеробластные изменения могут быть вызваны изониазидом, циклосерином, левомицетином, алкоголем и пиразинамидом при их длительном применении.
Метгемоглобинемия и сульфгемоглобинемия
Оба эти состояния проявляются в виде цианоза, гипоксии, одышки при физической нагрузке, головокружений и спутанности сознания. Метгемоглобинемия возникает в результате окисления входящего в состав молекулы гемоглобина двухвалентного железа до трехвалентного, что лишает гемоглобин способности переносить кислород. Метгемоглобинемию могут вызывать фенацетин, сульфаниламиды, нитриты, примахин и сульфоны. Для лечения применяют метиленовую синь или аскорбиновую» кислоту. Сульфгемоглобинемия является результатом воздействия сернистого водорода на оксигемоглобин, что делает его необратимо непригодным для транспорта кислорода. Сульфгемоглобинемию вызывают фенацетин и ацетанилид. Специфического лечения нет.
Тромбоцитопения. Причины, симптомы, признаки, диагностика и лечение патологии
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
Частота тромбоцитопении как самостоятельного заболевания варьирует в зависимости от конкретной патологии. Отмечается два пика заболеваемости – в дошкольном возрасте и после сорока лет. Наиболее часто встречается идиопатическая тромбоцитопения (60 случаев на 1 миллион населения). Соотношение женщин и мужчин в структуре заболеваемости составляет 3:1. Среди детей частота данного заболевания немного меньше (50 случаев на 1 миллион).
- В день в организме человека образуется околоновых тромбоцитов. Примерно столько же разрушается.
- Тромбоциты играют главную роль в остановке кровотечения из мелких сосудов с диаметром до 100 микрометров (первичный гемостаз). Кровотечения из крупных сосудов останавливаются при участии плазменных факторов свертывания (вторичный гемостаз).
- Тромбоцит, хотя и относится к клеточным элементам крови, на самом деле не является полноценной клеткой.
- Клинические проявления тромбоцитопении развиваются только в том случае, если уровень тромбоцитов понизится более чем в три раза (менеев 1 микролитре крови).
Роль тромбоцитов в организме
Образование и функции тромбоцитов
- Гемостаз (остановка кровотечения). При повреждении кровеносного сосуда происходит моментальная активация тромбоцитов. В результате из них выделяется серотонин – биологически активное вещество, вызывающее спазм сосудов. Кроме того, на поверхности активированных тромбоцитов образуется множество отростков, с помощью которых они соединяются с поврежденной стенкой сосуда (адгезия) и друг с другом (агрегация). В результате этих реакций происходит образование тромбоцитарной пробки, закупоривающей просвет сосуда и останавливающей кровотечение. Описанный процесс занимает 2 – 4 минуты.
- Питание сосудов. При разрушении активированных тромбоцитов происходит выделение факторов роста, усиливающих питание сосудистой стенки и способствующих процессу ее восстановления после травмы.
Разрушение тромбоцитов
Причины тромбоцитопении
- наследственные тромбоцитопении;
- продуктивные тромбоцитопении;
- тромбоцитопении разрушения;
- тромбоцитопении потребления;
- тромбоцитопения перераспределения;
- тромбоцитопения разведения.
Наследственные тромбоцитопении
- аномалия Мея – Хегглина;
- синдром Вискотта – Олдрича;
- синдром Бернара – Сулье;
- врожденная амегакариоцитарная тромбоцитопения;
- TAR – синдром.
Аномалия Мея – Хегглина
Редкое генетическое заболевание с аутосомно-доминантным типом наследования (если болеет один из родителей, то вероятность рождения больного ребенка составляет 50%).
Наследственное заболевание, обусловленное генетическими мутациями, в результате которых в красном костном мозге образуются аномальные, маленькие (менее 1 микрометра в диаметре) тромбоциты. Из-за нарушенной структуры происходит их чрезмерное разрушение в селезенке, в результате чего срок их жизни сокращается до нескольких часов.
Наследственное аутосомно-рецессивное заболевание (появляется у ребенка только в том случае, если он унаследовал дефектный ген от обоих родителей), проявляющееся в раннем детском возрасте. Характеризуется образованием гигантских (6 – 8 микрометров), функционально несостоятельных тромбоцитов. Они неспособны прикрепляться к стенке поврежденного сосуда и связываться друг с другом (нарушены процессы адгезии и агрегации) и подвергаются усиленному разрушению в селезенке.
Наследственное аутосомно-рецессивное заболевание, проявляющееся в младенческом возрасте. Характеризуется мутации гена, отвечающего за чувствительность мегакариоцитов к фактору, регулирующему их рост и развитие (тромбопоэтину), в результате чего нарушается продукция тромбоцитов костным мозгом.
Редкое наследственное заболевание (1 случай нановорожденных) с аутосомно-рецессивным типом наследования, характеризующееся врожденной тромбоцитопенией и отсутствием обеих лучевых костей.
Продуктивные тромбоцитопении
- апластическая анемия;
- миелодиспластический синдром;
- мегалобластные анемии;
- острый лейкоз;
- миелофиброз;
- метастазы рака;
- цитостатические медикаменты;
- повышенная чувствительность к различным медикаментам;
- радиация;
- злоупотребление алкоголем.
Апластическая анемия
Данная патология характеризуется угнетением кроветворения в красном костном мозге, что проявляется уменьшением в периферической крови всех видов клеток – тромбоцитов (тромбоцитопенией), лейкоцитов (лейкопенией), эритроцитов (анемией) и лимфоцитов (лимфопенией).
Группа заболеваний опухолевой природы, характеризующаяся нарушением кроветворения в красном костном мозге. При данном синдроме отмечается ускоренное размножение кроветворных клеток, однако нарушены процессы их созревания. В результате образуется большое количество функционально незрелых клеток крови (в том числе и тромбоцитов). Они не способны выполнять свои функции и подвергаются апоптозу (процессу саморазрушения), что проявляется тромбоцитопенией, лейкопенией и анемией.
Данное состояние развивается при дефиците в организме витамина B12 и/или фолиевой кислоты. При недостатке данных веществ нарушаются процессы образования ДНК (дезоксирибонуклеиновой кислоты), обеспечивающей хранение и передачу генетической информации, а также процессы клеточного развития и функционирования. При этом, в первую очередь, страдают ткани и органы, в которых процессы клеточного деления наиболее выражены (кровь, слизистые оболочки).
Опухолевое заболевание системы крови, при котором происходит мутация стволовой клетки костного мозга (в норме из стволовых клеток развиваются все клетки крови). В результате начинается быстрое, неконтролируемое деление этой клетки с образованием множества клонов, не способных выполнять специфические функции. Постепенно число опухолевых клонов увеличивается и они вытесняют кроветворные клетки из красного костного мозга, что проявляется панцитопенией (уменьшением в периферической крови всех видов клеток - тромбоцитов, эритроцитов, лейкоцитов и лимфоцитов).
Хроническое заболевание, характеризующееся развитием фиброзной ткани в костном мозге. Механизм развития схож с опухолевым процессом - происходит мутация стволовой клетки, в результате чего усиливается образование фиброзной ткани, которая постепенно замещает все вещество костного мозга.
Опухолевые заболевания различной локализации на последних стадиях развития склонны к метастазированию - опухолевые клетки выходят из первичного очага и разносятся по всему организму, оседая и начиная размножаться практически в любых органах и тканях. Это, по описанному выше механизму, может приводить к вытеснению кроветворных клеток из красного костного мозга и развитию панцитопении.
Данная группа препаратов используется для лечения опухолей различного происхождения. Одним из представителей является метотрексат. Его действие обусловлено нарушением процесса синтеза ДНК в опухолевых клетках, за счет чего замедляется процесс роста опухоли.
В результате индивидуальных особенностей (чаще всего в результате генетической предрасположенности) у некоторых людей может наблюдаться повышенная чувствительность к лекарственным препаратам различных групп. Данные препараты могут оказывать разрушающее действие непосредственно на мегакариоциты костного мозга, нарушая процесс их созревания и образования тромбоцитов.
- антибиотики (левомицетин, сульфаниламиды);
- диуретики (мочегонные препараты) (гидрохлортиазид, фуросемид);
- противосудорожные препараты (фенобарбитал);
- антипсихотики (прохлорперазин, мепробамат);
- антитиреоидные препараты (тиамазол);
- противодиабетические препараты (глибенкламид, глипизид);
- противовоспалительные препараты (индометацин).
Радиация
Воздействие ионизирующего излучения, в том числе лучевой терапии при лечении опухолей, может оказать как прямое разрушающее действие на кроветворные клетки красного костного мозга, так и вызвать мутации на различных уровнях кроветворения с последующим развитием гемобластозов (опухолевых заболеваний кроветворной ткани).
Этиловый спирт, являющийся активным веществом большинства видов алкогольных напитков, в больших концентрациях может оказывать угнетающее действие на процессы кроветворения в красном костном мозге. При этом в крови отмечается уменьшение количества тромбоцитов, а также других видов клеток (эритроцитов, лейкоцитов).
Тромбоцитопении разрушения
- идиопатической тромбоцитопенической пурпуре;
- тромбоцитопении новорожденных;
- посттрансфузионной тромбоцитопении;
- синдроме Эванса – Фишера;
- приеме некоторых медикаментов (лекарственные тромбоцитопении);
- некоторых вирусных заболеваниях (вирусные тромбоцитопении).
Идиопатическая тромбоцитопеническая пурпура (ИТП)
Синоним - аутоиммунная тромбоцитопения. Данное заболевание характеризуется снижением количества тромбоцитов в периферической крови (состав других клеточных элементов крови не нарушен) в результате усиленного их разрушения. Причины заболевания неизвестны. Предполагается генетическая предрасположенность к развитию заболевания, а также отмечается связь с действием некоторых предрасполагающих факторов.
- вирусные и бактериальные инфекции;
- профилактические прививки;
- некоторые медикаменты (фуросемид, индометацин);
- избыточная инсоляция;
- переохлаждение.
На поверхности тромбоцитов (как и на поверхности любой клетки организма) существуют определенные молекулярные комплексы, называемые антигенами. При попадании в организм чужеродного антигена иммунная система вырабатывает специфичные антитела. Они взаимодействуют с антигеном, приводя к разрушению клетки, на поверхности которой он расположен.
Данное состояние развивается в том случае, если на поверхности тромбоцитов ребенка имеются антигены, которых нет на тромбоцитах матери. В этом случае антитела (иммуноглобулины класса G, способные проходить через плацентарный барьер), вырабатываемые в организме матери, поступают в кровоток ребенка и вызывают разрушение его тромбоцитов.
Это состояние развивается после переливания крови или тромбоцитарной массы и характеризуется выраженным разрушением тромбоцитов в селезенке. Механизм развития связан с переливанием пациенту чужеродных тромбоцитов, к которым начинают вырабатываться антитела. Для выработки и поступления в крови антител требуется определенное время, поэтому уменьшение тромбоцитов отмечается на 7 – 8 день после переливания крови.
Данный синдром развивается при некоторых системных заболеваниях (системной красной волчанке, аутоиммунном гепатите, ревматоидном артрите) либо без предрасполагающих заболеваний на фоне относительного благополучия (идиопатическая форма). Характеризуется образованием антител к нормальным эритроцитам и тромбоцитам организма, в результате чего клетки, «помеченные» антителами, разрушаются в селезенке, печени и костном мозге.
Разрушение тромбоцитов начинается через несколько дней после начала приема медикамента. При отмене лекарственного препарата происходит разрушение тромбоцитов, на поверхности которых уже фиксировались медикаментозные антигены, однако вновь вырабатываемые тромбоциты не подвергаются действию антител, их количество в крови постепенно восстанавливается, и проявления заболевания исчезают.
Вирусы, попадая в организм человека, проникают в различные клетки и усиленно размножаются в них.
- появлением на поверхности клетки вирусных антигенов;
- изменением собственных клеточных антигенов под влиянием вируса.
В результате к вирусным либо к измененным собственным антигенам начинают вырабатываться антитела, что приводит к разрушению пораженных клеток в селезенке.
- вирус краснухи;
- вирус ветряной оспы (ветрянки);
- вирус кори;
- вирус гриппа.
В редких случаях описанный механизм может стать причиной развития тромбоцитопении при вакцинации.
Тромбоцитопении потребления
- синдром диссеминированного внутрисосудистого свертывания;
- тромботическая тромбоцитопеническая пурпура;
- гемолитико-уремический синдром.
Синдром диссеминированного внутрисосудистого свертывания (ДВС–синдром)
Состояние, развивающееся в результате массивного повреждения тканей и внутренних органов, что активирует свертывающую систему крови с последующим ее истощением.
- массивным разрушением тканей (при ожогах, травмах, операциях, переливании несовместимой крови);
- тяжелыми инфекциями;
- разрушением больших опухолей;
- химиотерапией при лечении опухолей;
- шоком любой этиологии;
- пересадкой органов.
Тромботическая тромбоцитопеническая пурпура (ТТП)
В основе данного заболевания лежит недостаточное количество в крови противосвертывающего фактора – простациклина. В норме он вырабатывается эндотелием (внутренней поверхностью кровеносных сосудов) и препятствует процессу активации и агрегации тромбоцитов (склеиванию их друг с другом и образованию тромба). При ТТП нарушение выделения этого фактора приводит к местной активации тромбоцитов и образованию микротромбов, повреждению сосудов и развитию внутрисосудистого гемолиза (разрушения эритроцитов непосредственно в сосудистом русле).
Заболевание, встречающееся преимущественно у детей, и обусловленное, в основном, кишечными инфекциями (дизентерией, эшерихиозами). Встречаются и неинфекционные причины заболевания (некоторые медикаменты, наследственная предрасположенность, системные заболевания).
Тромбоцитопения перераспределения
- циррозом печени;
- инфекциями (гепатитом, туберкулезом, малярией);
- системной красной волчанкой;
- опухолями системы крови (лейкозами, лимфомами);
- алкоголизмом.
При длительном течении заболевания задерживаемые в селезенке тромбоциты могут подвергаться массивному разрушению с последующим развитием компенсаторных реакций в костном мозге.
Тромбоцитопения разведения
Симптомы тромбоцитопении
Механизм развития всех симптомов тромбоцитопении одинаков - снижение концентрации тромбоцитов приводит к нарушению питания стенок мелких сосудов (в основном капилляров) и их повышенной ломкости. В результате спонтанно или при воздействии физического фактора минимальной интенсивности целостность капилляров нарушается и развивается кровотечение.
- Кровоизлияния в кожу и слизистые (пурпура). Проявляются мелкими красными пятнами, особенно выраженными в местах сжатия и трения одеждой, и образующимися в результате пропитывания кровью кожи и слизистых оболочек. Пятна безболезненны, не выступают над поверхностью кожи и не исчезают при надавливании. Могут наблюдаться как единичные точечные кровоизлияния (петехии), так и большие по размерам (экхимозы – более 3 мм в диаметре, кровоподтеки – несколько сантиметров в диаметре). Одновременно могут наблюдаться кровоподтеки различной окраски - красные и синие (более ранние) или зеленоватые и желтые (более поздние).
- Частые носовые кровотечения. Слизистая оболочка носа обильно кровоснабжается и содержит большое количество капилляров. Их повышенная ломкость, возникающая из-за снижения концентрации тромбоцитов, приводит к обильным кровотечениям из носа. Спровоцировать носовое кровотечение может чихание, простудные заболевания, микротравма (при ковырянии в носу), попадание инородного тела. Вытекающая при этом кровь ярко-красного цвета. Длительность кровотечения может превышать десятки минут, в результате чего человек теряет до нескольких сотен миллилитров крови.
- Кровоточивость десен. У многих людей при чистке зубов может отмечаться незначительная кровоточивость десен. При тромбоцитопении данный феномен выражен особенно сильно, кровотечения развиваются на большой поверхности десен и продолжаются длительное время.
- Желудочно-кишечные кровотечения. Возникают в результате повышенной ломкости сосудов слизистой оболочки желудочно-кишечной системы, а также при травмировании ее грубой, жесткой пищей. В результате кровь может выходить с калом (мелена), окрашивая его в красный цвет, либо с рвотными массами (гематемезис), что более характерно для кровотечений из слизистой желудка. Кровопотеря иногда достигает сотен миллилитров крови, что может угрожать жизни человека.
- Появление крови в моче (гематурия). Данный феномен может наблюдаться при кровоизлияниях в слизистые оболочки мочевого пузыря и мочевыводящих путей. При этом, в зависимости от объема кровопотери, моча может приобретать ярко-красную окраску (макрогематурия), либо наличие крови в моче будет определяться только при микроскопическом исследовании (микрогематурия).
- Длительные обильные менструации. В нормальных условиях менструальные кровотечения продолжаются около 3 – 5 дней. Общий объем выделений за этот период не превышает 150 мл, включая отторгающийся слой эндометрия. Количество теряемой крови при этом не превышает 50 – 80 мл. При тромбоцитопении отмечаются обильные кровотечения (более 150 мл) во время менструации (гиперменорея), а также в другие дни менструального цикла.
- Длительные кровотечения при удалении зубов. Удаление зуба сопряжено с разрывом зубной артерии и повреждением капилляров десен. В нормальных условиях в течение 5 – 20 минут место, где раньше располагался зуб (альвеолярный отросток челюсти), заполняется сгустком крови, и происходит остановка кровотечения. При уменьшении количества тромбоцитов в крови процесс образования данного сгустка нарушен, кровотечение из поврежденных капилляров не останавливается и может продолжаться в течение длительного времени.
Очень часто клиническую картину при тромбоцитопении дополняют симптомы заболеваний, которые привели к ее возникновению – их также необходимо учитывать в процессе диагностики.
Диагностика причин тромбоцитопении
- Общий анализ крови (ОАК). Позволяет определить количественный состав крови, а также изучить форму и размеры отдельных клеток.
- Определение времени кровотечения (по Дьюку). Позволяет оценить функциональное состояние тромбоцитов и обусловленное ими свертывание крови.
- Определение времени свертывания крови. Измеряется время, в течение которого в крови, взятой из вены, начнут образовываться сгустки (кровь начнет сворачиваться). Данный метод позволяет выявить нарушения вторичного гемостаза, которые могут сопутствовать тромбоцитопении при некоторых заболеваниях.
- Пункция красного костного мозга. Суть метода заключается в прокалывании определенных костей тела (грудины) специальной стерильной иглой и взятии 10 – 20 мл вещества костного мозга. Из полученного материала готовят мазки и изучают их под микроскопом. Данный метод дает информацию о состоянии кроветворения, а также о количественных или качественных изменениях кроветворных клеток.
- Определение антител в крови. Высокоточный метод, позволяющий определить наличие антител к тромбоцитам, а также к другим клеткам организма, к вирусам или медикаментам.
- Генетическое исследование. Проводится при подозрении на наследственную тромбоцитопению. Позволяет выявить мутации генов у родителей и ближайших родственников больного.
- Ультразвуковое исследование. Метод изучения структуры и плотности внутренних органов с помощью феномена отражения звуковых волн от тканей различной плотности. Позволяет определить размеры селезенки, печени, заподозрить опухоли различных органов.
- Магнитно-резонансная томография (МРТ). Современный высокоточный метод, позволяющий получить послойного изображения структуры внутренних органов и сосудов.
Диагностика тромбоцитопении
- общий анализ крови;
- определение времени кровотечения (проба Дьюка).
Общий анализ крови
Самый простой и в то же время самый информативный лабораторный метод исследования, позволяющий точно определить концентрацию тромбоцитов в крови.
Данный метод позволяет визуально оценить скорость остановки кровотечения из мелких сосудов (капилляров), что характеризует гемостатическую (кровоостанавливающую) функцию тромбоцитов.
Тромбоцитопении и дисфункции тромбоцитов
Расстройство системы крови, при котором в ней циркулирует недостаточное количество тромбоцитов – клеток, обеспечивающих гемостаз и играющих ключевую роль в процессе свертывания крови, определяется как тромбоцитопения (код по МКБ-10 – D69.6).
Чем опасна тромбоцитопения? Пониженная концентрация тромбоцитов (меньше 150 тыс./мкл) ухудшает свертываемость крови настолько, что возникает угроза спонтанных кровотечений со значительной кровопотерей при малейшем повреждении сосудов.
Заболевания тромбоцитов включают в себя аномальное повышение уровня тромбоцитов (тромбоцитемия при миелопролиферативных заболеваниях, тромбоцитоз как реактивный феномен), снижение уровня тромбоцитов - тромбоцитопения и дисфункцию тромбоцитов. Любое из перечисленных состояний, вкпючая состояние с повышением уровня тромбоцитов, может вызвать нарушение формирования гемостатического сгустка и кровотечение.
Тромбоциты являются фрагментами мегакариоцитов, которые обеспечивают гемостаз циркулирующей крови. Тромбопоэтин синтезируется печенью в ответ на уменьшение числа костномозговых мегакариоцитов и циркулирующих тромбоцитов и стимулирует костный мозг к синтезу тромбоцитов из мегакариоцитов. Тромбоциты циркулируют в кровотоке 7-10 дней. Около 1/3 тромбоцитов временно депонируются в селезенке. В норме количество тромбоцитов составляет40 000/мкл. Однако количество тромбоцитов может слегка варьировать в зависимости от фазы менструального цикла, уменьшаться в поздних сроках беременности (гестационная тромбоцитопения) и повышаться в ответ на воспалительные цитокины воспалительного процесса (вторичный или реактивный тромбоцитоз). В конечном итоге тромбоциты подвергаются разрушению в селезенке.
Код по МКБ-10
Причины тромбоцитопении
Причины тромбоцитопении включают нарушение продукции тромбоцитов, повышение секвестрации тромбоцитов в селезенке с нормальной их выживаемостью, повышение разрушения или потребления тромбоцитов, разбавление тромбоцитов и комбинацию вышеперечисленных причин. Повышение секвестрации тромбоцитов в селезенке предполагает наличие спленомегалии.
Риск развития кровоточивости обратно пропорционален числу тромбоцитов. При числе тромбоцитов менее/мкл легко вызывается небольшая кровоточивость и возрастает риск развития значительного кровотечения. При уровне тромбоцитов междуи/мкл возможно возникновение кровотечения даже при небольшой травме; при уровне тромбоцитов менее/мкл возможны спонтанные кровотечения; при уровне тромбоцитов менее 5000/мкл вероятно развитие выраженных спонтанных кровотечений.
Дисфункция тромбоцитов может происходить при внутриклеточном дефекте аномалии тромбоцитов или при внешнем воздействии, повреждающем функцию нормальных тромбоцитов. Дисфункция может быть врожденной и приобретенной. Из врожденных нарушений наиболее часто встречается болезнь Виллебранда и реже внутриклеточные дефекты тромбоцитов. Приобретенные нарушения функции тромбоцитов часто обусловлены различными заболеваниями, приемом аспирина или других лекарственных препаратов.
Другие причины тромбоцитопении
Разрушение тромбоцитов может происходить вследствие иммунных причин (ВИЧ-инфекция, лекарственные препараты, заболевания соединительной ткани, лимфопролиферативные заболевания, гемотрансфузии) или в результате неиммунных причин (грамотрицательный сепсис, острый респираторный дистресс-синдром). Клинические и лабораторные признаки подобны имеющимся при идиопатической тромбоцитопенической пурпуре. Только изучение истории болезни может подтвердить диагноз. Лечение связано с коррекцией основного заболевания.
Острый респираторный дистресс-синдром
У больных с острым респираторным дистресс-синдромом может развиться неиммунная тромбоцитопения, возможно, обусловленная отложением тромбоцитов в капиллярном ложе легких.
Гемотрансфузии
Посттрансфузионная пурпура вызывается иммунным разрушением, аналогичным ИТП, кроме наличия в анамнезе гемотрансфузии в период от 3 до 10 дней. Больные преимущественно женщины с отсутствием тромбоцитарного антигена (PLA-1), имеющегося у большинства людей. Трансфузии PLA-1-позитивных тромбоцитов стимулируют выработку PLA-1 антител, которые (механизм неизвестен) могут реагировать с PLA-1 негативными тромбоцитами больного. В результате образуется тяжелая тромбоцитопения, которая проходит в течение 2-6 недель.
Соединительнотканные и лимфопролиферативные заболевания
Соединительнотканные (например, СКВ) и лимфопролиферативные заболевания могут вызывать иммунную тромбоцитопению. Глюкокортикоиды и спленэктомия часто бывают эффективны.
Лекарственно-индуцированные иммунные разрушения
Хинидин, хинин, сульфаниламиды, карбамазепин, метилдопа, аспирин, пероральные противодиабетические препараты, соли золота и рифампицин могут вызывать тромбоцитопению, обычно обусловленную иммунной реакцией, при которой препарат связывается с тромбоцитом с образованием нового «чужеродного» антигена. Это заболевание неотличимо от ИТП, за исключением истории приема препарата. При прекращении приема медикамента количество тромбоцитов повышается в пределах 7 дней. Индуцированная золотом тромбоцитопения является исключением, так как соли золота могут находиться в теле на протяжении многих недель.
У 5 % больных, получающих нефракционированный гепарин, развивается тромбоцитопения, которая возможна даже при назначении очень низких доз гепарина (например, при промывании артериального или венозного катетера). Механизм обычно иммунный. Может проявляться кровоточивость, но более часто тромбоциты образуют агрегаты, вызывающие окклюзию сосудов с развитием парадоксальных артериальных и венозных тромбозов, иногда представляющих угрозу жизни (например, тромботическую окклюзию артериальных сосудов, инсульт, острый инфаркт миокарда). Гепарин должен быть отменен у всех больных с развившейся тромбоцитопенией или снижением количества тромбоцитов более чем на 50 %. Так как 5 дней применения гепарина достаточно для лечения венозных тромбозов, и большинство больных начинают прием пероральных антикоагулянтов одновременно с приемом гепарина, отмена гепарина обычно проходит безопасно. Низкомолекулярный гепарин (НМГ) характеризуется меньшей иммуногенностью, чем нефракционированный гепарин. Однако НМГ не используется при гепарин-индуцированной тромбоцитопении, так как большинство антител имеют перекрестное взаимодействие с НМГ.
Грамотрицательный сепсис
Грамотрицательный сепсис часто вызывает неиммунную тромбоцитопению, которая соответствует тяжести инфекции. Причинной тромбоцитопенией могут быть многие факторы: диссеминированное внутрисосудистое свертывание, формирование иммунных комплексов, которые могут взаимодействовать с тромбоцитами, активация комплемента и отложение тромбоцитов на поврежденной эндотелиальной поверхности.
ВИЧ-инфекция
У больных, инфицированных ВИЧ, может развиваться иммунная тромбоцитопения, аналогичная ИТП, кроме ассоциации с ВИЧ. Количество тромбоцитов можно поднять назначением глюкокортикоидов, от применения которых часто воздерживаются до тех пор, пока уровень тромбоцитов не снизится ниже/мкл, так как эти препараты могут еще больше снизить иммунитет. Количество тромбоцитов также обычно повышается после применения антивирусных препаратов.
Патогенез тромбоцитопении
Патогенез тромбоцитопении кроется либо в патологии системы гемопоэза и снижении выработки тромбоцитов миелоидными клетками костного мозга (мегакариоцитами), либо в нарушении гемодиереза и повышенном разрушении тромбоцитов (фагоцитозе), либо в секвестрационных патологиях и задержке тромбоцитов в селезенке.
В костном мозге здоровых людей ежедневно производится в среднемтромбоцитов, но не все из них циркулируют в системном кровотоке: резервные тромбоциты хранятся в селезенке и высвобождаются при необходимости.
Когда обследование пациента не выявляет заболеваний, вызвавших снижение уровня тромбоцитов, ставится диагноз тромбоцитопения неясного генеза или идиопатическая тромбоцитопения. Но это не значит, что патология возникла «просто так».
Тромбоцитопения, связанная со снижением производства тромбоцитов, развивается при нехватке в организме витаминов B12 и В9 (фолиевой кислоты) и апластической анемии.
Сочетаются лейкопения и тромбоцитопения при нарушениях функции костного мозга, связанных с острыми лейкозами, лимфосаркомой, раковыми метастазами из других органов. Подавление производства тромбоцитов может быть обусловлено изменениями строения гемопоэтических стволовых клеток костного мозга (т.н. миелодиспластический синдром), врожденной гипоплазией кроветворения (синдромом Фанкони), мегакариоцитозом или миелофиброзом костного мозга.
Симптомы тромбоцитопении
Тромбоцитарные нарушения приводят к типичной картине кровоточивости в виде множественных петехий на коже, обычно в большей степени на ногах; рассеянных небольших экхимозах в местах легких травм; кровоточивости слизистых оболочек (носовые кровотечения,кровотечения в ЖКТ и мочеполовом тракте; вагинальные кровотечения), выраженной кровоточивости после хирургических вмешательств. Тяжелые кровотечения в ЖКТ и ЦНС могут представлять опасность для жизни. Однако проявления выраженных кровотечений в ткани (например, глубокая висцеральная гематома или гемартрозы) нетипичны для патологии тромбоцитов и предполагают наличие нарушений вторичного гемостаза (например, гемофилия).
Аутоиммунная тромбоцитопения
Патогенез усиленного разрушения тромбоцитов разделяют на иммунный и неиммунный. И самой распространенной считается аутоиммунная тромбоцитопения. В перечень иммунных патологий, при которых она проявляется, включены: идиопатическая тромбоцитопения (иммунная тромбоцитопеническая пурпура или болезни Верльгофа), системная красная волчанка, синдромы Шарпа или Шегрена, антифосфолипидный синдром и др. Все эти состояния объединяет то, что организм вырабатывает антитела, атакующие собственные здоровые клетки, в том числе и тромбоциты.
Следует иметь в виду, что при попадании антител беременной женщины с иммунной тромбоцитопенической пурпурой в кровоток плода у ребенка в неонатальный период выявляется транзиторная тромбоцитопения.
По некоторым данным, антитела против тромбоцитов (их мембранных гликопротеинов) могут быть обнаружены почти в 60% случаев. Антитела имеют иммуноглобулин G (IgG), и, вследствие этого, тромбоциты становятся более уязвимыми к усилению фагоцитоза с помощью селезеночных макрофагов.
Врожденная тромбоцитопения
Многие отклонения от нормы и их результат – хроническая тромбоцитопения – имеют генетический патогенез. Стимулирует мегакариоциты синтезируемый в печени белок тромбопоэтин закодированный на хромосоме 3p27, а отвечает за воздействие тромбопоэтина на специфический рецептор белок, кодируемый геном C-MPL.
Как предполагают, врожденная тромбоцитопения (в частности, амегакариоцитарная тромбоцитопения), а также наследственная тромбоцитопения (при семейной апластической анемии, синдромах Вискотта-Олдрича, Мея-Хегглина др.) связана с мутацией одного из данных генов. К примеру, унаследованный ген-мутант формирует постоянно активированные тромбопоэтиновые рецепторы, что вызывает гиперпродукцию аномальных мегакариоцитов, неспособных к образованию достаточного количества тромбоцитов.
Средняя продолжительность жизни циркулирующих тромбоцитов составляет 7-10 суток, их клеточный цикл регулируется антиапоптическим мембранным белком BCL-XL, который кодируется геном BCL2L1. В принципе, функция BCL-XL – защищать клетки от повреждения и индуцированного апоптоза (гибели), но, оказалось, что при мутации гена он действует в качестве активатора апоптотических процессов. Поэтому уничтожение тромбоцитов может происходить быстрее их образования.
А вот наследственная дезагрегационная тромбоцитопения, характерная для геморрагического диатеза (тромбастении Гланцмана) и синдрома Бернара-Сулье, имеет несколько иной патогенез. Из-за дефекта гена наблюдается тромбоцитопения у детей раннего возраста, связанная с нарушением структуры тромбоцитов, что лишает их возможности «склеиваться» для образования кровяного сгустка, необходимого для остановки кровотечений. Кроме того, такие неполноценные тромбоциты в ускоренном порядке утилизируются в селезенке.
Вторичная тромбоцитопения
Кстати, о селезенке. Спленомегалия – увеличение размеров селезенки – развивается по разным причинам (из-за патологий печени, инфекций, гемолитической анемии, обструкции печеночной вены, инфильтрации опухолевыми клетками при лейкозе и лимфомах и т.д.), и это приводит к тому, что в ней может задерживаться до трети всей массы тромбоцитов. В результате происходит хроническое нарушение системы крови, которое диагностируется как симптоматическая или вторичная тромбоцитопения. При увеличении данного органа во многих случаях показана спленэктомия при тромбоцитопении или, попросту говоря, удаление селезенки при тромбоцитопении.
Хроническая тромбоцитопения также может развиваться из-за гиперспленического синдрома, под которым подразумевается гиперфункция селезенки, а также преждевременное и слишком быстрое разрушение клеток крови ее фагоцитами. Гиперспленизм по своей природе вторичен и чаще всего возникает вследствие малярии, туберкулеза, ревматоидного артрита или опухоли. Так что, по сути, вторичная тромбоцитопения становится осложнением данных заболеваний.
Вторичная тромбоцитопения связана с бактериальной или системной вирусной инфекцией: вирусом Эпштейна-Барра, ВИЧ, цитомегавирусом, парвовирусом, гепатитом, вирусом варицелла-зостер (возбудителем ветряной оспы) или рубивирусом (вызывающим коревую краснуху).
При воздействии на организм (непосредственно на костный мозг и его миелоидные клетки) ионизирующего излучения и употреблении большого количества алкоголя может развиваться вторичная острая тромбоцитопения.
Тромбоцитопения у детей
Согласно исследованиям, во втором триместре беременности уровень тромбоцитов у плода превышает 150 тыс./мкл. Тромбоцитопения у новорожденных присутствует после 1-5% родов, а тяжелая тромбоцитопения (когда тромбоцитов меньше 50 тыс./мкл) встречается в 0,1-0,5% случаев. При этом значительная часть младенцев с данной патологией рождаются недоношенными или имели место плацентарная недостаточность или гипоксия плода. У15-20% новорожденных тромбоцитопении аллоиммунные – в результате получения от матери антител к тромбоцитам.
Другими причинами тромбоцитопении неонатологи считают генетические дефекты мегакариоцитов костного мозга, врожденные аутоиммунные патологии, наличие инфекций, а также синдром ДВС (диссеминированного внутрисосудистого свертывания крови).
В большинстве случаев тромбоцитопения у детей постарше имеет симптоматический характер, а среди возможных патогенов отмечаются грибки, бактерии и вирусы, например, цитомегаловирус, токсоплазма, вирус краснухи или кори. Особенно часто острая тромбоцитопении возникает при грибковой или грамотрицательной бактериальной инфекции.
Прививки при тромбоцитопении детям делают с осторожностью, а при тяжелых формах патологии профилактическая вакцинация путем инъекций и накожных аппликаций (со скарификацией кожи) может быть противопоказана.
Тромбоцитопения при беременности
Тромбоцитопения при беременности может иметь множество причин. Однако надо учитывать, что среднее количество тромбоцитов во время беременности снижается (до 215 тыс./мкл), и это нормальное явление.
Во-первых, у беременных изменение количества тромбоцитов связано с гиперволемией – физиологическим увеличением объема крови (в среднем на 45%). Во-вторых, расход тромбоцитов в этот период повышен, а мегакариоциты костного мозга вырабатывают не только тромбоциты, но и значительно больше тромбоксана А2, необходимого для агрегации тромбоцитов при коагуляции (свертывании) крови.
Кроме того, в α-гранулах тромбоцитов беременных усиленно синтезируется димерный гликопротен PDGF – тромбоцитарный фактор роста, который регулирует рост, деление и дифференцировку клеток, а также играет важнейшую роль в образовании кровеносных сосудов (в том числе и у плода).
Как отмечают акушеры, бессимптомная тромбоцитопения наблюдается примерно у 5% беременных при нормально протекающей гестации; в 65-70% случаев возникает тромбоцитопения неясного генеза. У 7,6% беременных отмечается умеренная степень тромбоцитопении, а у 15-21% женщин с преэклампсией и гестозом развиваются тяжелые степени тромбоцитопении при беременности.
Врожденные тромбоцитопении в большинстве своем являются частью наследственных синдромов, таких как синдром Вискота-Олдрича, анемия Фанкони, синдром Бернара-Сулье, аномалия Мея-Хегглина и тд Поскольку при наследственных тромбоцитопениях, как правило, наблюдаются также качественные изменения тромбоцитов, их принято относить к тромбоцитопатиям.
Причины приобретенных тромбоцитопений крайне разнообразны. Так, возмещение кровопотери инфузионными средами, плазмой, эритроцитарной массой может привести к уменьшению концентрации тромбоцитов на 20-25% и возникновению, так называемой, тромбоцитопении разведения. В основе тромбоцитопении распределения лежит секвестрация тромбоцитов в селезенке или сосудистых опухолях – гемангиомах с выключением значительного количества тромбоцитарной массы из общего кровотока. Тромбоцитопении распределения могут развиваться при заболеваниях, сопровождающихся массивной спленомегалией: лимфомах, саркоидозе, портальной гипертензии, туберкулезе селезенки, алкоголизме, болезни Гоше, синдроме Фелти и тд.
Наиболее многочисленную группу составляют тромбоцитопении, обусловленные повышенным разрушением тромбоцитов. Они могут развиваться как в связи с механическим разрушением тромбоцитов (например, при протезировании сердечных клапанов, искусственном кровообращении, пароксизмальной ночной гемоглобинурии), так и при наличии иммунного компонента.
Аллоиммунные тромбоцитопении могут являться следствием трансфузии иногруппной крови; трансиммунные – проникновения материнских антител к тромбоцитам через плаценту к плоду. Аутоиммунные тромбоцитопении связаны с выработкой антител к собственным неизмененным антигенам тромбоцитов, что встречается при идиопатической тромбоцитопенической пурпуре, системной красной волчанке, аутоиммунном тиреоидите, миеломной болезни, хроническом гепатите, ВИЧ-инфекции и тд.
Гетероиммунные тромбоцитопении обусловлены образованием антител против чужеродных антигенов, фиксирующихся на поверхности тромбоцитов (лекарственных, вирусных и тд). Лекарственно-индуцированная патология возникает при приеме седативных, антибактериальных, сульфаниламидных препаратов, алкалоидов, соединений золота, висмута, инъекциях гепарина и тд Обратимое умеренное снижении числа тромбоцитов наблюдается после перенесенных вирусных инфекций (аденовирусной инфекции, гриппа, ветряной оспы, краснухи, кори, инфекционного мононуклеоза), вакцинации.
Тромбоцитопении, обусловленные недостаточным образованием тромбоцитов (продуктивные), развиваются при дефиците стволовых гемопоэтических клеток. Такое состояние характерно для апластической анемии, острого лейкоза, миелофиброза и миелосклероза, опухолевых метастазов в костный мозг, дефицита железа, фолиевой кислоты и витамина B12, эффектов лучевой терапии и цитостатической химиотерапии.
Наконец, тромбоцитопения потребления возникает в связи с повышенной потребностью в тромбоцитах для обеспечения свертываемости крови, например, при ДВС-синдроме, тромбозах.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2017 2018 году.
С изменениями и дополнениями ВОЗ гг.
Обработка и перевод изменений © mkb-10.com
Тромбоцитопения - описание, причины, симптомы (признаки), диагностика, лечение.
Краткое описание
Тромбоцитопения - пониженное содержание тромбоцитов в периферической крови, наиболее частая причина кровоточивости. При снижении содержания тромбоцитов менее 100 ´ 109/л удлиняется время кровотечения. В большинстве случаев петехии или пурпура появляются при снижении содержания тромбоцитов до 20–50 ´ 109/л. Серьёзное спонтанное кровотечение (например, желудочно - кишечное) или геморрагический инсульт возникают при тромбоцитопении менее 10 ´ 109/л.
Причины
Тромбоцитопения может возникать как проявление лекарственной аллергии (аллергическая тромбоцитопения), обусловлена выработкой антитромбоцитарных АТ (аутоиммунная тромбоцитопения), вызвана инфекциями, интоксикациями, тиреотоксикозом (симптоматическая).
У новорождённых тромбоцитопения может быть вызвана проникновением аутоантител больной матери через плаценту (трансиммунная тромбоцитопения).
Патология тромбоцитопоэза Созревание мегакариоцитов избирательно подавляют тиазидные диуретики и другие препараты, особенно используемые при химиотерапии, этанол Особая причина тромбоцитопении - неэффективный тромбопоэз, связанный с мегалобластным типом кроветворения (возникает при дефиците витамина В 12 и фолиевой кислоты, а также при миелодиспластическом и предлейкозном синдромах). В костном мозге выявляют морфологически и функционально аномальные (мегалобластные или диспластические) мегакариоциты, дающие начало пулу дефектных тромбоцитов, разрушающихся в костном мозге Амегакариоцитарная тромбоцитопения - редкая причина тромбоцитопении, обусловленная врождённым дефицитом мегакариоцитарных колониеобразующих единиц.
Аномалии формирования пула тромбоцитов возникают при элиминации тромбоцитов из кровотока, наиболее частая причина - депонирование в селезёнке В обычных условиях в селезёнке содержится треть пула тромбоцитов Развитие спленомегалии сопровождается депонированием большего числа клеток с исключением их из системы гемостаза. При очень больших размерах селезёнки возможно депонирование 90% всего пула тромбоцитов Оставшиеся в периферическом кровотоке 10% имеет нормальную продолжительность циркуляции.
Повышенное разрушение тромбоцитов на периферии - наиболее распространённая форма тромбоцитопений; такие состояния характеризуются укороченным периодом жизни тромбоцитов и увеличенным числом мегакариоцитов костного мозга. Эти расстройства обозначается как иммунная или неиммунная тромбоцитопеническая пурпура Иммунная тромбоцитопеническая пурпура Идиопатическая тромбоцитопеническая пурпура (ИТП) - прототип тромбоцитопении, обусловленной иммунными механизмами (отсутствуют явные внешние причины деструкции тромбоцитов). См. Пурпура идиопатическая тромбоцитопеническая Другие аутоиммунные тромбоцитопении, обусловленные синтезом антитромбоцитарных АТ: посттрансфузионная тромбоцитопения (связана с воздействием изоантител), лекарственная тромбоцитопения (например, вызванная хинидином), тромбоцитопения, обусловленная сепсисом (частота развития может достигать 70%), тромбоцитопения в сочетании с СКВ и другими аутоиммунными заболеваниями. Лечение направлено на коррекцию основной патологии. Необходимо прекратить приём всех потенциально опасных ЛС. Терапия ГК не всегда эффективна. Перелитые тромбоциты подвергаются такому же ускоренному разрушению Неиммунная тромбоцитопеническая пурпура Инфекции (например, вирусные или малярия) Массивное переливание консервированной крови с низким содержанием тромбоцитов ДВС Протезы сердечных клапанов Тромботическая тромбоцитопеническая пурпура.
Тромбоцитопения (*188000, Â). Клинические проявления: макротромбоцитопения, геморрагический синдром, аплазия рёбер, гидронефроз, рецидивирующая гематурия. Лабораторные исследования: аутоантитела к тромбоцитам, укорочение жизни тромбоцитов, увеличение времени свёртывания, турникетная проба в норме, дефекты плазменного компонента гемостаза.
Аномалия Мая–Хегглина (синдром Хегглина, Â). Макротромбоцитопения, базофильные включения в нейтрофилах и эозинофилах (тельца Дёле).
Синдром Эпстайна (153650, Â). Макротромбоцитопения в сочетании с синдромом Олпорта.
Синдром семьи Фехтнер (153640, Â). Макротромбоцитопения, включения в лейкоцитах, нефрит, глухота.
Тромбоцитопения врождённая (600588, делеция 11q23.3–qter, Â). Клинические проявления: врождённая дисмегакариоцитарная тромбоцитопения, незначительно выраженный геморрагический синдром. Лабораторные исследования: делеция 11q23.3–qter, увеличение количества мегакариоцитов, гигантские гранулы в тромбоцитах периферической крови.
Тромбоцитопения циклическая (188020, Â). Геморрагический синдром, циклическая нейтропения.
Тромбоцитопения Париж–Труссо (188025, делеция 11q23, дефект гена TCPT, Â). Клинические проявления: геморрагический синдром, тромбоцитопения, гипертелоризм, аномалии ушей, умственная отсталость, коарктация аорты, отставание в развитии в эмбриональный период, гепатомегалия, синдактилия. Лабораторные исследования: гигантские гранулы в тромбоцитах, мегакариоцитоз, микромегакариоциты.
Синдром TAR (от: thrombocytopenia–absent radius - тромбоцитопения и отсутствие лучевой кости, *270400, r). Врождённое отсутствие лучевой кости в сочетании с тромбоцитопенией (выражена у детей, позднее сглаживается); тромбоцитопеническая пурпура; в красном костном мозге дефектные мегакариоциты; иногда отмечают аномалии развития почек и ВПС.
Симптомы (признаки)
Клиническая картина определяется основным заболеванием, вызвавшим тромбоцитопению.
Диагностика
Диагностика Тромбоцитопения - показание для исследования костного мозга на наличие мегакариоцитов, их отсутствие свидетельствует о нарушении тромбоцитопоэза, а наличие - либо о периферическом разрушении тромбоцитов, либо (при наличии спленомегалии) о депонировании тромбоцитов в селезёнке Патология тромбоцитопоэза. Диагноз подтверждают выявлением мегакариоцитарной дисплазии в мазке костного мозга Аномалии формирования пула тромбоцитов. Диагноз гиперспленизма ставят при умеренной тромбоцитопении, выявлении в мазке костного мозга нормального количества мегакариоцитов и значительном увеличении селезёнки Диагностика идиопатической тромбоцитопенической пурпуры требует исключения заболеваний, протекающих с тромбоцитопенией (например, СКВ), и тромбоцитопений, обусловленных приёмом лекарств (например, хинидина). Известны доступные, но неспецифические методики выявления антитромбоцитарных АТ.
Лечение
Патология тромбоцитопоэза. Лечение основано на устранении повреждающего агента, если это возможно, или лечении основного заболевания; время полужизни тромбоцитов обычно нормально, что позволяет проводить переливания тромбоцитов при наличии тромбоцитопении и признаках кровоточивости. Тромбоцитопения, обусловленная дефицитом витамина В 12 или фолиевой кислоты, исчезает с восстановлением их нормального уровня.
Амегакариоцитарная тромбоцитопения хорошо поддаётся терапии, обычно назначают антитимоцитарный иммуноглобулин и циклоспорин.
Аномалии формирования пула тромбоцитов. Лечение обычно не проводят, хотя спленэктомия может разрешить проблему. При переливаниях часть тромбоцитов депонируется, что делает трансфузии менее эффективными, чем при состояниях сниженной активности костного мозга.
Лечение идиопатической тромбоцитопенической пурпуры - см. Пурпура идиопатическая тромбоцитопеническая.
Осложнения и сопутствующие состояния Снижение образования тромбоцитов сочетается с апластической анемией, миелофтизом (замещением костного мозга опухолевыми клетками или фиброзной тканью) и некоторыми редкими врождёнными синдромами Эванса синдром (Фишера–Эванса синдром) - сочетание аутоиммунной гемолитической анемии и аутоиммунной тромбоцитопении.
МКБ-10 D69 Пурпура и другие геморрагические состояния
Кодировка тромбоцитопении по МКБ 10
Тромбоциты играют важнейшую роль в организме человека и представляют собой группу форменных элементов крови.
- 0 – пурпура, обусловленная аллергической реакцией;
- 1 – дефекты строения тромбоцитов при их нормальном количестве;
- 2 – пурпура другого, нетромбоцитопенического происхождения (при отравлениях);
- 3 – идиопатическая тромбоцитопеническая пурпура;
- 4 – другие недостатки тромбоцитов первичного характера;
- 5 – вторичные поражения;
- 6 – неуточненные варианты патологий;
- 7 – другие варианты геморрагий (псевдогемофилия, повышенная ломкость сосудов и так далее);
- 8 – неуточненные геморрагические состояния.
Располагается данная группа заболеваний в рубрике патологий крови, кроветворных органов и иммунных нарушений клеточного генеза.
Опасность тромбоцитопении
Из-за тяжести клинических проявлений, тромбоцитопения в международной классификации болезней содержит протоколы неотложной помощи при выраженных геморрагических синдромах.
Опасность для жизни при сильном уменьшении числа тромбоцитов появляется даже при появлении царапин, так как рана не затягивается первичными тромбами и продолжает кровоточить.
Люди с недостатком белых кровяных телец могут умереть от спонтанных внутренних кровоизлияний, поэтому заболевание требует своевременной диагностики и адекватного лечения.
Добавить комментарий Отменить ответ
- Scottped к записи Острый гастроэнтерит
Самолечение может быть опасным для вашего здоровья. При первых признаках заболевания обратитесь к врачу.
Вторичная тромбоцитопения
Лекарственные средства, которые чаще всего вызывают тромбоцитопению, перечислены в табл. 16.5.
Гепарин-индуцированная тромбоцитопения представляет собой индуцированное гепарином, иммуно-опосредованное протромботическое расстройство, сопровождаемое тромбоцитопенией и венозным и/или артериальным тромбозом.
Приблизительно у 1% пациентов после использования гепарина, по крайней мере на одну неделю развивается гепарин-индуцированная тромбоцитопения, примерно у 50% из них отмечается тромбоз. Гепарин-индуцированная тромбоцитопения несколько чаще встречается у женщин.
Этиология и патогенез [ править ]
Гепарин-индуцированная тромбоцитопения является результатом гуморальной иммунной реакции, направленной против комплекса, включающего эндогенный фактор тромбоцитов 4 и экзогенный гепарин, аутоантитела распознают эндогенный фактор тромбоцитов 4 только тогда, когда он скомбинирован с гепарином. Этот иммунный комплекс активирует циркулирующие тромбоциты через их поверхностные рецепторы FcγRIIA, что приводит к тромбоцитопении и гиперкоагуляции. Характеристика гепарина (бычий > свиной), его состав (нефракционированный> низкомолекулярный> фондапаринукс), доза (профилактическая> терапевтическая> разовая), путь введения (подкожный > внутривенный) и продолжительность введения (более 4 дней> менее 4 дней) - все это является факторами, определяющими развитие и выраженность тромбоцитопении.
Клинические проявления [ править ]
При лекарственной тромбоцитопении петехии, желудочно-кишечные кровотечения и гематурия обычно появляются через несколько часов после применения препарата. Длительность тромбоцитопении зависит от скорости выведения препарата. Обычно через 7 сут после его отмены число тромбоцитов нормализуется.
Гепарин-индуцированная тромбоцитопения может развиваться в любом возрасте (> 3 месяца), но случаи у детей встречаются редко. Умеренная тромбоцитопения начинается обычно через 5-10 дней после введения гепарина. Если пациент уже был подвергнут воздействию гепарина в течение последних 100 дней, возможна быстрая реакция, когда падение количества тромбоцитов происходит в течение нескольких минут или часов после введения гепарина. Отсроченная гепарин-индуцированная тромбоцитопения также возможна, тромбоцитопения развивается уже после отмены препатата. Тромбоцитопения обычно протекает бессимптомно, кровотечение встречается редко. Гепарин-индуцированная тромбоцитопения сопровождается высоким риском тромботических осложнений (например, легочной эмболии, инфаркта миокарда, тромботического инсульта) с сильной склонностью к артериальному тромбозу артерий конечностей и тромбозу глубоких вен. Дополнительный микрососудистый тромбоз может привести к развитию венозной гангрены/ампутации конечности. Другие осложнения включают некроз кожи в местах инъекций гепарина и анафилактоидные реакции (например, лихорадка, гипотония, боль в суставах, одышка, сердечно-легочная недостаточность) после внутривенного болюсного введения.
Вторичная тромбоцитопения: Диагностика [ править ]
Диагноз гепарин-индуцированной тромбоцитопении может быть заподозрен на основании клинической картины - тромбоцитопения, тромбоз, отсутствие другой причины тромбоцитопении. Диагноз подтверждается обнаружением антител к комплексу эндогенный фактор тромбоцитов 4/гепарин и подтверждается обнаружением патологических антител, активирующих тромбоциты, с помощью анализа высвобождения серотонина или гепарин-индуцированного тест активации тромбоцитов.
Дифференциальный диагноз [ править ]
Дифференциальный диагноз включает неиммунную гепарин-ассоциированную тромбоцитопению (из-за прямого взаимодействия гепарина с циркулирующими тромбоцитами, происходящего в первые дни после введения гепарина), а также послеоперационную гемодилюцию, сепсис, не-гепарин-индуцированную тромбоцитопению, диссеминированное внутрисосудистое свертывание и полиорганную недостаточность.
Вторичная тромбоцитопения: Лечение [ править ]
Для некоторых пациентов, получающих гепарин, рекомендуется регулярный мониторинг количества тромбоцитов. В случае подозрения или наличия подтвержденной гепарин-индуцированной тромбоцитопении лечение заключается в прекращении приема гепарина и использовании альтернативного антикоагулянтов - либо с помощью анти-факторов Xa без гепарина (данапароид, фондапаринукс), либо прямыми ингибиторами тромбина (например, аргатробаном, бивалирудином). Варфарин противопоказан во время острой тромбоцитопенической фазы, поскольку он может вызывать микрососудистый тромбоз, с потенциалом некроза ишемизированной конечности (синдром венозной гангрены). Тромбоцитопения обычно разрешается в среднем через 4 дня, с показателями более 150 х 10 9 / л, хотя в некоторых случаях может потребоваться от 1 недели до 1 месяца.
Прогноз восстановления количества тромбоцитов является хорошим, однако могут возникать посттромботические осложнения (например, ампутация конечностей у 5-10% пациентов, инсульт, двусторонний геморрагический некроз надпочечников с надпочечниковой недостаточностью). Смертность от гепарин-индуцированной тромбоцитопении (например, смертельная легочная эмболия) наблюдается в 5-10% случаев.
Профилактика [ править ]
Прочее [ править ]
Тромбоцитопеническая пурпура, вызванная переливанием эритроцитарной массы
1. Клиническая картина. Тромбоцитопеническая пурпура - редкое осложнение переливания эритроцитарной массы. Она проявляется внезапной тромбоцитопенией, кровотечениями из слизистых и петехиями, которые возникают через 7-10 сут после переливания. Диагноз основан на данных анамнеза. Эта форма тромбоцитопенической пурпуры чаще всего встречается у многорожавших женщин и лиц, перенесших многократное переливание эритроцитарной массы. По механизму развития она сходна с тромбоцитопенией новорожденных, вызванной материнскими антителами. Тромбоцитопеническая пурпура, вызванная переливанием эритроцитарной массы, возникает у лиц, у которых отсутствует антиген Zw a . Показано, что этот антиген входит в состав гликопротеида IIb/IIIa. Переливание эритроцитарной массы с примесью тромбоцитов, несущих антиген Zw a , приводит к появлению антител к этому антигену. Полагают, что они перекрестно реагируют с гликопротеидом IIb/IIIa собственных тромбоцитов больного.
а. Переливание тромбоцитарной массы не проводят, поскольку оно обычно неэффективно. Кроме того, донорами тромбоцитарной массы при этом заболевании могут быть лишь 2% людей, у которых тромбоциты не несут антиген Zw a .
б. Преднизон, 1-2 мг/кг/сут внутрь, уменьшает геморрагический синдром и повышает число тромбоцитов.
в. Заболевание проходит самостоятельно после того, как кровь больного освобождается от тромбоцитов донора.
г. Впоследствии для переливания должна использоваться эритроцитарная масса доноров, у которых отсутствует антиген Zw a .
Тромбоцитопения: симптомы и лечение
Тромбоцитопения - основные симптомы:
- Красные пятна на коже
- Увеличение лимфоузлов
- Повышенная температура
- Увеличение лимфоузлов на шее
- Мелкие кровоизлияния на коже и слизистых
- Синие пятна на коже
Заболевание, вызывающее понижение количества тромбоцитов в крови именуется тромбоцитопенией. Именно о нём собственно и расскажет статья. Тромбоциты - это мелкие кровяные тельца, которые не имеют цвета и являются значимыми компонентами, принимающими участие в свёртывании крови. Заболевание достаточно серьёзное, так как недуг может привести к кровоизлиянию во внутренние органы (особенно в головной мозг), а это смертельное окончание.
Классификация
Как и большинство медицинских заболеваний, тромбоцитопения имеет свою классификацию, которая формируется на основе патогенетических факторов, причин, симптомов и различных проявлений.
Согласно критерию этиологии, выделяют два типа заболевания:
Характеризуются они тем, что первичный тип проявляется в виде самостоятельного недуга, а вторичный - провоцируется рядом прочих заболеваний или патологических отклонений.
По продолжительности протекания недуга в организме человека разделяют недомогание двух видов: острое и хроническое. Острое - характеризуется непродолжительностью воздействия на организм (до полугода), но проявляющееся мгновенной симптоматикой. Хроническому виду присуще продолжительное снижение тромбоцитов в крови (свыше полугода). Именно хронический вид является более опасным, так как лечение занимает до двух лет.
Согласно критериям тяжести протекания заболевания, характеризующимся количественным составом тромбоцитов в крови, выделяют три степени:
- I - состав равен 150–50х10 9 /л - критерий тяжести удовлетворительный;
- II - 50–20х10 9 /л - пониженный состав, который проявляется при незначительных повреждениях кожного покрова;
- III - 20х10 9 /л - характеризуется появлениями внутренних кровотечений в организме.
Норма кровеносных телец в организме равняется отдо/мкл. Но именно в женском организме эти показатели постоянно изменяются. На изменения влияют такие факторы:
Тромбоциты появляются в организме из костного мозга, который путём стимуляции мегакариоцитов синтезирует кровяные тельца. Синтезированные кровяные пластины циркулируют по крови на протяжении семи суток, после чего процесс их стимуляции повторяется.
Согласно Международной классификации болезней десятого созыва (МКБ-10), этот недуг имеет свои коды:
- D50-D89 - заболевания кровеносной системы и прочие виды недостаточности.
- D65- D69 - нарушения свёртывания крови.
Причины
Зачастую причиной заболевания является аллергическая реакция организма на различные медицинские препараты в итоге чего и наблюдается лекарственная тромбоцитопения. При таком недомогании наблюдается выработка организмом антител, направленных против лекарственного препарата. К лекарственным препаратам, влияющим на появление кровеносной недостаточности телец, относятся седативные, алкалоидные и антибактериальные средства.
Причинами возникновения недостаточности могут быть и проблемы с иммунитетом, вызванные последствиями переливаний крови.
Особенно часто заболевание проявляется при несовпадении групп крови. Чаще всего наблюдается в организме человека аутоиммунная тромбоцитопения. В таком случае иммунитет неспособен к распознаванию своих тромбоцитов и отторгает их из организма. В результате отторжения происходит выработка антител по удалению чужеродных клеток. Причинами такой тромбоцитопении являются:
- Патологические недостаточности почек и хронические гепатиты.
- Волчанка, дерматомиозит и склеродермия.
- Лейкозные заболевания.
Если же недуг имеет выраженную форму изолированной болезни, то он именуется идиопатической тромбоцитопенией или заболеванием Верльгофа (код по МКБ-10:D69.3). Этиология идиопатической тромбоцитопенической пурпуры (МКБ-10:D63.6) остаётся не выясненной окончательно, но медицинские учёные склонны к такому мнению, что причиной этого является наследственная предрасположенность.
Также свойственно проявление заболевания при наличии врождённого иммунодефицита. Такие люди наиболее подвержены факторам возникновения недуга, а причинами этого являются:
- повреждение красного костного мозга от воздействия лекарственных препаратов;
- иммунодефицит приводит к поражению мегакариоцитов.
Встречается продуктивный характер заболевания, который обусловлен недостаточной выработкой тромбоцитов костным мозгом. В таком случае возникает их недостаточность, а в итоге перетекающая в недомогание. Причинами возникновения считаются миелосклерозы, метастазы, анемии и т. п.
Недостаток тромбоцитов в организме наблюдается у людей, с пониженным составом витамина В12 и фолиевой кислоты. Не исключается и чрезмерное радиоактивное или лучевое воздействие для появления недостаточности кровяных телец.
Таким образом, можно выделить два вида причин, влияющих на возникновение тромбоцитопении:
- Приводящие к разрушению кровяных телец: идиопатическая тромбоцитопеническая пурпура, аутоиммунные отклонения, хирургические вмешательства на сердце, клиническое нарушение кровообращения у беременных женщин и побочные влияния лекарств.
- Способствующие понижению выработки костным мозгом антител: вирусные влияния, метастазные проявления, химиотерапия и облучения, а также превышение употребления алкоголя.
Симптоматика
Симптомы заболевания тромбоцитопенией имеют различные виды проявлений. Это зависит:
- во-первых, от причины возникновения;
- во-вторых, от характера протекания недуга (хронический или острый).
Основными признаками поражения организма являются проявления на коже в виде кровоизлияний и кровотечений. Наблюдаются кровоизлияния чаще всего на конечностях и туловище. Не исключено поражение лица и губ человека. Для наглядности проявления кровоизлияний на теле человека представлено фото ниже.
Тромбоцитопении характерны симптомы продолжительных кровоизлияний после удаления зуба. Причём продолжительность кровоизлияния может быть как однодневной, так и сопровождаться в течение нескольких дней. Это зависит от степени заболевания.
При симптоматике не наблюдается увеличения размеров печени, но очень часто врачи наблюдают расширение лимфатических узлов шейного отдела. Такое явление нередко сопровождается повышением температуры тела до субфебрильных значений (от 37,1 до 38 градусов). Повышение скорости залегания эритроцитов в организме является свидетельством наличия недомогания, именующегося красной волчанкой.
Довольно-таки легко наблюдается симптоматика недостаточности тромбоцитов после взятия крови на анализ. Количественный состав будет существенно отличаться от предельных норм. При снижении количества тромбоцитов в крови наблюдается их увеличение в размерах. На коже это отражается в виде появления красных и синеватых пятен, что говорит о трансформировании кровяных телец. Ещё наблюдается разрушение эритроцитов, что приводит к снижению количественного состава, но при этом количество ретикулоцитов возрастает. Наблюдается явление смещения лейкоцитарной формулы влево.
Организм человека с пониженным составом кровяных телец характеризуется увеличением состава мегакариоцитов, что обуславливается частыми и обширными кровотечениями. Продолжительность свёртывания крови заметно увеличивается, а сокращение сгущения крови, выделяющейся из раны, снижается.
Согласно симптоматике проявления заболевания выделяют три степени осложнения: лёгкая, средняя и тяжёлая.
Лёгкой степени характерны причины возникновения недуга у женщин при затяжных и обильных менструациях, а также при внутрикожных кровотечениях и кровоизлияниях из носа. Но на этапе лёгкой степени диагностирование заболевания является крайне сложным, поэтому убедиться в наличие недуга можно исключительно после проведения детального медицинского обследования.
Средняя степень характеризуется проявлением геморрагической сыпи по телу, представляющей собой многочисленные точечные кровоизлияния под кожей и на слизистой оболочке.
Тяжёлой степени же характерны расстройства желудочно-кишечного тракта, обусловленные кровоизлияниями. Показатели тромбоцитов в составе крови имеют показатель до 25х10 9 /л.
Симптоматика вторичной тромбоцитопении имеет аналогичные признаки.
Беременность и недомогание: симптомы
Тромбоцитопения у беременных характеризуется значительными перепадами количественного состава телец в крови женщин. Если же отсутствует диагностирование заболевания у беременных, но показатель состава тромбоцитов незначительно снижается, то это свидетельствует о том, что уменьшается их жизнедеятельность и повышается принятие участия в периферии кровообращения.
Если наблюдается пониженный состав тромбоцитов в крови беременной, то это прямые предпосылки развития заболевания. Причинами сниженного количества тромбоцитов являются высокие степени гибели этих тел и малые показатели образования новых. Клинические признаки характеризуются подкожными кровоизлияниями. Причинами недостаточности бесцветных телец являются неправильный состав и нормы питания или малое количество потребления пищи, а также поражения иммунной системы и различные кровопотери. Посредством этого тельца вырабатываются костным мозгом в малом количестве или представляют собой неправильную форму.
Тромбоцитопения при беременности является очень опасной, поэтому вопросу диагностирования, а особенно лечения, уделяется максимум внимания. Опасность заключается в том, что недостаток тромбоцитов в крови матери во время беременности способствует возникновению у ребёнка кровоизлияния. Наиболее опасное кровоизлияние в утробе матери - мозговое, итог которого характеризуется фатальными последствиями для плода. При первых признаках такого фактора врач принимает решение о преждевременных родах, чтобы исключить последствия.
Детская тромбоцитопения: симптомы
Тромбоцитопения у детей проявляется довольно редко. К группе риска относятся дети школьного возраста, заболеваемость которых чаще проявляется в зимние и весенние периоды.
Тромбоцитопения и её симптомы у детей практически не отличаются от взрослых, но при этом важно родителям на ранних сроках развития недуга диагностировать его по первым признакам. К детской симптоматике относятся частые кровотечения из носовой полости и возникновение мелкой сыпи на теле. Первоначально сыпь возникает на нижних конечностях тела, а затем их можно наблюдать и на руках. При незначительных ушибах возникают опухлости и гематомы. Такие признаки чаще всего не вызывают беспокойства у родителей, за счёт отсутствия болевых симптомов. Это и есть важная ошибка, ведь любое заболевание в запущенном виде представляет опасность.
Кровоточивость дёсен свидетельствует о недостаточности тромбоцитов в крови как у ребёнка, так и у взрослых. Кал при этом у больного человека, а чаще у детей, выделяется совместно с кровяными сгустками. Не исключается кровоизлияние вместе с мочеиспусканием.
В зависимости от степени воздействия заболевания на иммунитет различают иммунную и не иммунную недостаточности тромбоцитов. Иммунная тромбоцитопения обусловлена массовыми отмираниями кровяных клеток под влиянием антител. В такой ситуации не различаются иммунной системой собственные кровяные тельца и отторгаются из организма. Не иммунная же проявляется при физическом воздействии на кровяные пластинки.
Диагностика
Человек подлежит диагностированию при первых признаках и симптомах заболевания. Основным способом диагностирования является клинический анализ крови, по результатам которого видна картина количественного состава тромбоцитов.
При обнаружении отклонения количества кровяных телец в организме назначается показание на прохождение обследования костного мозга. Таким образом, определяется наличие мегакариоцитов. Если они отсутствуют, то тромбообразование имеет нарушение, а наличие их говорит об уничтожении тромбоцитов или их депонирование в селезёнке.
Причины появления недостаточности диагностируются с помощью:
- генетических тестов;
- электрокардиограммы;
- тестов на наличие антител;
- исследования ультразвуком;
- рентгена и эндоскопии.
Диагностируется тромбоцитопения при беременности с помощью коагулограммы, или, простыми словами говоря, исследованием на свёртываемость крови. Такой анализ позволяет с точностью определить состав тромбоцитов в крови. От количества тромбоцитов зависит протекание процесса родов.
Лечение
Лечение тромбоцитопении начинается с терапии, при которой в стационаре выписывается препарат под названием Преднизолон.
Важно! Способы лечения назначаются строго лечащим врачом только после прохождения соответствующего обследования и диагностирования недуга.
Дозировка приёма лекарства указана в инструкции, согласно которой 1 мл препарата употребляется на 1 кг собственного веса. При прогрессировании болезни доза увеличивается в 1,5–2 раза. На начальных этапах недомогание характеризуется быстрым и эффективным выздоровлением, поэтому после приёма препарата через несколько дней можно заметить улучшение здоровья. Приём препарата продолжается до тех пор, пока человек полностью не излечится, что обязательно должно подтвердиться лечащим врачом.
Действие глюкокортикостероидов положительно сказывается на борьбе с недомоганием, но в большинстве случаев проходят только симптомы, а заболевание остаётся. Используется для лечения недостаточности у детей и подростков.
Лечение идиопатической хронической тромбоцитопении осуществляется путём удаления селезёнки. Эта процедура в медицине именуется как спленэктомия и характеризуется своим положительным воздействием. Заблаговременно перед операцией увеличивается дозировка препарата Преднизолона в три раза. Причём вводится он не в мышцу, а непосредственно в вену человека. После проведения спленэктомии продолжается введение препарата в таких же дозах до двух лет. Только по истечении указанного срока проводится осмотр и освидетельствование успешности проведённой спленэктомии.
Если же операция по удалению закончилась неуспешно, то пациенту назначается иммунодепрессивная химиотерапия цитостатиками. К таковым препаратам относятся: Азатиоприн и Винкристин.
При диагнозе приобретённой недостаточности не иммунного характера лечение тромбоцитопении проводится симптоматическими способами путём приёма эстрогенов, прогестинов и андроксонов.
Более тяжёлые формы идиопатической тромбоцитопении обусловлены обильными кровоизлияниями. Для восстановления крови проводится переливание. Лечение тяжёлой степени обуславливает отмену приёма препаратов, которые могут негативно отразиться на возможности тромбоцитов образовывать сгустки.
После диагностирования заболевания пациент становится на учёт и происходит процедура обследования не только пациента, но и его родственников для сбора наследственного анамнеза.
У детей недомогание лечится хорошо и без осложнений, но в некоторых случаях не исключена возможность проведения симптоматической терапии.
Лечение тромбоцитопении с помощью народной медицины также имеет свои немалые достижения. Прежде всего, для избавления от проблемы недостаточности тромбоцитов в крови следует включить в рацион мёд с грецкими орехами. Также хорошо помогают отвары из листьев крапивы и шиповника. Для профилактических мероприятий употребляется берёзовый, малиновый или свекольный соки.
Если Вы считаете, что у вас Тромбоцитопения и характерные для этого заболевания симптомы, то вам может помочь врач гематолог.
Также предлагаем воспользоваться нашим сервисом диагностики заболеваний онлайн, который на основе введенных симптомов подбирает вероятные заболевания.
Дифтерия – это инфекционное заболевание, провоцируемое воздействием специфической бактерии, передача которой (заражение) осуществляется воздушно-капельным путем. Дифтерия, симптомы которой заключаются в активации воспалительного процесса преимущественно в области носоглотки и ротоглотки, характеризуется также сопутствующими проявлениями в виде общей интоксикации и рядом поражений, непосредственным образом затрагивающих выделительную, нервную и сердечно-сосудистую системы.
Корь представляет собой острое инфекционное заболевание, степень восприимчивости к которому составляет практически 100%. Корь, симптомы которой заключаются в повышении температуры, воспалительным процессом, поражающим слизистые ротовой полости и верхних дыхательных путей, появлением пятнисто-папулезной сыпи на коже, общей интоксикацией и конъюнктивитом, является одной из основных причин смертности среди детей раннего возраста.
Лептоспироз – недуг инфекционной природы, который вызывается специфическими возбудителями из рода лептоспир. Патологический процесс поражает в первую очередь капилляры, а также печень, почки и мышцы.
Фарингомикоз (тонзилломикоз) – патология слизистой оболочки глотки острого или хронического характера, основной причиной развития которой является заражение организма грибками. Фарингомикоз поражает людей из абсолютно всех возрастных группы, в том числе и маленьких детей. Редко когда недуг протекает в изолированной форме.
Токсическая эритема – заболевание, в результате прогрессирования которого на кожном покрове человека появляется полиморфная сыпь. Недуг чаще всего поражает новорождённых детей, но не исключено его появление у взрослых пациентов. Токсическая эритема новорождённых развивается у 50% детей в первые несколько дней их жизни. Данное состояние отражает адаптационный процесс ребёнка к окружающей среде, а также к внешним факторам.
При помощи физических упражнений и воздержанности большая часть людей может обойтись без медицины.
Симптомы и лечение заболеваний человека
Перепечатка материалов возможна только с разрешения администрации и указанием активной ссылки на первоисточник.
Вся предоставленная информация подлежит обязательной консультации лечащим врачом!
Вопросы и предложения:
Код МКБ: D69.6
Тромбоцитопения неуточненная
Тромбоцитопения неуточненная
Поиск
- Поиск по КлассИнформ
Поиск по всем классификаторам и справочникам на сайте КлассИнформ
Поиск по ИНН
- ОКПО по ИНН
Поиск кода ОКПО по ИНН
Поиск кода ОКТМО по ИНН
Поиск кода ОКАТО по ИНН
Поиск кода ОКОПФ по ИНН
Поиск кода ОКОГУ по ИНН
Поиск кода ОКФС по ИНН
Поиск ОГРН по ИНН
Поиск ИНН организации по названию, ИНН ИП по ФИО
Проверка контрагента
- Проверка контрагента
Информация о контрагентах из базы данных ФНС
Конвертеры
- ОКОФ в ОКОФ2
Перевод кода классификатора ОКОФ в код ОКОФ2
Перевод кода классификатора ОКДП в код ОКПД2
Перевод кода классификатора ОКП в код ОКПД2
Перевод кода классификатора ОКПД (ОК(КПЕС 2002)) в код ОКПД2 (ОК(КПЕС 2008))
Перевод кода классификатора ОКУН в код ОКПД2
Перевод кода классификатора ОКВЭД2007 в код ОКВЭД2
Перевод кода классификатора ОКВЭД2001 в код ОКВЭД2
Перевод кода классификатора ОКАТО в код ОКТМО
Перевод кода ТН ВЭД в код классификатора ОКПД2
Перевод кода классификатора ОКПД2 в код ТН ВЭД
Перевод кода классификатора ОКЗ-93 в код ОКЗ-2014
Изменения классификаторов
- Изменения 2018
Лента вступивших в силу изменений классификаторов
Классификаторы общероссийские
- Классификатор ЕСКД
Общероссийский классификатор изделий и конструкторских документов ОК
Общероссийский классификатор объектов административно-территориального деления ОК
Общероссийский классификатор валют ОК (МК (ИСО 4)
Общероссийский классификатор видов грузов, упаковки и упаковочных материалов ОК
Общероссийский классификатор видов экономической деятельности ОК(КДЕС Ред. 1.1)
Общероссийский классификатор видов экономической деятельности ОК(КДЕС РЕД. 2)
Общероссийский классификатор гидроэнергетических ресурсов ОК
Общероссийский классификатор единиц измерения ОК(МК)
Общероссийский классификатор занятий ОК(МСКЗ-08)
Общероссийский классификатор информации о населении ОК
Общероссийский классификатор информации по социальной защите населения. ОК(действует до 01.12.2017)
Общероссийский классификатор информации по социальной защите населения. ОК(действует c 01.12.2017)
Общероссийский классификатор начального профессионального образования ОК(действует до 01.07.2017)
Общероссийский классификатор органов государственного управления ОК 006 – 2011
Общероссийский классификатор информации об общероссийских классификаторах. ОК
Общероссийский классификатор организационно-правовых форм ОК
Общероссийский классификатор основных фондов ОК(действует до 01.01.2017)
Общероссийский классификатор основных фондов ОК(СНС 2008) (действует с 01.01.2017)
Общероссийский классификатор продукции ОК(действует до 01.01.2017)
Общероссийский классификатор продукции по видам экономической деятельности ОК(КПЕС 2008)
Общероссийский классификатор профессий рабочих, должностей служащих и тарифных разрядов ОК
Общероссийский классификатор полезных ископаемых и подземных вод. ОК
Общероссийский классификатор предприятий и организаций. ОК 007–93
Общероссийский классификатор стандартов ОК (МК (ИСО/инфко МКС))
Общероссийский классификатор специальностей высшей научной квалификации ОК
Общероссийский классификатор стран мира ОК (МК (ИСО 3)
Общероссийский классификатор специальностей по образованию ОК(действует до 01.07.2017)
Общероссийский классификатор специальностей по образованию ОК(действует с 01.07.2017)
Общероссийский классификатор трансформационных событий ОК
Общероссийский классификатор территорий муниципальных образований ОК
Общероссийский классификатор управленческой документации ОК
Общероссийский классификатор форм собственности ОК
Общероссийский классификатор экономических регионов. ОК
Общероссийский классификатор услуг населению. ОК
Товарная номенклатура внешнеэкономической деятельности (ТН ВЭД ЕАЭС)
Классификатор видов разрешенного использования земельных участков
Классификатор операций сектора государственного управления
Федеральный классификационный каталог отходов (действует до 24.06.2017)
Федеральный классификационный каталог отходов (действует с 24.06.2017)
Классификаторы международные
Универсальный десятичный классификатор
Международная классификация болезней
Анатомо-терапевтическо-химическая классификация лекарственных средств (ATC)
Международная классификация товаров и услуг 11-я редакция
Международная классификация промышленных образцов (10-я редакция) (LOC)
Справочники
Единый тарифно-квалификационный справочник работ и профессий рабочих
Единый квалификационный справочник должностей руководителей, специалистов и служащих
Справочник профессиональных стандартов на 2017 г.
Образцы должностных инструкций с учетом профстандартов
Федеральные государственные образовательные стандарты
Общероссийская база вакансий Работа в России
Государственный кадастр гражданского и служебного оружия и патронов к нему
Производственный календарь на 2017 год
Производственный календарь на 2018 год
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2017 2018 году.
С изменениями и дополнениями ВОЗ гг.
Обработка и перевод изменений © mkb-10.com
Тромбоцитопеническая пурпура мкб 10
Аутоиммунное заболевание, обусловленное воздействием антитромбоцитарных АТ и/или циркулирующих иммунных комплексов на мембранные гликопротеиновые структуры тромбоцитов, характеризующееся тромбоцитопенией и проявляющееся геморрагическим синдромом.
СИНОНИМЫ
D69.3 Идиопатическая тромбоцитопеническая пурпура.
ЭПИДЕМИОЛОГИЯ
В большинстве случаев беременность не ухудшает состояния больных идиопатической тромбоцитопенической пурпурой; обострение заболевания происходит у 30% женщин.
КЛАССИФИКАЦИЯ
По течению выделяют:
Острую форму (менее 6 мес);
Хронические формы (с редкими рецидивами, с частыми рецидивами, с непрерывно рецидивирующим течением).
У беременных превалирует хроническая форма идиопатической тромбоцитопенической пурпуры (80–90%). Острую форму отмечают у 8% женщин.
По периоду болезни выделяют:
Клиническую компенсацию (отсутствие проявлений геморрагического синдрома при сохраняющейся тромбоцитопении);
ЭТИОЛОГИЯ (ПРИЧИНЫ) ПУРПУРЫ
Этиология болезни неизвестна. Предполагают сочетанное воздействие факторов окружающей среды (стресс, фотосенсибилизация, радиация, нерациональное питание и др.), генетических и гормональных причин. Возможно, пусковым механизмом выступает активация вирусов.
ПАТОГЕНЕЗ
Для идиопатической тромбоцитопенической пурпуры характерна повышенная деструкция тромбоцитов вследствие образования АТ к их мембранным АГ. Такие тромбоциты удаляются из крови макрофагами селезёнки.
В основе патогенеза заболевания лежит недостаточное количество тромбоцитов и связанное с этим уменьшение тромбоцитарных компонентов в свёртывающей системе крови. Тромбоциты принимают участие во всех фазах гемостаза. В последние годы появилась возможность выявить отдельные тромбоцитарные факторы, чётко различающиеся по функциям. На тромбоцитах могут адсорбироваться плазменные факторы свёртывания и фибринолиза, но, кроме того, они секретируют эндогенные продукты, активно участвующие в процессе гемостаза.
Достаточно хорошо изучены 11 эндогенных факторов тромбоцитов. Тромбоциты обладают свойством поддерживать нормальную структуру и функцию стенок микрососудов, благодаря своим адгезивно-агрегационным свойствам они образуют первичную тромбоцитарную пробку при повреждении сосудов, поддерживают спазм повреждённых сосудов, участвуют в свёртывании крови и выступают ингибиторами фибринолиза.
При тромбоцитарной недостаточности кровоточивость носит микроциркуляторный характер и возникает вследствие повышенной ломкости мелких сосудов, а также в результате выхода эритроцитов из сосудистого русла через капилляры. Кровоточивость появляется при снижении количества тромбоцитов до 5×104/мкл.
ПАТОГЕНЕЗ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Усиленное разрушение тромбоцитов происходит под действием антитромбоцитарных АТ (I- -). Они проникают через плаценту и могут взаимодействовать с тромбоцитами плода, что приводит к удалению последних из кровотока и тромбоцитопении. Тромбоциты, связанные с АТ, захватываются и разрушаются макрофагами селезёнки и в меньшей степени печени.
Беременность может вызывать обострение болезни. Рецидив заболевания, возможно, связан с выработкой антитромбоцитарных АТ селезёнкой плода. В большинстве случаев в период беременности опасных кровотечений не возникает.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) ИДЕОПАТИЧЕСКОЙ ТРОМБОЦИТОПЕНИЧЕСКОЙ ПУРПУРЫ
Основной симптом заболевания - внезапное появление геморрагического синдрома по микроциркуляторному типу на фоне полного здоровья. При геморрагическом синдроме отмечают:
Кожные геморрагии (петехии, пурпура, экхимозы);
Кровоизлияния в слизистые оболочки;
Кровотечения из слизистых оболочек (носовые, из дёсен, из лунки удалённого зуба, маточные, реже - мелена,
Обострения заболевания возникают у 27% беременных; частота обострений зависит от стадии болезни на момент зачатия и степени тяжести заболевания.
ОСЛОЖНЕНИЯ ГЕСТАЦИИ
Обострение идиопатической тромбоцитопенической пурпуры и ухудшение её течения возникают чаще в первой половине беременности и после её окончания (после родов и абортов, как правило, через 1–2 мес после окончания).
У новорождённого выявляют признаки гипоксии плода и ЗРП, инфицирование, недоношенность, синдром нарушения ранней адаптации. Однако беременность в большинстве случаев заканчивается рождением здоровых детей.
Наиболее часто наблюдаемые осложнения гестации при идиопатической тромбоцитопенической пурпуре:
Угроза досрочного прерывания беременности (39%);
Самопроизвольные выкидыши (14%);
Угроза преждевременных родов (37%);
ПОНРП и кровотечения в последовом и раннем послеродовом периодах (4,5%);
ДИАГНОСТИКА
АНАМНЕЗ
Жалобы на периодические носовые кровотечения, а также на кровотечения из дёсен, обильные менструации, появление на коже и слизистых оболочках петехиальной сыпи, небольших синяков.
Тромбоцитопения может иметь наследственный характер.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
Экстравазаты располагаются на коже конечностей, особенно ног, на животе, груди и на других участках тела. Печень и селезёнка не увеличены.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
В клиническом анализе крови выявляют тромбоцитопению различной степени тяжести. Уровень тромбоцитов в период обострения колеблется в пределах 1–3×104/мкл, однако в 40% случаев определяют единичные тромбоциты.
При исследовании гемостаза выявляют структурную и хронометрическую гипокоагуляцию.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
В пунктате костного мозга отмечают увеличение количества мегакариоцитов.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику проводят в условиях стационара с симптоматическими формами тромбоцитопений, которые обусловлены воздействием медикаментов (диуретики, антибиотики), инфекций (сепсис), аллергии, а также с другими заболевания крови (острый лейкоз, мегалобластная анемия).
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
Показаниями служат нарастание геморрагий и анемии. Всем беременным с выраженными изменениями в показателях крови показана консультация терапевта и гематолога.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
Беременность 12 нед. Угроза прерывания беременности. Идиопатическая тромбоцитопеническая пурпура.
ЛЕЧЕНИЕ ИДЕОПАТИЧЕСКОЙ ТРОМБОЦИТОПЕНИЧЕСКОЙ ПУРПУРЫ
ЦЕЛИ ЛЕЧЕНИЯ
Профилактика тяжёлых кровотечений, угрожающих жизни больной, в течение всего периода тромбоцитопении.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Плазмаферез назначают в качестве метода первичной терапии (показан беременным с выраженной иммунологической активностью процесса, с высоким титром антитромбоцитарных АТ и циркулирующих иммунных комплексов) либо в качестве альтернативного метода (рекомендован при неэффективности консервативной терапии, выраженных побочных эффектах и противопоказаниях).
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
Назначение глюкокортикоидов, комплексно воздействующих на все звенья патогенеза (препятствуют образованию АТ, нарушают их связывание с тромбоцитами, оказывают иммуносупрессивное действие, положительно влияют на продукцию тромбоцитов клетками костного мозга). Лечение направлено на уменьшение геморрагических проявлений вначале, а затем - на повышение уровня тромбоцитов.
Назначают введение иммуноглобулинов (внутривенно капельно) в дозе 0,4–0,6 г/кг массы тела курсами (в зависимости от тяжести состояния), а также ангиопротекторы на протяжении беременности.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ
В особо тяжёлых случаях и при неэффективности комплексной консервативной терапии показано хирургическое удаление селезёнки как источника выработки антитромбоцитарных АТ и органа разрушения тромбоцитов.
ПРОФИЛАКТИКА И ПРОГНОЗИРОВАНИЕ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Необходимы предупредительные меры в отношении травм и инфекционных заболеваний, а также исключение назначения лекарственных средств, снижающих функцию тромбоцитов.
Беременным необходимо отменить ацетилсалициловую кислоту и другие антиагреганты, антикоагулянты и препараты нитрофуранового ряда.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Лечение осложнений гестации по триместрам
При угрозе прерывания во втором и третьем триместре лечение традиционное (см. раздел «Самопроизвольный аборт»). При развитии гестоза в третьем тримест-ре не следует назначать диуретики, так как они снижают функцию тромбоцитов.
Лечение осложнений в родах и послеродовом периоде
Роды могут осложниться слабостью родовых сил, гипоксией плода. Необходимо своевременно применять родостимулирующие средства. Поскольку в последовый и ранний послеродовой периоды наиболее опасными осложнениями выступают кровотечения, обязательно проводят их профилактику путём назначения сокращающих матку средств.
ОЦЕНКА ЭФФЕКТИВНОСТИ ЛЕЧЕНИЯ
В амбулаторных условиях можно проводить только профилактические меро-приятия и поддерживающую терапию глюкокортикоидами, остальное лечение осуществляют в профильных стационарах.
ВЫБОР СРОКА И МЕТОДА РОДОРАЗРЕШЕНИЯ
Роды наступают в срок, и их ведут под прикрытием глюкокортикоидов и преимущественно через естественные родовые пути. Оперативное родоразрешение проводят по акушерским показаниям или при тяжёлом обострении основного заболевания с развитием некупируемого кровотечения или угрозе кровоизлияния в ЦНС, когда одновременно необходима спленэктомия по жизненным показаниям.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
Больным с идиопатической тромбоцитопенической пурпурой противопоказаны прививки живыми вирусными вакцинами. Не рекомендуют смену климата, повышенную инсоляцию (пребывание на солнце, загар).
Комментарии
- Вы здесь:
- Главная
- Акушерство
- Патология беременности
- Идиопатическая тромбоцитопеническая пурпура и беременность
Акушерство -гинекология
Обновленные статьи по акушерству
© 2018 Все секреты медицины на МедСекрет.нет
ИДИОПАТИЧЕСКАЯ ТРОМБОЦИТОПЕНИЧЕСКАЯ ПУРПУРА КОД ПО МКБ-10;
АНЕМИЯ ДАЙМОНДА-БЛЕКФЕНА КОД ПО МКБ-10
D61. Другие апластические анемии. Виды АА:
Врождённые [анемия Фанкони (АФ), анемия Даймонда-Блекфена (АДБ), врождённый дискератоз, анемия Швахмана-Даймонда-Оски, амегакариоци- тарная тромбоцитопения];
Приобретённые (идиопатические, вызванные вирусами, лекарствами или химическими веществами).
АА встречают с частотой 1-2 случая на 1 ООО ООО населения в год и считают редкими болезнями крови. Приобретённые АА развиваются с частотой 0,2-0,6 случая надетей в год. Среднегодовой показатель заболеваемости АА у детей в период с 1979 по 1992 г. в Республике Беларусь - 0,43±0,04 надетей. Разницы в показателе заболеваемости АА у детей до катастрофы на Чернобыльской АЭС и после не получено.
АДБ описана под многими названиями; парциальная красноклеточная аплазия, врождённая гипопластическая анемия, истинная эритроцитарная анемия, первичная красноклеточная болезнь, эритрогенезис имперфекта. Заболевание редкое, L.K. Diamond и соавт. в 60-е гг. XX в. описали всего 30 случаев этой болезни, к настоящему времени описано более 400 случаев.
Длительное время считали, что заболеваемость АДБ составляет 1 случай на живых новорождённых. В 1992 г. L. Wranne сообщил о более высокой заболеваемости - 10 случаев на новорождённых. Показатель заболеваемости АДБ по данным французского и английского регистров составляет 5-7 случаев на живых новорождённых. Соотношение по полу почти одинаково. Более 75% случаев АДБ - спорадические; 25% семейный характер, причём в некоторых семьях зарегистрировано несколько больных. Регистр больных АДБ США и Канады включает 264 больных в возрасте от 10 мес до 44 лет.
D61.0. Конституциональная апластическая анемия.
АФ - редкое аутосомно-рецессивное заболевание, характеризующееся множественными врождёнными физическими аномалиями, прогрессирующей костномозговой недостаточностью и предрасположенностью к развитию злокачественных новообразований. Заболеваемость АФ - 1 случай на ООО ООО населения. Заболевание распространено среди всех национальностей и этнических групп. Минимальный возраст проявления клинических признаков - период новорождённое™, максимальный - 48 лет. В регистре больных АФ НИИ детской гематологии МЗ РФ зафиксированы данные 69 больных. Средний возраст манифестации заболевания - 7 лет (2,5-12,5 лет). Выявлено 5 семейных случаев.
ГЕМОРРАГИЧЕСКИЕ ЗАБОЛЕВАНИЯ Пурпура и другие геморрагические состояния
D69.3. Идиопатическая тромбоцитопеническая пурпура.
Идиопатическая тромбоцитопеническая пурпура (ИТП), по мнению многих гематологов,- часто встречаемое геморрагическое заболевание. Однако в единственном в нашей стране исследовании показано, что показатель заболеваемости ИТП составляет в Челябинской области 3,82±1,38 случая надетей в год и не имеет тенденции роста.
Медицинские справочники
Информация
справочника
Семейный врач. Терапевт (том 2)
Рациональная диагностика и фармакотерапия заболеваний внутренних органов
Пурпура тромботическая тромбоцитопеническая
Общая информация
Пурпура тромботическая тромбоцитопеническая (Мошковича болезнь) – заболевание, характеризующееся геморрагическим синдромом в виде кожных геморрагий и повышенным тромбообразованием, приводящим к ишемии внутренних органов.
Встречается редко. Преобладающий возрастлет. Преобладающий пол – женский (10:1).
Окончательно не установлена. Заболевание может возникнуть после инфицирования Mycoplasma pneumoniae, введения вакцины (противогриппозной, комбинированной и др.), приема некоторых лекарственных препаратов (например, пенициллина, дифенина). Состояния, напоминающие тромботическую тромбоцитопеническую пурпуру, могут наблюдаться при менингококковой инфекции, злокачественных новообразованиях, а также при системной красной волчанке, ревматоидном артрите, синдроме Шегрена. Одна из наиболее вероятных причин возникновения тромботической тромбоцитопенической пурпуры – остро возникающий (например, на фоне инфекции) дефицит ингибитора фактора агрегации тромбоцитов, в результате чего происходит спонтанное тромбообразование.
В патогенезе тромботической тромбоцитопенической пурпуры выделяют несколько факторов: генерализованный феномен Швартцмана, вызванный микроорганизмом или эндотоксином, генетическая предрасположенность и дефицит веществ с антиагрегантными свойствами (например, простациклина). Основным звеном патогенеза является интенсивное тромбирование мелких артерий и артериол гиалиновыми тромбами, состоящими из гранул тромбоцитов и компонентов их цитоплазмы с незначительным содержанием фибрина. Гемолитическая анемия и тромбоцитопения при тромботической тромбоцитопенической пурпуре обусловлены механическим разрушением эритроцитов и потреблением тромбоцитов. Нередко встречаются микроаневризмы пораженных артериол.
Классификация
Различают острое и хроническое течение.
Диагностика
Развернутой стадии заболевания обычно предшествуют слабость, головная боль, тошнота, рвота, боли в животе (вплоть до картины, напоминающей острый живот), нарушения зрения, появление синяков и петехий на коже, в редких случаях возможны маточные, желудочные и другие кровотечения.
Для развернутой стадии тромботической тромбоцитопенической пурпуры характерны: лихорадка, геморрагическая петехиальная сыпь, общемозговые и очаговые неврологические симптомы (атаксия, гемипарезы и гемиплегии, нарушения зрения, судорожный синдром), иногда возникают психические нарушения, гемолитическая желтуха. Ишемическое поражение почек сопровождается протеинурией, гематурией, цилиндрурией. Боли в животе при тромбозе брыжеечных сосудов (нечасто). Поражение миокарда (аритмии, приглушение тонов). Артралгии.
Обязательные лабораторные исследования
Общий анализ крови: тромбоцитопения, анемия, лейкоцитоз, фрагментация эритроцитов (шлемовидная, треугольная форма эритроцитов) вследствие их прохождения через тромбы сосудов, ретикулоцитоз;
Биохимический анализ крови: повышение содержания мочевины и креатинина; повышение концентраций непрямой и прямой фракций билирубина; повышение концентрации лактатдегидрогеназы; увеличение концентрации продуктов деградации фибриногена в крови, криофибриногенемия (редко);
Общий анализ мочи: протеинурия, гематурия;
Миелограмма: снижение количества мегакариоцитов, усиленная пролиферация клеток эритроидного ростка.
Проводится с идиопатической тромбоцитопенической пурпурой, гепаторенальным синдромом, тромбоцитопениями, связанными с пониженной продукцией тромбоцитов, в частности, при метастазах злокачественных опухолей в костный мозг, апластической анемии, поражением костного мозга, обусловленном, например, воздействием ионизирующего излучения; с болезнью Шенлейна-Геноха, множественной миеломой, гемолитико-уремическим синдромом.
Лечение
Основным методом лечения является плазмообмен, который осуществляется с помощью плазмафереза. Частота проведения плазмообмена зависит от клинического эффекта. Большинству больных ежедневно или даже 2 раза в день необходим плазмаферез. При этом объем удаленной плазмы (от 1,5 до 3 л) обязательно восполняется свежезамороженной донорской плазмой, содержащей ингибитор фактора агрегации тромбоцитов. Если есть реакция на лечение (о ней свидетельствуют увеличение числа тромбоцитов, снижение активности лактатдегидрогеназы и числа шизоцитов), частоту процедур можно уменьшить, но продолжать их надо еще в течение нескольких недель и даже месяцев.
Назначаются глюкокортикостероиды: пульс-терапия (метилпреднизолон 1 г/сут внутривенно 3 дня подряд) или прием преднизолона внутрь 1 мг/кг/сут. Антиагреганты (эффективность не доказана) – дипиридамолмг/сут.
Переливание тромбоцитов противопоказано, так как оно способно усилить тромбообразование.
Зависит от своевременного установления диагноза и оперативности проведения лечебных мероприятий. Прогноз для жизни неблагоприятный при выраженной ишемии центральной нервной системы, миокарда.
Код МКБ: D69.3
Идиопатическая тромбоцитопеническая пурпура
Идиопатическая тромбоцитопеническая пурпура
Поиск
- Поиск по КлассИнформ
Поиск по всем классификаторам и справочникам на сайте КлассИнформ
Поиск по ИНН
- ОКПО по ИНН
Поиск кода ОКПО по ИНН
Поиск кода ОКТМО по ИНН
Поиск кода ОКАТО по ИНН
Поиск кода ОКОПФ по ИНН
Поиск кода ОКОГУ по ИНН
Поиск кода ОКФС по ИНН
Поиск ОГРН по ИНН
Поиск ИНН организации по названию, ИНН ИП по ФИО
Проверка контрагента
- Проверка контрагента
Информация о контрагентах из базы данных ФНС
Конвертеры
- ОКОФ в ОКОФ2
Перевод кода классификатора ОКОФ в код ОКОФ2
Перевод кода классификатора ОКДП в код ОКПД2
Перевод кода классификатора ОКП в код ОКПД2
Перевод кода классификатора ОКПД (ОК(КПЕС 2002)) в код ОКПД2 (ОК(КПЕС 2008))
Перевод кода классификатора ОКУН в код ОКПД2
Перевод кода классификатора ОКВЭД2007 в код ОКВЭД2
Перевод кода классификатора ОКВЭД2001 в код ОКВЭД2
Перевод кода классификатора ОКАТО в код ОКТМО
Перевод кода ТН ВЭД в код классификатора ОКПД2
Перевод кода классификатора ОКПД2 в код ТН ВЭД
Перевод кода классификатора ОКЗ-93 в код ОКЗ-2014
Изменения классификаторов
- Изменения 2018
Лента вступивших в силу изменений классификаторов
Классификаторы общероссийские
- Классификатор ЕСКД
Общероссийский классификатор изделий и конструкторских документов ОК
Общероссийский классификатор объектов административно-территориального деления ОК
Общероссийский классификатор валют ОК (МК (ИСО 4)
Общероссийский классификатор видов грузов, упаковки и упаковочных материалов ОК
Общероссийский классификатор видов экономической деятельности ОК(КДЕС Ред. 1.1)
Общероссийский классификатор видов экономической деятельности ОК(КДЕС РЕД. 2)
Общероссийский классификатор гидроэнергетических ресурсов ОК
Общероссийский классификатор единиц измерения ОК(МК)
Общероссийский классификатор занятий ОК(МСКЗ-08)
Общероссийский классификатор информации о населении ОК
Общероссийский классификатор информации по социальной защите населения. ОК(действует до 01.12.2017)
Общероссийский классификатор информации по социальной защите населения. ОК(действует c 01.12.2017)
Общероссийский классификатор начального профессионального образования ОК(действует до 01.07.2017)
Общероссийский классификатор органов государственного управления ОК 006 – 2011
Общероссийский классификатор информации об общероссийских классификаторах. ОК
Общероссийский классификатор организационно-правовых форм ОК
Общероссийский классификатор основных фондов ОК(действует до 01.01.2017)
Общероссийский классификатор основных фондов ОК(СНС 2008) (действует с 01.01.2017)
Общероссийский классификатор продукции ОК(действует до 01.01.2017)
Общероссийский классификатор продукции по видам экономической деятельности ОК(КПЕС 2008)
Общероссийский классификатор профессий рабочих, должностей служащих и тарифных разрядов ОК
Общероссийский классификатор полезных ископаемых и подземных вод. ОК
Общероссийский классификатор предприятий и организаций. ОК 007–93
Общероссийский классификатор стандартов ОК (МК (ИСО/инфко МКС))
Общероссийский классификатор специальностей высшей научной квалификации ОК
Общероссийский классификатор стран мира ОК (МК (ИСО 3)
Общероссийский классификатор специальностей по образованию ОК(действует до 01.07.2017)
Общероссийский классификатор специальностей по образованию ОК(действует с 01.07.2017)
Общероссийский классификатор трансформационных событий ОК
Общероссийский классификатор территорий муниципальных образований ОК
Общероссийский классификатор управленческой документации ОК
Общероссийский классификатор форм собственности ОК
Общероссийский классификатор экономических регионов. ОК
Общероссийский классификатор услуг населению. ОК
Товарная номенклатура внешнеэкономической деятельности (ТН ВЭД ЕАЭС)
Классификатор видов разрешенного использования земельных участков
Классификатор операций сектора государственного управления
Федеральный классификационный каталог отходов (действует до 24.06.2017)
Федеральный классификационный каталог отходов (действует с 24.06.2017)
Классификаторы международные
Универсальный десятичный классификатор
Международная классификация болезней
Анатомо-терапевтическо-химическая классификация лекарственных средств (ATC)
Международная классификация товаров и услуг 11-я редакция
Международная классификация промышленных образцов (10-я редакция) (LOC)
Справочники
Единый тарифно-квалификационный справочник работ и профессий рабочих
Единый квалификационный справочник должностей руководителей, специалистов и служащих
Справочник профессиональных стандартов на 2017 г.
Образцы должностных инструкций с учетом профстандартов
Федеральные государственные образовательные стандарты
Общероссийская база вакансий Работа в России
Государственный кадастр гражданского и служебного оружия и патронов к нему
Производственный календарь на 2017 год
Производственный календарь на 2018 год
Комплекс диагностических и лечебных мероприятий при D69.3 Идиопатическая тромбоцитопеническая пурпура
Медицинские исследования, предусмотренные для контроля эффективности лечения
Лекарственные препараты, назначаемые
- таб. 250 мг, 100 шт;
- р-р д/в/в и в/м введ. 4 мг/1 мл: амп. 1 шт.
- таб. 20 мг, 10 шт в уп
- таб. 50 мг, 10 шт в уп
- таб. 500 мкг: 50 шт.;
- р-р д/инъекц. 4 мг/мл: амп. 25 шт.;
- капли глазные и ушные 0.1%: фл.-капельн. 10 мл
- лиофилизат д/пригот. р-ра д/в/в и в/м введ. 500 мг, 1000 мг: фл. 1 шт. в компл. с р-рителем
- лиофилизат д/пригот. р-ра д/в/в и в/м введ. 125 мг: фл. в компл. с р-рителем;
- таб. 4 мг, 16 мг, 32 мг: 10, 30 или 100 шт.
- таб. 4 мг: 50 шт.
р-р д/в/в и в/м введ. 30 мг/1 мл: амп. 3 или 5 шт.
Кодировка тромбоцитопении по МКБ 10
Тромбоциты играют важнейшую роль в организме человека и представляют собой группу форменных элементов крови.
- 0 – пурпура, обусловленная аллергической реакцией;
- 1 – дефекты строения тромбоцитов при их нормальном количестве;
- 2 – пурпура другого, нетромбоцитопенического происхождения (при отравлениях);
- 3 – идиопатическая тромбоцитопеническая пурпура;
- 4 – другие недостатки тромбоцитов первичного характера;
- 5 – вторичные поражения;
- 6 – неуточненные варианты патологий;
- 7 – другие варианты геморрагий (псевдогемофилия, повышенная ломкость сосудов и так далее);
- 8 – неуточненные геморрагические состояния.
Располагается данная группа заболеваний в рубрике патологий крови, кроветворных органов и иммунных нарушений клеточного генеза.
Опасность тромбоцитопении
Из-за тяжести клинических проявлений, тромбоцитопения в международной классификации болезней содержит протоколы неотложной помощи при выраженных геморрагических синдромах.
Опасность для жизни при сильном уменьшении числа тромбоцитов появляется даже при появлении царапин, так как рана не затягивается первичными тромбами и продолжает кровоточить.
Люди с недостатком белых кровяных телец могут умереть от спонтанных внутренних кровоизлияний, поэтому заболевание требует своевременной диагностики и адекватного лечения.
Добавить комментарий Отменить ответ
- Scottped к записи Острый гастроэнтерит
Самолечение может быть опасным для вашего здоровья. При первых признаках заболевания обратитесь к врачу.
ИДИОПАТИЧЕСКАЯ ТРОМБОЦИТОПЕНИЧЕСКАЯ ПУРПУРА
Идиопатическая тромбоцитопеническая пурпура (ИТП) – заболевание аутоиммунной природы с кровоточивостью, обусловленной уменьшением содержания в периферической крови тромбоцитов вследствие их разрушения макрофагами при участии антитромбоцитарных аутоантител.
Симптоматическая тромбоцитопеническая пурпура или синдром Верльгофа – клинически сходная ситуация, когда при некоторых аутоиммунных заболеваниях (СКВ, ревматоидный артрит и др.) возникают также и антитромбоцитарные аутоантитела, что приводит к тромбоцитопении с клиническими проявлениями в виде тромбоцитопенической пурпуры.
МКБ10:D69.3 – Идиопатическая тромбоцитопеническая пурпура.
Этиология заболевания неизвестна. Не исключается вирусная инфекция в качестве этиологического фактора ИТП.
Под влиянием этиологического фактора в организме больного возникает срыв иммунной толерантности к антигенам собственных тромбоцитов. В результате активизируется созревание плазматических клеток, способных синтезировать антитромбоцитарные аутоантитела. Это иммуноглобулины IgG и IgA и в небольшом количестве – IgM. Антитромбоцитарные аутоантитела связываются с антигенными детерминантами на мембране тромбоцитов. «Меченые» таким образом тромбоциты вступают во взаимодействие с фиксированными макрофагами селезенки, печени и разрушаются ими. Продолжительность жизни тромбоцитов сокращается до нескольких часов и даже минут вместо 7-10 дней в норме.
Фиксация на мембране аутоантител негативно влияет на функциональные свойства тромбоцитов. Поэтому в патогенезе кровоточивости играет роль не только тромбоцитопения, но и тромбастения не разрушенных тромбоцитов.
Количество мегакариоцитов в костном мозге обычно нормальное или даже несколько увеличено.
В результате ослабления тромбоцитарного звена в системе свертывания крови у больных появляется склонность к кровоточивости в виде кровоподтеков на коже, кровоизлияний в ткани внутренних органов.
Уровень циркулирующих в крови тромбоцитов, ниже которого начинается тромбоцитопеническая пурпура - 50х10 9 /л.
Кровопотери могут привести к сидеропеническому состоянию, гипохромной анемии.
Заболевание может протекать в острой или хронической формах. Острая форма возникает у людей младше 20 лет, чаще у детей 2-6 лет, и длится не более 6 месяцев. Продолжительность хронической формы ИТП более 6 месяцев. Она формируется у людей в возрасте от 20 до 40 лет, чаще у женщин.
У больных периодически без видимых причин или при незначительных травмах появляются множественные точечные кровоизлияния и кровоподтеки. Чаще всего они локализуются в коже или подкожной клетчатке, главным образом на конечностях. Но могут быть на любом участке тела. Кровоподтеки различной величины, как правило крупные. Они имеют разную окраску, так как появляются не одновременно. Кожа больных становится пятнистой, похожей на "шкуру леопарда".
Следующими по частоте являются обильные менструации и маточные кровотечения. Болезнь может начинаться именно с этого клинического проявления. А иногда только им и ограничиваться.
Нередко возникают рецидивирующие носовые кровотечения, реже - легочные, желудочно-кишечные, почечные. Особенно опасны кровоизлияния в мозг, сетчатку глаз.
Кровоизлияний в мышцы, суставы, как правило, нет.
Приблизительно в каждом третьем случае заболевания отмечается умеренное увеличение селезенки.
В период обострения болезни, появление свежих геморрагий может сопровождаться умеренным повышением температуры тела.
Частые и массивные кровопотери, или небольшие, но продолжающиеся в течение длительного времени, могут явиться причиной формирования сидеропенипческого синдрома, гипохромной анемии. Анемия обычно формируется при частых носовых и продолжительных маточных кровотечениях.
Общий анализ крови: гипохромная анемия, тромбоцитов меньше 50х10 9 /л. При содержании тромбоцитов менее 10х10 9 /л угроза массивных кровотечений. Тромбоциты имеют увеличенные размеры, часто атипичную форму, скудную специфическую зернистость. Встречаются мелкие фрагменты тромбоцитов.
Общий анализ мочи: гематурия.
Биохимический анализ крови: снижено содержание сывороточного железа.
Иммунологический анализ: высокий титр антитромбоцитарных аутоантител. Повышено содержание иммуноглобулинов, обычно IgG.
Стернальная пункция: увеличено количество мегакариоцитов, особенно их молодых форм без признаков отшнуровки от них тромбоцитов. Может быть увеличено количество плазматических клеток.
Исследование гемостаза: отсутствие или замедление ретракции кровяного сгустка. Время свертывания крови не изменено. Длительность кровотечения по Дуке увеличено доминут.
Ультразвуковое исследование: умеренная спленомегалия без нарушения портальной гемодинамики.
Диагноз устанавливается при выявлении петехиально-пятнистого типа кровоточивости в сочетании с тромбоцитопенией меньше 50х10 9 /л при отсутствии симптомов другого заболевания, частью клинических проявлений которого является симптоматическая тромбоцитопения.