बेसालियोमा - यह क्या है, प्रकट होने के कारण, लक्षण, निदान, उपचार और निवारण। त्वचा का बेसल सेल कार्सिनोमा (बेसल सेल कार्सिनोमा) त्वचा का बेसल सेल कार्सिनोमा ICD 10
सामग्री
बेसल सेल कार्सिनोमा को त्वचा के खतरनाक घातक रोगों में से एक माना जाता है, जो व्यापकता के मामले में पेट और फेफड़ों के कैंसर के बाद तीसरे स्थान पर है। उपकला प्रकृति का यह रोगजनक ट्यूमर अपने गैर-आक्रामक गुणों से अलग होता है और मेटास्टेसिस के लक्षणों के बिना शरीर में धीरे-धीरे बढ़ता है। त्वचा बेसल सेल कार्सिनोमा का तुरंत निदान किया जाना चाहिए, क्योंकि प्रभावी चिकित्सा के बिना यह त्वचा की सभी परतों में प्रवेश कर जाता है और रूढ़िवादी तरीके से सफलतापूर्वक इलाज करना मुश्किल होता है।
बेसालिओमा क्या है
यह कैंसर रोग ICD-10 कोड C44.3 से मेल खाता है। सबसे पहले, रोग प्रक्रिया स्पर्शोन्मुख है, इसलिए प्रारंभिक चरण में निदान काफी जटिल है। बेसालिओमा मेटास्टेस के बिना धीमी गति से बढ़ने वाला बेसल सेल कार्सिनोमा है जो एपिडर्मिस या बालों के रोम में परिपक्व होता है; इसकी विशेषता एपिडर्मिस के मूल तत्वों के समान कोशिका संरचना है। खतरा यह है कि एक घातक नियोप्लाज्म समय के साथ मांसपेशियों के ऊतकों के कार्य को बाधित कर देता है, संक्रमण और यहां तक कि हड्डियों की अखंडता को नुकसान पहुंचाता है।
यह किस तरह का दिखता है
एक विशिष्ट बीमारी का मुख्य लक्षण उस क्षेत्र में त्वचा दोष है जहां पैथोलॉजी स्थित है। अधिकतर ये विभिन्न आकारों के गुलाबी उभार होते हैं, जो धीरे-धीरे बढ़ते हैं और सघन हो जाते हैं, और यहां तक कि हड्डी की संरचनाओं तक भी पहुंच सकते हैं। बेसल सेल कार्सिनोमा की उपस्थिति रोग प्रक्रिया के आकार और प्रकार से निर्धारित होती है। वैकल्पिक रूप से, निम्नलिखित विशिष्ट विशेषताएं होती हैं:
- गांठदार-अल्सरेटिव बेसालियोमा को एपिडर्मिस की ऊपरी परत के फोकल संघनन द्वारा दर्शाया जाता है, जो बाहरी रूप से नोड्यूल जैसा दिखता है और बहुवचन में प्रबल हो सकता है।
- रोग के बड़े गांठदार रूप की विशेषता त्वचा के ऊपर एक एकल उभार है। ऐसे रोगजनक नोड की सतह पर, "स्पाइडर नसें" स्पष्ट रूप से दिखाई देती हैं।
- स्कार-एट्रोफिक रूप एक संघनन से शुरू होता है, जिसके स्थान पर समय के साथ द्वितीयक संक्रमण के संभावित जोखिम के साथ एक ताजा अल्सर दिखाई देता है।
कारण
यह रोग आक्रामक नहीं है, लेकिन समय पर उपचार के अभाव में यह धीरे-धीरे बढ़ता है। किसी रोग प्रक्रिया को रोकने के लिए, पहला कदम उसके कारण को स्थापित करना और समाप्त करना है। पैथोलॉजी के एटियलजि को विश्वसनीय रूप से निर्धारित करना समस्याग्रस्त है, लेकिन सक्षम विशेषज्ञ कई उत्तेजक कारकों की पहचान करते हैं जो रुग्णता के जोखिम को काफी बढ़ा देते हैं। उनमें से:
- आयनित विकिरण;
- पराबैंगनी विकिरण के संपर्क में;
- लंबे समय तक वायरल संक्रमण;
- एपिडर्मिस पर विषाक्त और कार्सिनोजेनिक पदार्थों का प्रभाव;
- त्वचा को यांत्रिक और थर्मल क्षति;
- वंशानुगत कारक;
- एपिडर्मिस (वृद्धावस्था) की संरचना में उम्र से संबंधित परिवर्तन;
- शरीर की इम्युनोडेफिशिएंसी अवस्थाएँ;
- निशान ऊतक में परिवर्तन.
यह भी ध्यान रखना महत्वपूर्ण है कि जोखिम समूह में वे लोग शामिल हैं जो नियमित रूप से सोलारियम जाते हैं या कांस्य टैन प्राप्त करने के लिए सूर्य के प्रकाश के लंबे समय तक संपर्क में रहते हैं। नागरिकों की ऐसी श्रेणियों के लिए, त्वचा कैंसर विकसित होने का जोखिम विशेष रूप से अधिक है। वयस्कों के बीमार होने की संभावना अधिक होती है; यह बीमारी छोटे बच्चों के लिए विशिष्ट नहीं है। उत्तेजक कारकों की बढ़ती गतिविधि के साथ, बेसल सेल कार्सिनोमा का निदान 2-4 चरणों में किया जाता है।

फार्म
यदि सौम्य त्वचा ट्यूमर का संदेह होता है, तो रोगी पहले त्वचा विशेषज्ञ से परामर्श लेता है। एक घातक बीमारी के बारे में जानने के बाद, उसे बेसल सेल कार्सिनोमा के रूप और प्रकार को विश्वसनीय रूप से निर्धारित करने के लिए विस्तृत निदान से गुजरना होगा। विशिष्ट रोग का वर्गीकरण नीचे प्रस्तुत किया गया है:
- ठोस बेसल सेल कार्सिनोमा (गांठदार, बड़ी गांठदार)। सबसे आम निदान त्वचा की सतह पर अस्पष्ट सीमाओं के साथ बेसालॉइड कोशिकाओं की उपस्थिति की विशेषता है, जो एक सिंकाइटियम जैसा दिखता है। पैथोलॉजी का फोकस मेलेनोमा के समान है, जो त्वचा पर दृश्य ट्यूमर के केंद्र में संवहनी नेटवर्क में भिन्न होता है।
- गांठदार-अल्सरेटिव। इसकी विशेषता एक बड़ी गांठ के आकार की गांठ होती है, जो प्रारंभिक अवस्था में दर्दनाक नहीं होती है। बाद में, नेक्रोटिक क्रस्ट के गठन के साथ शुद्ध सामग्री केंद्र में दिखाई देती है। मरीज की जान को खतरा बढ़ जाता है.
- छिद्रित करना। पैथोलॉजी के केंद्र वे त्वचा क्षेत्र हैं जो दूसरों की तुलना में अधिक बार घायल होते हैं, उदाहरण के लिए, अंग, इंटरडिजिटल स्पेस, दृश्यमान त्वचा क्षेत्र। ट्यूमर तेजी से बढ़ता है और पड़ोसी ऊतकों को मरने का कारण बनता है।
- मस्सा (पैपिलरी, एक्सोफाइटिक)। बाह्य रूप से, बेसालिओमा एक मस्से जैसा दिखता है, त्वचा की सतह से पैथोलॉजिकल फोकस के विशिष्ट फलाव और हाइपरमिया द्वारा भिन्न होता है, और अंतर्निहित ऊतकों के विनाश का कारण नहीं बनता है। रोगजनक वृद्धि में "फूलगोभी" का आकार होता है, जो एक गतिशील संरचना है।
- रंजित. रोगजनक वृद्धि एपिडर्मिस की ऊपरी परत के सामान्य स्वर से रंग में भिन्न होती है (इसमें उच्च सांद्रता में मेलेनिन होता है)। समय के साथ, ऊतक की संरचना बदल जाती है, और दृश्यमान प्रभावित क्षेत्र आकार में बढ़ जाते हैं।
- स्क्लेरोडर्मिफ़ॉर्मिस। रोगजनक वृद्धि शुरू में हल्के, नीले रंग से पहचानी जाती है, लेकिन जैसे-जैसे यह बढ़ती है यह एक स्पष्ट रूपरेखा और सूजी हुई सतह के साथ एक सपाट और घने पट्टिका में बदल जाती है। इसे चेहरे, गर्दन और त्वचा के अन्य दृश्यमान क्षेत्रों पर स्थानीयकृत किया जा सकता है।
- स्कार-एट्रोफिक। ट्यूमर के मध्य भाग में, अल्सर के गठन के साथ विनाश प्रबल होता है। किनारों पर अल्सर हो गया है, और एक दृश्यमान निशान बेसल सेल कार्सिनोमा के केंद्र में केंद्रित है। रोग प्रक्रिया में त्वचा की हाइपरमिया और कोमल ऊतकों की भागीदारी होती है।
- फ्लैट सतही बेसालियोमा (पेजटॉइड एपिथेलियोमा)। कई नियोप्लाज्म होते हैं, लेकिन उन सभी का व्यास 4 सेमी तक होता है। बेसालियोमा ऊपर की ओर बढ़ता है, लेकिन अंदर की ओर नहीं (त्वचा की परतों में परिवर्तन नहीं देखा जाता है)।
- स्पीगलर ट्यूमर ("पगड़ी" ट्यूमर, सिलिंड्रोमा)। 1-10 सेमी के व्यास वाले गुलाबी-बैंगनी नोड्स के टेलैंगिएक्टेसिया त्वचा की सतह पर केंद्रित होते हैं, जिन्हें तुरंत हटा दिया जाना चाहिए।

चरणों
चेहरे, गर्दन या शरीर के अन्य भाग पर बेसल सेल कार्सिनोमा चार चरणों में से एक में प्रबल होता है, जहां प्रत्येक बाद का चरण केवल रोग को बढ़ाता है और उपचार प्रक्रिया में देरी करता है, यहां तक कि औषधीय और शल्य चिकित्सा पद्धतियों की भागीदारी के साथ भी। डॉक्टर हाइलाइट करते हैं:
- पहला चरण। बसालिओमा एक क्लासिक "मुँहासे" की तरह दिखता है और इससे कोई असुविधा नहीं होती है, केवल एक सौंदर्य संबंधी दोष होता है।
- दूसरे चरण। ट्यूमर 5 सेमी तक पहुंच जाता है, त्वचा की कई परतों पर हावी हो जाता है, चमड़े के नीचे के ऊतकों को प्रभावित नहीं करता है।
- तीसरा चरण. चमड़े के नीचे का वसा ऊतक नष्ट हो जाता है, और नियोप्लाज्म स्वयं 5 सेमी से अधिक व्यास तक पहुंच जाता है।
- चौथा चरण. पैथोलॉजिकल प्रक्रिया में न केवल चमड़े के नीचे के ऊतक, बल्कि उपास्थि और हड्डियां भी शामिल होती हैं।

जटिलताओं
एक सामान्य ट्यूमर का शरीर में सौम्य कोर्स होता है क्योंकि यह मेटास्टेसिस नहीं करता है। लेकिन समय पर उपचार की कमी केवल नैदानिक तस्वीर को जटिल बनाती है, क्योंकि रोग प्रक्रिया में न केवल एक बार स्वस्थ नरम ऊतक शामिल होते हैं, बल्कि उपास्थि, हड्डी संरचनाएं और मस्तिष्क की परत भी शामिल होती है। बिना सर्जरी के व्यक्ति की मृत्यु भी हो सकती है। सबसे आम जटिलताओं को निम्नलिखित सूची में प्रस्तुत किया गया है:
- नाक के म्यूकोसा को नुकसान;
- मौखिक गुहा में रोग प्रक्रिया का प्रसार;
- खोपड़ी की हड्डियों को नुकसान;
- आँखों की कक्षा में ट्यूमर का स्थान;
- प्रगतिशील अंधापन और श्रवण हानि।
निदान
प्रारंभिक चरण में, ऐसी विसंगति दर्द रहित होती है और विशेष रूप से दृश्यमान कॉस्मेटिक दोष के साथ होती है। इसलिए, रोगी समय पर उपस्थित चिकित्सक से संपर्क नहीं करता है, और निदान में अनिश्चित काल तक देरी हो जाती है। यदि लक्षण दिखाई देते हैं, तो अंतिम निदान को स्पष्ट करने के लिए तुरंत नैदानिक परीक्षाओं और प्रयोगशाला परीक्षणों की एक श्रृंखला की जानी चाहिए। विभेदक निदान इस प्रकार है:
- साइटोलॉजिकल परीक्षा (नियोप्लासिया की सतह से एक धब्बा या स्क्रैपिंग लिया जाता है);
- हिस्टोलॉजिकल परीक्षा (पैथोलॉजिकल फोकस का एक टुकड़ा नियोप्लासिया के प्रकार को स्थापित करने के लिए उपयोग किया जाता है);
- अल्ट्रासाउंड, सीटी, रेडियोग्राफी (बेसल सेल कार्सिनोमा की गहराई और सीमा की पहचान करने के लिए)।
विभेदक निदान बहुत महत्वपूर्ण है, क्योंकि दिखने में बेसल सेल कार्सिनोमा कई त्वचा रोगों जैसा दिखता है जिनके दोबारा होने का खतरा होता है। वैकल्पिक रूप से, एक सपाट सतही ट्यूमर को ल्यूपस एरिथेमेटोसस, सेबोरहाइक केराटोसिस, लाइकेन प्लेनस और बोवेन रोग से अलग करना महत्वपूर्ण है। स्क्लेरोडर्मिफ़ॉर्म रूप एक्जिमा, सोरायसिस और स्क्लेरोडर्मा जैसा दिखता है।

बेसल सेल कार्सिनोमा का उपचार
एक घातक बीमारी शायद ही कभी जन्मजात होती है; अधिक बार इसका रूप उम्र के साथ प्राप्त हो जाता है। प्रभावी और समय पर उपचार को एक एकीकृत दृष्टिकोण की विशेषता होनी चाहिए, जिसमें ड्रग थेरेपी, सर्जरी और लंबी पुनर्वास अवधि शामिल है। एक संदिग्ध तिल की स्व-दवा सख्ती से वर्जित है। यहां विशेषज्ञों की बहुमूल्य सिफारिशें दी गई हैं:
- उन्नत नैदानिक तस्वीर में लोक उपचार का उपयोग नहीं करना बेहतर है, प्रारंभिक चरण में, उन्हें आधिकारिक चिकित्सा के तरीकों के साथ संयोजन में उपयोग करने की सलाह दी जाती है।
- सर्जिकल हस्तक्षेप का चुनाव पैथोलॉजी के स्थान पर निर्भर करता है, ताकि सर्जन के लिए उस तक पहुंचना आसान हो जाए।
- पूरे उपचार चरण के दौरान, धूपघड़ी में जाने और सीधे सूर्य की रोशनी के संपर्क में आने से बचना महत्वपूर्ण है।
- जब अल्सर दिखाई देते हैं, तो द्वितीयक संक्रमण को शामिल होने से रोकने के लिए उपचार के औषधीय तरीकों का उपयोग करना आवश्यक होता है।
- पर्याप्त रूप से चयनित चिकित्सा के साथ, नैदानिक परिणाम अनुकूल है, सभी नैदानिक चित्रों में से 90% में सकारात्मक गतिशीलता प्रबल होती है।
मरहम से उपचार
कंजर्वेटिव थेरेपी प्रारंभिक चरण में बेसल सेल कार्सिनोमा को दूर करने की मुख्य विधि है। डॉक्टर ओक्लूसिव ड्रेसिंग के तहत बाहरी रूप से मलहम के उपयोग की सलाह देते हैं; उपचार का कोर्स बिना किसी रुकावट के 2 - 3 सप्ताह के बीच भिन्न होता है। निम्नलिखित औषधीय पदों ने खुद को अच्छी तरह साबित किया है:
- मेटविक्स। सक्रिय घटक मिथाइल एमिनोलेवुलिनेट के साथ एक फोटोसेंसिटाइज़िंग दवा, जिसका बाहरी उपयोग किया जाना चाहिए। उनके बीच एक सप्ताह के ब्रेक के साथ 2 प्रक्रियाएं करना आवश्यक है। फायदों में अच्छी सहनशीलता, अल्पकालिक उपयोग के साथ उच्च दक्षता शामिल हैं। नुकसान - मतभेद, दुष्प्रभाव।
- कुराडर्म। यह सक्रिय घटक सोलासोडिन ग्लाइकोसाइड वाला एक ग्लाइकोकोलॉइड है, जिसमें कैंसर विरोधी प्रभाव होता है। क्रीम को पैथोलॉजी वाली जगह और स्वस्थ ऊतक पर 1 सेमी तक लगाना चाहिए। ऊपर एक पट्टी लगानी चाहिए और इस तरह से उपचार में 3 से 4 सप्ताह तक का समय लगेगा। लाभ - स्थायी चिकित्सीय प्रभाव, किफायती मूल्य। नुकसान - दुष्प्रभाव, ओवरडोज का खतरा।
- सोलकोसेरिल। यह 3 महीने तक के बछड़ों के लिए सक्रिय घटक हेमोडायलिसेट के साथ एक प्राकृतिक दवा है। औषधीय संरचना को रोते हुए अल्सर पर लागू करने की अनुशंसा नहीं की जाती है, लेकिन अन्यथा 3 से 4 सप्ताह के लिए दिन में तीन बार जेल को पैथोलॉजी के फॉसी में रगड़ना आवश्यक है। कमियों के बीच, डॉक्टर कुछ नैदानिक चित्रों में एक चयनात्मक, कमजोर चिकित्सीय प्रभाव पर प्रकाश डालते हैं।

क्रायोडेस्ट्रक्शन
यह प्रक्रिया मुख्य सर्जिकल उपचार के रूप में कार्य कर सकती है, प्रगतिशील है और इसमें न्यूनतम चिकित्सीय मतभेद हैं। क्रायोडेस्ट्रक्शन तरल नाइट्रोजन का उपयोग करके किया जाता है, यह त्वरित और दर्द रहित होता है, और बार-बार होने वाली पुनरावृत्ति की संभावना को बाहर नहीं करता है। रोग के प्रारंभिक चरण में, इसे पैथोलॉजिकल फोकस के क्लोज-फोकस एक्स-रे थेरेपी द्वारा किया जाता है, जिसे अक्सर रिमोट गामा थेरेपी के साथ जोड़ा जाता है। उन्नत नैदानिक स्थितियों में, इसे रेडिकल सर्जरी के साथ जोड़ा जाता है। क्रायोडेस्ट्रक्शन के मुख्य लाभ:
- स्थायी कॉस्मेटिक प्रभाव;
- स्थानीय संज्ञाहरण के तहत प्रक्रिया को अंजाम देना;
- लघु पुनर्वास अवधि;
- गर्भावस्था के दौरान, बुढ़ापे में बाहर ले जाने की संभावना;
- सौम्य शल्य चिकित्सा पद्धति.
क्रायोडेस्ट्रक्शन के मुख्य नुकसानों में, चयनात्मक चिकित्सीय प्रभाव और बेसल सेल कार्सिनोमा के छांटने के बाद बार-बार होने वाले जोखिम को उजागर करना आवश्यक है। यह प्रक्रिया निःशुल्क नहीं की जाती है, और इसकी अंतिम लागत सभी रोगियों के लिए उपलब्ध नहीं है। किसी विशेषज्ञ से व्यक्तिगत रूप से परामर्श करना आवश्यक है।
फ़ोटोडायनॉमिक थेरेपी
बेसल सेल कार्सिनोमा के इलाज की इस शल्य चिकित्सा पद्धति का सार प्रकाश की लक्षित धारा के प्रभाव में फोटोसेंसिटाइज़र के साथ कैंसर कोशिकाओं को हटाना है। फोटोडायनामिक थेरेपी कई क्रमिक चरणों में की जाती है, यहां अस्पताल के लिए उनका सारांश दिया गया है:
- रक्त में सक्रिय घटक (फोटोसेंसिटाइजेशन चरण) को जमा करने के लिए चिकित्सा दवा फोटोडिटाज़िन को नस में इंजेक्ट किया जाता है।
- बेसलियोमा की सीमाओं (प्रतिदीप्ति प्रभाव) को स्पष्ट रूप से निर्धारित करने के लिए पराबैंगनी प्रकाश के तहत इसकी जांच की जाती है।
- फिर नियोप्लाज्म को फोटोसेंसिटाइज़र (फोटोएक्सपोज़र स्टेज) के अधिकतम अवशोषण की तरंग दैर्ध्य के साथ एक लाल लेजर से रोशन किया जाता है।
- इस प्रकार प्रभावित कोशिकाओं को एक्साइज किया जाता है, और नरम ऊतकों को बहाल करने के लिए पुनर्वास अवधि की आवश्यकता होती है।
- इसके अतिरिक्त, स्थानीय दवाओं के साथ ड्रग थेरेपी निर्धारित की जाती है, जो क्रस्ट की उपस्थिति और प्रभावित डर्मिस के उपचार को बढ़ावा देती है।
विकिरण के संपर्क में आने वाली कैंसर कोशिकाएं उत्पादक रूप से बहाल हो जाती हैं, अपने सामान्य कार्यों और अखंडता पर लौट आती हैं। ऐसे न्यूनतम आक्रामक उपचार के अन्य लाभ कम पुनर्वास अवधि, न्यूनतम दुष्प्रभाव और मतभेद हैं। नुकसान प्रक्रिया की उच्च लागत, बार-बार पुनरावृत्ति की संभावना और दर्द का तीव्र हमला है।

निष्कासन
यदि घातक ट्यूमर सर्जनों के लिए पहुंच योग्य स्थानों में स्थित है, तो इसे स्थानीय संज्ञाहरण या सामान्य संज्ञाहरण के तहत उत्पादक छांटना पड़ता है। ऑपरेशन सबसे आम है, यह लंबी अवधि के लिए स्थिर सकारात्मक गतिशीलता प्रदान करता है, लेकिन दीर्घकालिक पुनर्वास की विशेषता है। स्क्लेरोडर्मिफॉर्म बेसालियोमा या बार-बार तेज होने की स्थिति में, सर्जिकल माइक्रोस्कोप की प्रत्यक्ष भागीदारी के साथ एक ऑपरेशन करना आवश्यक है।
अत्यधिक मतभेद के मामले में, बेसल सेल कार्सिनोमा को न्यूनतम इनवेसिव तकनीकों का उपयोग करके हटा दिया जाता है, जो हमेशा रोगी की पूरी तरह से ठीक होने की गारंटी नहीं देता है। यदि ट्यूमर आंतरिक अंगों या प्रणालियों के संपर्क में आने लगे तो ऑपरेशन भी स्वास्थ्य के लिए खतरनाक है। इसलिए, यदि आपको कैंसर का संदेह है, तो आपको निदान करने और उपचार का गहन कोर्स शुरू करने में संकोच नहीं करना चाहिए। इसके अतिरिक्त, कैंसर कोशिकाओं को नष्ट करने के लिए विकिरण चिकित्सा की आवश्यकता हो सकती है जिन्हें सर्जरी के दौरान पूरी तरह से नहीं हटाया गया था।

लोक उपचार
नाक पर या नासोलैबियल स्थान में बेसालियोमा चेहरे को विकृत कर सकता है, और सर्जरी हमेशा उचित नहीं होती है। कुछ क्षेत्रों तक पहुंचना मुश्किल है, और रोगी के स्वास्थ्य और जीवन को जोखिम में डाले बिना सर्जिकल उपकरण उन तक पहुंचने में सक्षम नहीं है। इसलिए, बीमारी के प्रारंभिक चरण में, सर्जन चिकित्सीय मतभेदों के अभाव में वैकल्पिक चिकित्सा पद्धतियों का चयन करते हैं। ये लोक व्यंजन कई हफ्तों तक चलने वाले पूर्ण पाठ्यक्रम में विशेष रूप से प्रभावी हैं:
- कलैंडिन की पत्तियों का काढ़ा। आपको 1 चम्मच चाहिए। सूखे कच्चे माल 1 बड़ा चम्मच डालें। पानी उबलता रहे, छोड़ें और छान लें। एक तिहाई गिलास सांद्र रूप में दिन में तीन बार लें। हर दिन दवा का एक ताजा भाग तैयार करने की सलाह दी जाती है। एक विकल्प के रूप में, पैथोलॉजिकल घावों को दिन में कई बार सांद्र कलैंडिन रस से रगड़ने और पूरी तरह सूखने तक कुल्ला न करने की सलाह दी जाती है। उपचार का कोर्स कई सप्ताह का है, इसके अतिरिक्त किसी विशेषज्ञ से परामर्श करना भी महत्वपूर्ण है।
- उपचारात्मक मरहम. मुख्य सामग्री हैं बर्डॉक की पत्तियाँ, कलैंडिन, सूअर की चर्बी। दवा तैयार करने के लिए, आपको एक कांच के कंटेनर में पहले से सूखे और कुचले हुए औषधीय पौधों को मिलाना होगा, फिर उन्हें पिघले हुए सूअर की चर्बी के साथ मिलाना होगा और कुछ घंटों के लिए ओवन में उबालना होगा। सजातीय रचना को ठंडा करें, फिर इसे रेफ्रिजरेटर में स्टोर करें, और इसे बाहरी रूप से उपयोग करें - 3 से 4 सप्ताह के लिए पैथोलॉजी के दृश्यमान फॉसी को चिकनाई दें। इसके अतिरिक्त, अपने डॉक्टर द्वारा सुझाए गए आधिकारिक तरीकों का उपयोग करें।
- कैंसर रोधी मरहम. पहला कदम 100 ग्राम सूखे बर्डॉक रूट को पीसना है, फिर उबालें और ठंडा करें, तरल निचोड़ लें। तैयार गूदे को 100 मिलीलीटर वनस्पति तेल के साथ मिलाएं और 1.5 घंटे के लिए आग पर रखें। इसका उपयोग लोशन, कंप्रेस के रूप में या दृश्यमान प्रभावित क्षेत्रों में धीरे से रगड़ने के रूप में किया जा सकता है। गहन चिकित्सा का एक कोर्स - आधिकारिक चिकित्सा के तरीकों के संयोजन में कई सप्ताह।
- सुनहरी मूंछों का रस. एक ताजा औषधीय पौधे, या बल्कि इसकी पत्तियों को धोने और काटने की जरूरत होती है, फिर धुंध की कई परतों के माध्यम से कुचल दिया जाता है। आपको तैयार सांद्रण के साथ एक स्वाब को गीला करना होगा और इसे प्रभावित सतह पर एक दिन के लिए लगाना होगा। सकारात्मक गतिशीलता लगभग तुरंत देखी जाती है - पहली प्रक्रिया के बाद। गहन चिकित्सा का कोर्स पूरी तरह से व्यक्तिगत रूप से निर्धारित किया जाता है।
- औषधीय संग्रह. 20 ग्राम बर्च कलियाँ, स्पॉटेड हेमलॉक, मीडो क्लोवर, कलैंडिन और बर्डॉक रूट मिलाएं। 3 बड़े चम्मच के बाद. एल 150 मिलीलीटर वनस्पति तेल डालें, जिसमें प्याज पहले तले हुए थे। तैयार संरचना को 24 घंटों के लिए गर्म स्थान पर रखा जाना चाहिए, ट्यूमर को चिकनाई देने के लिए संपीड़ित और लोशन के रूप में उपयोग किया जाना चाहिए। उपचार का कोर्स 3-4 सप्ताह है, पहले आपको यह सुनिश्चित करना होगा कि पौधे के घटकों से कोई एलर्जी प्रतिक्रिया न हो।

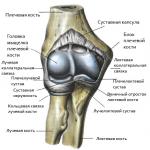
नाक की त्वचा का बेसालिओमा (बेसल सेल कार्सिनोमा, बेसल सेल कार्सिनोमा) एक घातक विकृति है जो बेसल कोशिकाओं या बाल कूप की संरचनाओं से बढ़ रही है। लेकिन सभी ऑन्कोलॉजिस्ट ऐसा नहीं सोचते हैं। बहुत से लोग मानते हैं कि बेसल सेल कार्सिनोमा नेवी और कार्सिनोमा के बीच एक मध्यवर्ती कड़ी है। यह विकृति अत्यंत दुर्लभ रूप से मेटास्टेसिस करती है और सभी त्वचा कैंसरों में सबसे आम है। रोग के उन्नत चरण में, नियोप्लाज्म अंतर्निहित त्वचा की परतों, मांसपेशियों, यहां तक कि उपास्थि और हड्डियों को भी पिघला सकता है।
यह विकृति बच्चों में बहुत ही कम विकसित होती है और व्यावहारिक रूप से नवजात शिशुओं में पंजीकृत नहीं होती है। 50 वर्ष से अधिक आयु वर्ग के पुरुष और महिलाएं दोनों समान रूप से प्रभावित होते हैं। ICD 10 के अनुसार इस बीमारी को C 44 (त्वचा के अन्य घातक नवोप्लाज्म) कोडित किया गया है। तो बसालिओमा का इलाज कैसे करें और इसे तुरंत कैसे पहचानें?
नियोप्लाज्म का वर्गीकरण और कारण: संक्षेप में
चेहरे और नाक के बेसल सेल कार्सिनोमा का सही वर्गीकरण बहुत महत्वपूर्ण है। आगे का उपचार और विशिष्ट चिकित्सा पद्धति का सही विकल्प ट्यूमर के प्रकार पर निर्भर करता है। उपेक्षित विकृति विज्ञान के 4 चरण हैं, जहां पहला चरण रोग की शुरुआत है, और चरण 4 रोग का अंतिम चरण है, जो अक्सर पूरे जीव के लिए अपरिवर्तनीय परिणाम देता है (कैशेक्सिया, हड्डी के ऊतकों का पिघलना, आदि) . रोग के वर्गीकरण की विशेषताओं में बेसल सेल कार्सिनोमा के कई रूपों की पहचान शामिल है। इनमें शामिल हैं: गांठदार, सतही, सिकाट्रिकियल, अल्सरेटिव।
रोग के कारण स्पष्ट नहीं हैं, क्योंकि रोग की शुरुआत के सभी ट्रिगर की पहचान नहीं की गई है। अब दशकों से, ऐसा विषय विश्व-प्रसिद्ध एस्कुलेपियंस के बीच विवाद का विषय रहा है। कुछ पूर्वनिर्धारित कारक हैं जो पैथोलॉजी के जोखिम को बढ़ाते हैं। आइए उनमें से कुछ को सूचीबद्ध करें:
- धूपघड़ी सहित आक्रामक यूवी विकिरण के लंबे समय तक संपर्क में रहना;
- विकिरण;
- बोझिल आनुवंशिकता;
- प्रतिरक्षा में लगातार कमी;
- आयु;
- ऐल्बिनिज़म;
- अनिवार्य पूर्वकैंसर संबंधी स्थितियाँ (बोवेन रोग, पगेट रोग, क्यूयरा एरिथ्रोप्लासिया)
- सापेक्ष कैंसरजन्य विकृति (केलॉइड निशान, त्वचीय सींग, सिफिलिटिक गम या ग्रैनुलोमा, तपेदिक, आदि);
- पेट्रोलियम डेरिवेटिव या टार के साथ संपर्क;
- तीव्र रासायनिक उत्तेजनाओं, विशेष रूप से आर्सेनिक, के संपर्क में आना;
- व्यावसायिक खतरे (उच्च तापमान, बारीक फैला हुआ प्रदूषण, त्वचा क्षेत्र पर लगातार चोट)।
रोग के लक्षण
चेहरे की त्वचा के बेसालिओमा के लक्षण नाक के पंखों पर एक रसौली की अभिव्यक्तियों के समान होते हैं। लक्षण रोग के प्रकार पर निर्भर करते हैं और रोग के रूप को स्पष्ट रूप से दर्शाते हैं। इसकी पहचान करने के लिए आपको ट्यूमर की उपस्थिति, मात्रा, आकार और आकार की सावधानीपूर्वक जांच करनी चाहिए। एक अनुभवी ऑन्कोलॉजिस्ट सही निदान करने में सक्षम होगा।
चेहरे की त्वचा पर स्थित गांठदार (गांठदार) बेसालियोमा, एक गोल आकार की विशेषता है। गांठ गुलाबी रंग की होती है और बीच में एक छोटा सा गड्ढा (खांचा) होता है। ट्यूमर पर हल्की सी चोट से भी रक्तस्राव शुरू हो जाता है, जिसे रोकना मुश्किल होता है। यह अक्सर कटाव और अल्सरेटिव सतहों के गठन से जटिल होता है, जो उपचार को जटिल बनाता है।
बेसल सेल कार्सिनोमा का अल्सरेटिव रूप सबसे खतरनाक होता है। यह आसपास के ऊतकों को पिघला देता है, अल्सरेटिव तल एपिडर्मिस के स्तर के नीचे स्थानीयकृत होता है। अल्सरेटिव किनारों का कोई स्पष्ट आकार नहीं होता है और वे त्वचा की एपिडर्मल परत से ऊपर उठते हैं। कभी-कभी अल्सर "ठीक" हो सकता है, घने, कठोर, लगभग काली पपड़ी से ढक जाता है। यदि इस आवरण को छेड़ा जाता है, तो एक भूरा, काला या लाल रंग का तल उजागर हो जाएगा। निम्नलिखित लक्षण भी विशिष्ट हैं:
- रंग भूरा-गुलाबी;
- घनी स्थिरता;
- उपचार के बाद पुनः बढ़ने की प्रवृत्ति;
- धीमी, लगभग अगोचर वृद्धि;
- उन्नत मामलों में, ट्यूमर के किनारों पर अल्सरेटिव सतहें बन जाती हैं।
सतही बेसालियोमा एक सौम्य और घातक प्रक्रिया के बीच की सीमा रेखा है। एक विकृति विज्ञान के रूप में, यह 50 वर्ष की आयु के बाद लोगों में विकसित होता है, एपिडर्मिस के उजागर क्षेत्रों को नुकसान पहुंचाता है। चेहरे पर, सबसे खतरनाक ट्यूमर का गठन आंख के आंतरिक और बाहरी कोनों से प्रभावित क्षेत्र माना जाता है। यह "अंदर से बाहर" बढ़ता है, आसपास के ऊतकों के ऊपर एक गुलाबी धब्बे के रूप में उगता है। ट्यूमर के ऊपर की त्वचा पतली होती है, एट्रोफिक उपस्थिति होती है, और अक्सर अल्सर होता है।
सभी प्रकार के बेसल सेल कार्सिनोमा, विशेष रूप से ठोस रूप, बिल्कुल दर्द रहित होते हैं। पहली अभिव्यक्ति से लेकर किसी विशेषज्ञ से संपर्क करने तक बहुत समय बीत जाता है; नियोप्लाज्म कई गुना बढ़ने का प्रबंधन करता है, जिससे रोग का पूर्वानुमान बिगड़ जाता है। कई घावों के साथ, ट्यूमर कैशेक्सिया, गंभीर, लगातार रक्तस्राव और हड्डी के ऊतकों के विनाश की ओर जाता है। फोटो में सभी प्रकार के नियोप्लाज्म और उपचार की कमी के परिणाम देखे जा सकते हैं।
निदान
नैदानिक विधियों का उद्देश्य निदान की पुष्टि करना और चिकित्सीय त्रुटियों को रोकना है। नाक के बेसालिओमा के लिए हिस्टोलॉजिकल परीक्षण की आवश्यकता होती है। त्वचा का एक छोटा सा भाग हिस्टोलॉजिस्ट के पास भेजा जाता है। अध्ययन के बाद कैंसर का प्रकार, विकास की डिग्री और कैंसर कोशिकाओं के प्रकार का निर्धारण किया जाता है। समान लक्षण वाले अन्य त्वचा रोगों को बाहर करने के लिए, सभी संदिग्ध मामलों में हिस्टोलॉजी निर्धारित की जाती है।
स्वस्थ रहिए! बसालिओमा
बसालिओमा। यह क्या है?
नाक की त्वचा का बेसालियोमा, निष्कासन, प्लास्टिक [चेहरे की त्वचा का बेसालियोमा फोटो]
नाक की त्वचा का बेसालियोमा, निष्कासन, प्लास्टिक सर्जरी
नाक के पृष्ठीय भाग की त्वचा के बेसल सेल कार्सिनोमा को बायोप्सी और CO2 लेजर से हटाना।
विस्तृत जीवन इतिहास एकत्र करना सटीक निदान करने का एक और अचूक तरीका है। बुरी आदतों, जीवनशैली, लगातार चोटों की उपस्थिति और व्यावसायिक खतरों के बारे में जानकारी अवश्य लें। दुर्लभ मामलों में, अल्ट्रासाउंड परीक्षा और कंप्यूटर डायग्नोस्टिक्स निर्धारित हैं। क्षेत्रीय और आस-पास के लिम्फ नोड्स की जांच करना सुनिश्चित करें, जो आपको चेहरे, पंखों और नाक के पिछले हिस्से की त्वचा के कैंसर से बचने की अनुमति नहीं देगा। सामान्य और जैव रासायनिक रक्त परीक्षण और एक सामान्य मूत्र परीक्षण निर्धारित हैं।
पारंपरिक उपचार के तरीके
चेहरे पर बेसल सेल कार्सिनोमा का उपचार एक गहन प्रक्रिया है जिसके लिए गहन ज्ञान और सटीक चिकित्सा उपकरणों की उपलब्धता की आवश्यकता होती है। अक्सर, कई चिकित्सीय तकनीकों का उपयोग करके संयोजन चिकित्सा का उपयोग किया जाता है। इस तरह आप स्थिर छूट प्राप्त कर सकते हैं, मेटास्टेस के विकास को रोक सकते हैं और रोगी के जीवन को लम्बा खींच सकते हैं। ऑन्कोलॉजी क्लिनिक में भेजे जाने से डरो मत, आधुनिक विज्ञान उन्नत मामलों में भी मदद कर सकता है।
शल्य चिकित्सा
चेहरे की त्वचा के छोटे बेसालिओमास को आमतौर पर सर्जरी के बाद एक महत्वपूर्ण दोष छोड़ने के डर से स्केलपेल विधि (इलाज और उसके बाद फूलना) का उपयोग करके नहीं हटाया जाता है। रोग के अंतिम, चौथे चरण में सर्जिकल उपचार के बिना करना अब संभव नहीं है, जब चमड़े के नीचे के ऊतक, मांसपेशियां और चेहरे की हड्डियां प्रभावित होती हैं। हेरफेर की जटिलता को देखते हुए प्रक्रिया की लागत काफी अधिक है। इस प्रक्रिया में रक्तस्राव की उपस्थिति, दर्द निवारक दवाओं का प्रशासन और टांके लगाना शामिल है।
विकिरण चिकित्सा
विकिरण चिकित्सा उन बेसल सेल कार्सिनोमा के इलाज के लिए आदर्श है जिन तक पहुंचना मुश्किल है। विधि लंबे समय से ज्ञात है, इसका अच्छी तरह से अध्ययन किया गया है, और चिकित्सा के लिए सभी मतभेदों को स्पष्ट किया गया है। प्रक्रिया केवल एक अस्पताल सेटिंग में, एक विकिरण ऑन्कोलॉजिस्ट की देखरेख में की जाती है - एक विशेषज्ञ जो आपूर्ति किए गए विकिरण की खुराक और अन्य मापदंडों का सही ढंग से चयन कर सकता है। रोगियों द्वारा हेरफेर को काफी आसानी से सहन किया जाता है।
जटिलताओं के रूप में, आप रक्त परीक्षण में परिवर्तन देख सकते हैं, जैसे हीमोग्लोबिन में गिरावट, और बहुत कम ही, विकिरण जलन। विकिरण चिकित्सा सस्ती है. लेकिन कोर्स की अवधि एक महीने से अधिक हो सकती है, जिससे इस प्रकार के उपचार का आकर्षण कम हो जाता है। विशेषज्ञों तक समय पर पहुंच के साथ, तकनीक रोग के पूर्वानुमान में काफी सुधार करती है।
औषधि चिकित्सा (कीमोथेरेपी)
बेसल सेल कार्सिनोमस के उपचार में कीमोथेरेपी का उपयोग कम और कम किया जाता है। आज रोग के विकास की सकारात्मक गतिशीलता की पुष्टि करने वाला कोई विश्वसनीय, स्पष्ट डेटा नहीं है। कैंसर के घाव को हटाने के बाद दवाओं से उपचार निर्धारित किया जाता है। ऑन्कोलॉजिस्ट-कीमोथेरेपिस्ट रोगी के डेटा की सावधानीपूर्वक समीक्षा करने के बाद एक चिकित्सीय आहार का चयन करता है। आमतौर पर, साइटोस्टैटिक्स (इमिकिमॉड या 5-फ्लूरोरासिल) निर्धारित किए जाते हैं, जो प्रभावित ऊतकों के लिए हानिकारक होते हैं।
आधुनिक चिकित्सीय तकनीकें (लेजर थेरेपी, क्रायोथेरेपी)
नियोप्लाज्म के सुरक्षित उपचार के आधुनिक तरीकों में क्रायोजेनिक और लेजर विनाश शामिल हैं। क्रायोथेरेपी एक रोग प्रक्रिया पर तरल नाइट्रोजन का प्रभाव है। त्वचा की सतह से वाष्पित होकर, यह त्वचा के एक अलग क्षेत्र में तापमान में गंभीर कमी का कारण बनता है, जिससे रोग संबंधी विकास रुक जाता है। पदार्थ को संग्रहित करने के लिए विशेष स्प्रेयर और थर्मस का उपयोग करके हेरफेर एक आउट पेशेंट के आधार पर किया जाता है।
लेजर उपचार अद्भुत काम कर सकता है, क्योंकि अब हम उच्च तापमान पर भी पैथोलॉजी का इलाज कर सकते हैं। मैं हेरफेर की उच्च परिशुद्धता, पूर्ण अनुपस्थिति या बहुत मामूली निशान से प्रसन्न हूं, यहां तक कि बड़े नियोप्लाज्म का इलाज करते समय भी।
मिश्रित उपचार
यह उपचार आहार अधिकतम चिकित्सीय संकेतकों द्वारा प्रतिष्ठित है। एक नियम के रूप में, सर्जरी से पहले विकिरण चिकित्सा के कई सत्र निर्धारित किए जाते हैं, फिर सबसे कोमल विधि का चयन करते हुए ट्यूमर को स्वयं हटा दिया जाता है। संकेतों के अनुसार, विशेषज्ञ पोस्टऑपरेटिव विकिरण या कीमोथेरेपी लिख सकते हैं। विकृत निशान बनने के जोखिम को कम करने के लिए पुनर्योजी और सूजनरोधी मलहमों का सक्रिय रूप से उपयोग किया जाता है। इस तरह की जटिल चिकित्सा केवल ऑन्कोलॉजी क्लिनिक में इनपेशेंट अस्पताल में भर्ती स्थितियों के तहत की जाती है।
पारंपरिक उपचार
"दादी" की सलाह के अनुसार, उपचार तब किया जाता है जब रेडियोथेरेपी की गई हो और रोग दूर हो गया हो, जो एक स्थायी चिकित्सीय प्रभाव प्राप्त करने की अनुमति देगा। इस तरह के नुस्खे रोग के प्रारंभिक चरण में, अंतर्निहित ऊतकों में अंकुरण की अनुपस्थिति में, मेटास्टैटिक घावों की अनुपस्थिति में फायदेमंद होंगे। पारंपरिक उपचार के विकल्प के रूप में पारंपरिक चिकित्सा का उपयोग नहीं किया जाना चाहिए। यहां "चेहरे के बेसल सेल कार्सिनोमा" के निदान के लिए उपयुक्त कई नुस्खे दिए गए हैं।
तम्बाकू टिंचर
तम्बाकू टिंचर में एक दमनकारी प्रभाव होता है जो कैंसर कोशिकाओं के विकास को रोकता है। टिंचर तैयार करने के लिए, आपको अनफ़िल्टर्ड सिगरेट के एक पूरे पैक से शुद्ध तंबाकू निकालना होगा। ऐसे तम्बाकू उत्पादों में अनावश्यक स्वाद या अतिरिक्त पदार्थ नहीं होते हैं। परिणामी कच्चे माल को दो सौ ग्राम वोदका के साथ मिलाएं, 14 दिनों के लिए छोड़ दें, फिर, छानने के बाद, एक नम झाड़ू को लोशन के रूप में लगाएं। उपयोग के पहले 10 दिनों के दौरान, सुधार ध्यान देने योग्य हो जाएंगे - फ्रेम पर निशान पड़ना, कोशिका पुनर्जनन, त्वचा क्षति के क्षेत्र में कमी। यह उपचार त्वचा रोग के गंभीर लक्षणों के लिए उपयोगी है।
कपूर टिंचर
फार्मास्युटिकल कपूर क्रिस्टल (10 ग्राम) को उच्च गुणवत्ता वाले 40% वोदका की एक बोतल के साथ मिलाया जाता है। कंटेनर को रोजाना हिलाएं और ठोस पदार्थ पूरी तरह से घुलने तक छोड़ दें। परिणामी घोल में भिगोया हुआ कपड़ा लगाएं। पांच दिन के ब्रेक के साथ वैकल्पिक रूप से दस दिन का उपयोग।
गाजर का रस
गाजर विटामिन और खनिज परिसरों का एक अटूट भंडार है। नवगठित त्वचा पर ताजा निचोड़ा हुआ रस डालना और थोड़े समय के लिए सेक लगाना उपयोगी होता है। इसे मौखिक रूप से भी लिया जा सकता है, दिन में आधा गिलास, शरीर के सभी अंगों और प्रणालियों पर लाभकारी प्रभाव डालता है। उपचार की एक विधि के रूप में, गाजर के रस ने बहुत सारी सकारात्मक समीक्षाएँ अर्जित की हैं, जो विधि को लोकप्रिय बनाने में योगदान करती है।
रूस में घातक नियोप्लाज्म में पहला स्थान घातक स्तन कैंसर का है, जो हजारों युवा और सक्रिय महिलाओं की जान ले लेता है। विभिन्न स्रोतों के अनुसार, हर साल 400-600 हजार महिलाएं बीमार पड़ती हैं। उम्र के साथ इस बीमारी की संभावना बढ़ती जाती है।
जैसे-जैसे महिला की उम्र बढ़ती है स्तन कैंसर की संभावना लगातार बढ़ती जाती है।
नीचे दी गई तालिका में आप देख सकते हैं कि निष्पक्ष सेक्स की उम्र स्तन कैंसर को कैसे प्रभावित करती है:
आजकल, कई महिलाएं गर्भ निरोधकों सहित हार्मोनल दवाओं की आदी हो गई हैं। इससे बीमारी का खतरा बढ़ जाता है.
इस समूह को 40-45 वर्ष की आयु में ही स्तन कैंसर होने का खतरा होता है। गर्भपात सामान्य रूप से महिला शरीर और विशेष रूप से स्तन ग्रंथि को भारी नुकसान पहुंचाता है।
एक बार जब एक महिला गर्भवती हो जाती है, तो दूध का उत्पादन करने के लिए डिज़ाइन की गई कोशिकाएं बनती हैं और धीरे-धीरे स्तन ग्रंथि में विकसित होती हैं।
हाल ही में, दुनिया में स्टेम कोशिकाओं के उपयोग से जुड़ा एक नया चलन उभरा है जिसमें गैर-विशिष्ट गतिविधि होती है और उन अंगों की कोशिकाओं को सक्रिय करने की क्षमता होती है जिनमें उन्हें पेश किया जाता है।
आइए देखें कि मानव शरीर में स्टेम कोशिकाएं क्या हैं और वे प्राकृतिक स्तर पर किन कार्यों के लिए जिम्मेदार हैं। "स्टेम सेल" एक सामूहिक शब्द है जो कई चीजों को जोड़ता है जिनका एक-दूसरे से बहुत कम संबंध होता है।
सभी स्टेम कोशिकाओं में सामान्य बात विभिन्न प्रकार की कोशिकाओं में विशेषज्ञता हासिल करने की क्षमता है। कुछ मामलों में (उदाहरण के लिए, भ्रूण स्टेम कोशिकाओं के मामले में), यह क्षमता शरीर में हर चीज तक फैली हुई है: एक निषेचित अंडे से अंततः मांसपेशियां, मस्तिष्क और त्वचा प्राप्त होती हैं।
अन्य मामलों में, स्टेम कोशिकाएं केवल कुछ प्रकार के ऊतकों को ही जन्म दे सकती हैं। उदाहरण के लिए, अस्थि मज्जा में रक्त स्टेम कोशिकाएं लाल रक्त कोशिकाओं (एरिथ्रोसाइट्स) और, उदाहरण के लिए, लिम्फोसाइट्स को जन्म देती हैं, लेकिन उनसे रेटिना या प्लीहा विकसित करना संभव नहीं है।
ऐसा माना जाता है कि रेडियोथेरेपी या कीमोथेरेपी के बाद अस्थि मज्जा से स्टेम कोशिकाओं का प्रत्यारोपण रक्त कैंसर के कई रूपों से निपटने का अब तक का सबसे विश्वसनीय तरीका है।
इस दृष्टिकोण की मुख्य समस्याओं में से एक ऐसी स्टेम कोशिकाओं को पुन: उत्पन्न करने में कठिनाई है: एक स्वस्थ व्यक्ति में उनकी संख्या में थोड़ा बदलाव होता है। पेंसिल्वेनिया विश्वविद्यालय के शोधकर्ताओं ने एक तंत्र की खोज की है जिसके द्वारा अस्थि मज्जा में स्टेम कोशिकाएं अपनी संख्या अपरिवर्तित बनाए रखती हैं।
हाल ही में, स्टेम सेल पर अधिक से अधिक वैज्ञानिक कार्य सामने आए हैं। कुछ वैज्ञानिक 3डी प्रिंटर का उपयोग करके उनसे त्रि-आयामी संरचनाएं प्रिंट करते हैं।
अन्य लोग उनसे दांत, गुर्दे, यकृत और यहां तक कि "मिनी-मस्तिष्क" भी विकसित करते हैं। फिर भी अन्य लोग ऐसे तरीके विकसित कर रहे हैं जो एक क्लिक से स्टेम कोशिकाओं को तंत्रिका कोशिकाओं में बदल सकते हैं।
ट्यूमर के आकार और उसके फैलने की सीमा के आधार पर लिवर कैंसर का चरण निर्धारित किया जाता है।
नीचे उनमें से प्रत्येक का विवरण दिया गया है:
स्टेज I एक ट्यूमर है जो रक्त वाहिकाओं में नहीं बढ़ता है। ट्यूमर के अलग-अलग आकार हो सकते हैं।
चरण II. ट्यूमर रक्त वाहिकाओं में विकसित हो गया है, या कई ट्यूमर हैं, जिनका आकार 5 सेमी से अधिक नहीं है। प्रारंभिक चरण में यकृत कैंसर के लक्षणों की पहचान करने के बाद, उपचार तुरंत शुरू होना चाहिए।
चरण III को III - a, III - b और III - c में विभाजित किया गया है।
स्टेज III-ए का मतलब है कि ऐसे कई ट्यूमर हैं जिनका आकार 5 सेमी से अधिक है; या एक ट्यूमर जो बड़ी नस (पोर्टल या यकृत) की मुख्य शाखा में विकसित हो गया है।
स्टेज III-बी का मतलब है कि लिवर ट्यूमर किसी अन्य अंग (पित्ताशय की थैली के अलावा) में विकसित हो गया है, या ट्यूमर लिवर की बाहरी परत (कैप्सूल) में बढ़ गया है।
स्टेज III-सी का मतलब है कि ट्यूमर पास के लिम्फ नोड्स में फैल गया है। इसके अलावा, यह एकल या एकाधिक हो सकता है।
कारण
ICD-10 वर्गीकरण के अनुसार, बेसल सेल कार्सिनोमा अज्ञात मूल के घातक त्वचा ट्यूमर के समूह से संबंधित है।
हालाँकि, ऐसे सामान्य जोखिम कारक हैं जो ट्यूमर का कारण बन सकते हैं:
- 40 वर्ष से अधिक आयु;
- सीधी धूप के लंबे समय तक संपर्क में रहना;
- हल्की त्वचा का रंग;
- विषाक्त और कार्सिनोजेनिक पदार्थों के साथ लगातार संपर्क;
- त्वचा के एक निश्चित क्षेत्र पर व्यवस्थित चोट;
- आयनित विकिरण;
- इम्यूनोसप्रेसेन्ट लेना।
प्रारंभिक बेसल सेल कार्सिनोमा शायद ही कभी रोगी के लिए कोई चिंता का कारण बनता है। बाद के चरणों में विशिष्ट लक्षण प्रकट होते हैं, जो डॉक्टर से परामर्श करने का एक कारण बन जाता है।
महत्वपूर्ण! बेसल सेल कार्सिनोमा के लिए पूर्वानुमान आम तौर पर सकारात्मक है, लेकिन उपचार की उपेक्षा नहीं की जानी चाहिए। ट्यूमर की गंभीर वृद्धि और उसके बाद के निष्कासन से अनैच्छिक निशान दिखाई दे सकते हैं।
बेसल सेल कार्सिनोमा का एटियलजि अभी भी अस्पष्ट है। ऐसा माना जाता है कि यह संरक्षित, संवहनी और अच्छी तरह से संरक्षित संरचनात्मक स्थानों जैसे कि लेवेटर पिली मांसपेशी के जंक्शन और बाहरी जड़ आवरण में स्थित स्टेम कोशिकाओं से विकसित होता है।
एक परिकल्पना यह है कि स्थानीय कार्सिनोजेन्स के कारण ट्यूमर का निर्माण बाल विकास चक्र पर निर्भर करता है, क्योंकि बालों में कार्सिनोजेन्स का संचय एनाजेन चरण की तुलना में टेलोजन चरण में 10 गुना अधिक होता है।
बेसल सेल कार्सिनोमा के रोगजनन में पराबैंगनी विकिरण (मुख्य रूप से यूवी-बी) की महत्वपूर्ण भूमिका की पुष्टि न केवल त्वचा के खुले, हल्के-क्षतिग्रस्त क्षेत्रों पर ट्यूमर के प्रमुख स्थान से होती है, बल्कि इसकी विशेष प्रवृत्ति से भी होती है। त्वचा फेनोटाइप I, II वाले लोग।
कैंसर के कारणों पर आँकड़े: मामलों और मौतों की संख्या के संदर्भ में, फेफड़े का कैंसर पहले स्थान पर है। स्तन कैंसर दुनिया में घातक ट्यूमर की घटनाओं की संरचना में कैंसर रोगियों के आंकड़ों में दूसरे स्थान पर है, और मृत्यु दर के मामले में पांचवें स्थान पर है।
कैंसर के मामलों के आँकड़ों के अनुसार, घटना के मामले में तीसरे स्थान पर कोलन कैंसर है, और मौतों की संख्या के मामले में, कोलन कैंसर चौथे स्थान पर है।
पेट का कैंसर घटना की दृष्टि से चौथे स्थान पर है, हालाँकि इस स्थानीयकरण का कैंसर मृत्यु दर में दूसरे स्थान पर है।
घातक ट्यूमर से प्रभावित लोगों की संख्या के मामले में, लीवर कैंसर पांचवें स्थान पर है, और कैंसर से मरने वालों की मृत्यु दर के मामले में, लीवर की क्षति तीसरे स्थान पर है।
चिकित्सा और जैविक विज्ञान के विकास के साथ, ऑन्कोलॉजी के कारणों के अध्ययन में वायरस तेजी से महत्वपूर्ण होते जा रहे हैं। ऑन्कोलॉजी में, वायरोलॉजी में आधुनिक प्रगति के आधार पर, कैंसर का एक वायरल सिद्धांत बनाया गया है, जिसने कई घातक ट्यूमर में वायरस की उपस्थिति का खुलासा किया है।
क्या वायरस कैंसर का कारण बन सकते हैं और वे ऐसा कैसे करते हैं? उनमें सर्वाइकल कैंसर सबसे आम ट्यूमर में से एक है। हेरोल्ड ज़ुरहाउज़ेन को 2008 में जीव विज्ञान या चिकित्सा में नोबेल पुरस्कार मिला।
उन्होंने साबित किया कि कैंसर वायरस के कारण हो सकता है और इसे सर्वाइकल कैंसर में दिखाया। मूलतः, विचाराधीन उदाहरण में, कैंसर एक वायरस है जो गर्भाशय ग्रीवा के ऊतकों की स्वस्थ कोशिकाओं को संक्रमित करता है।
नोबेल समिति के प्रस्ताव में कहा गया है कि 20 साल पहले की गई यह खोज बेहद महत्वपूर्ण है. जब नोबेल पुरस्कार दिया गया, तब तक सर्वाइकल कैंसर के खिलाफ दुनिया का पहला टीकाकरण बन चुका था।
कम ही लोग जानते हैं कि कैंसर की वायरल प्रकृति के सिद्धांत की मातृभूमि रूस ही है।
दुनिया में कैंसर की वायरल प्रकृति की खोज करने वाले पहले सोवियत वैज्ञानिक लीह ज़िल्बर थे; उन्होंने यह खोज जेल में की थी। उनका सिद्धांत कि वायरस कैंसर का कारण बनते हैं, टिशू पेपर के एक छोटे टुकड़े पर लिखा गया था और जनता को दिया गया था।
उस समय, वैज्ञानिक का परिवार जर्मनी में एक एकाग्रता शिविर में था। उनके बेटे, अब प्रसिद्ध प्रोफेसर फ्योडोर किसेलेव ने ज़ुरहाउज़ेन के साथ मिलकर मानव पेपिलोमावायरस का अध्ययन किया, जो गर्भाशय ग्रीवा के कैंसर का कारण बनता है।
इससे मानव पेपिलोमावायरस या कैंसर वैक्सीन के खिलाफ एक निवारक टीका का निर्माण हुआ। आज ये वैक्सीन रूस में उपलब्ध है.
कैंसर का कारण बनने वाले सभी वायरस आधुनिक विज्ञान को ज्ञात नहीं हैं; शोध जारी है।
इसे रोकथामपूर्वक दिया जाना चाहिए, क्योंकि यह रोग यौन संचारित होता है, यौन गतिविधि शुरू होने से पहले। जिन लोगों को पहले से ही कैंसर है, उनके लिए यह टीका मदद नहीं करता है।
दुनिया भर के कई देशों में, यह टीकाकरण निःशुल्क दिया जाता है, क्योंकि यह महिलाओं को बचाता है, जिससे राज्य को भारी मात्रा में धन की बचत होती है, क्योंकि कैंसर के इलाज में भारी मात्रा में पैसा खर्च होता है।
उनके बीच जैविक और शारीरिक प्रकृति का एक विशेष रूप से तीव्र अंतर है: घुसपैठ और परिधीय विकास की क्षमता और एक विष पैदा करने की क्षमता, जो, जब ट्यूमर का एक टुकड़ा खरगोश के मस्तिष्क में प्रत्यारोपित किया जाता है, तो उसकी मृत्यु का कारण बनता है। बाद वाला।
सोवियत प्रोफेसर एम.एम.
नेव्याडोम्स्की ने ट्यूमर का अध्ययन करते हुए देखा कि वे सामान्य ऊतकों से भिन्न होते हैं, जो जटिलता, ध्रुवता, स्थान की गतिहीनता, बेसल परत में प्रजनन आदि की विशेषता रखते हैं।
एक कैंसर कोशिका ऊतक नहीं बनाती है और उनके गुण नहीं रखती है। यदि विदेशों में ऐसी दवाओं की शुरूआत कोई समस्या नहीं है, तो रूस में स्थिति अलग है।
कवक, बाहरी और आंतरिक विषाक्त पदार्थों को मुक्त करके, प्रभावित अंग के चयापचय और संरचना को बदल देता है। इस समूह में कवक माइकोसिस फंगोइड्स की अपूर्ण प्रजातियों के आगमन के साथ, प्रक्रिया एक घातक चरित्र प्राप्त कर लेती है।
यह कवक विभाजन, बीजाणु और मुकुलन द्वारा प्रजनन करता है। छोटे बीजाणु रक्तप्रवाह द्वारा शीघ्रता से अन्य अंगों तक पहुँच जाते हैं।
जर्मन वैज्ञानिक एंडरलीन के सिद्धांत के अनुसार, मनुष्यों सहित सभी गर्म रक्त वाले जानवर शुरू में सभी सूक्ष्मजीवों के आरएनए और डीएनए से संक्रमित होते हैं। अपने अनुकूल परिस्थितियों में, वे आदिम रूपों से उच्चतर रूपों में विकसित होने लगते हैं और एक दूसरे में परिवर्तित हो जाते हैं।
क्लार्क कैंसर प्रक्रिया का दूसरा घटक शरीर में प्रोपलीन या बेंजीन की उपस्थिति को कहते हैं, जिसमें भारी धातु यौगिक और अन्य विषाक्त पदार्थ होते हैं।
कोशिकाओं को विभाजित करना शुरू करने के लिए - इस कारक को ऑर्थोफॉस्फेटिंग (कैंसर का प्रारंभिक चरण) कहा जाता है, शरीर में एक निश्चित मात्रा में प्रोपाइल अल्कोहल, प्रोपलीन (या आइसोप्रोपाइलीन) जमा करना आवश्यक है।
डॉ. क्लार्क द्वारा अध्ययन किए गए सभी 100% रोगियों में ये दो घटक थे - प्रोपलीन और ट्रेमेटोड।
लिवर कैंसर पाचन तंत्र की एक गंभीर बीमारी है, जो लिवर में एक घातक ट्यूमर के विकास की विशेषता है। यह अपेक्षाकृत दुर्लभ है और सभी नियोप्लाज्म की कुल संख्या का केवल 0.7% है।
वर्तमान में, लिवर कैंसर के सटीक कारण ज्ञात नहीं हैं, लेकिन कुछ सबसे सामान्य जोखिम कारकों की पहचान की जा सकती है:
- क्रोनिक वायरल हेपेटाइटिस बी और हेपेटाइटिस सी (यह साबित हो चुका है कि वायरल हेपेटाइटिस के रोगजनक यकृत कोशिकाओं में उत्परिवर्तन का कारण बनते हैं और कैंसर कोशिकाओं में उनके परिवर्तन में योगदान करते हैं);
- पुरानी शराब, मादक हेपेटाइटिस, यकृत सिरोसिस;
- एफ्लाटॉक्सिन बी1 युक्त खाद्य पदार्थों का सेवन (एक पदार्थ जो "एस्परगिलस फ्लेवस" फफूंद द्वारा उत्पन्न होता है, जो चावल, गेहूं, सोयाबीन, मक्का, मूंगफली में अनुचित खेती, प्रसंस्करण और भंडारण के दौरान कई गुना बढ़ जाता है)। एफ्लोटॉक्सिन दूषित खाद्य पदार्थ खाने वाले घरेलू पशुओं के दूध और मांस में भी पाया जाता है।
लीवर कैंसर दो प्रकार का होता है: प्राथमिक (लगभग 25% मामले) और द्वितीयक (लगभग 75%)।
प्राथमिक लिवर कैंसर निम्न कारणों से विकसित हो सकता है:
- यकृत कोशिकाएं (हेपेटोमा);
- पित्त नली कोशिकाएं (कोलांगियोकार्सिनोमा);
- अपरिपक्व हेपेटोसाइट्स (हेपेटोब्लास्टोमा);
- यकृत वाहिकाएँ (एंजियोसारकोमा)।
त्वचीय केराटोज़ के प्रकार
मंचों पर, डॉक्टर कई प्रकार के बेसल सेल कार्सिनोमा की पहचान करते हैं। वे दिखने और स्थान में भिन्न हो सकते हैं। ट्यूमर के कई नैदानिक रूप हैं:
- गांठदार-अल्सरेटिव - एक गोल आकार होता है, जो एक विशिष्ट "मोती" बेल्ट से घिरा होता है;
- छिद्रण - त्वचा पर लगातार चोट के क्षेत्र में विकसित होता है, बहुत तेजी से बढ़ता है और आस-पास के ऊतकों को तेजी से नष्ट कर देता है;
- मस्सा - फूलगोभी पुष्पक्रम जैसा दिखता है;
- बड़ी गांठदार - मकड़ी नसें सतह पर दिखाई देती हैं, बाहर की ओर बढ़ती हैं, धीरे-धीरे उभरी हुई होती हैं;
- रंजित - इसका रंग गहरा होता है, यही कारण है कि इसे मेलेनोमा के साथ भ्रमित किया जा सकता है;
- स्क्लेरोडर्मिफ़ॉर्मिस - समय के साथ यह एक सपाट, खुरदरी पट्टिका के समान हो जाता है;
- सिकाट्रिकियल-एट्रोफिक - बढ़ते हुए, केंद्र में एक अल्सर बनता है, जो एक निश्चित किनारे तक चला जाता है;
- सपाट सतही - त्वचा में गहराई तक नहीं बढ़ता है, त्वचा की सतह पर अनोखी गुलाबी पट्टिकाएँ बनाता है।
सर्वाधिक मान्यता प्राप्त वर्गीकरण डब्ल्यू. एफ. द्वारा प्रस्तावित है
लीवर, जिसके अनुसार, कोशिका संयोजन के प्रकार और उनके विभेदन की दिशा के आधार पर, सभी बेसालियोमा को तीन समूहों में विभाजित किया जाता है: विभेदित, अविभाज्य और विशेष रूप।
लेखक ने सिस्टिक, एडेनोइड, केराटोटिक, दानेदार और एडामेंटाइन-जैसे नियोप्लाज्म को विभेदित रूपों के रूप में शामिल किया है, और ठोस, रंजित, स्क्लेरोडर्मा-जैसे (मॉर्फिया) और सतही वेरिएंट को अविभाजित रूप में शामिल किया है।
रूस में वे आमतौर पर ए.के. के वर्गीकरण का उपयोग करते हैं।
अपाटेंको (1973), जो काफी हद तक लीवर वर्गीकरण के साथ ओवरलैप होता है, हालांकि इसमें कई विशेषताएं हैं। टी द्वारा प्रस्तावित वर्गीकरण विशेष रुचिकर है।
वी. एकरमैन, जिसमें बेसल सेल कार्सिनोमा के 26 स्वतंत्र हिस्टोलॉजिकल वेरिएंट की पहचान की गई, जिन्हें किसी भी समूह में संयोजित नहीं किया गया।
यह बताते हुए कि त्वचा बेसल सेल कार्सिनोमा कैसा दिखता है, लेखक ने विकास की प्रकृति, आकार, ट्यूमर परिसरों के आकार और उनकी सीमाओं की राहत को ध्यान में रखते हुए बेसल सेल कार्सिनोमा (सतही, गांठदार, माइक्रोनोडुलर और आक्रामक रूप से बढ़ने वाले) के चार हिस्टोलॉजिकल उपप्रकारों की पहचान की। कोशिकाओं की खंभ जैसी व्यवस्था की उपस्थिति, ट्यूमर कोशिकाओं की स्ट्रैंड या ट्रेनों का निर्माण, स्ट्रोमा और उपकला-स्ट्रोमल संबंधों का प्रकार, आक्रमण की गहराई और सेलुलर बहुरूपता।
लोव ने मुख्य रूप से रूपात्मक विशेषताओं पर आधारित अपना वर्गीकरण प्रस्तावित किया, जिसका पूर्वानुमान संबंधी महत्व है। एल. लोव के अनुसार, ऐसा विभाजन मौलिक महत्व का है, क्योंकि ट्यूमर की ऊतकीय संरचना उसके जैविक व्यवहार को निर्धारित करती है और पूर्वानुमान संबंधी महत्व रखती है, और इसलिए उपचार को प्रभावित करती है रणनीति.
अक्सर, हिस्टोलॉजिकल रूप से, बेसल सेल कार्सिनोमा एक ठोस प्रकार का ट्यूमर होता है और इसमें विभिन्न आकृतियों और आकारों की किस्में और कोशिकाएं होती हैं, जो एक सिंकाइटियम जैसी कॉम्पैक्ट रूप से स्थित बेसलॉइड कोशिकाएं होती हैं।
सतही बहुकेंद्रित प्रकार कई ठोस कोशिका धागों द्वारा प्रकट होता है, मानो एपिडर्मिस की बेसल परतों से डर्मिस के सतही क्षेत्रों में "फिसल" रहा हो।
वर्णक प्रकार की विशेषता ट्यूमर कोशिकाओं के बीच बड़ी संख्या में मेलानोसाइट्स हैं। ग्रंथि संबंधी, पेलॉइड, वसामय और स्क्वैमस सेल भेदभाव के साथ बेसल सेल कार्सिनोमा भी होते हैं।
विशेष प्रकार स्क्लेरोडर्मा जैसे "मॉर्फिया" प्रकार के होते हैं जिनमें स्क्लेरोटिक संयोजी ऊतक और फ़ाइब्रोएपिथेलियल प्रकार का विकास होता है, जिसमें त्वचा में बेसालॉइड कोशिकाओं की संकीर्ण और लंबी किस्में पाई जाती हैं, जो बड़ी संख्या में म्यूकॉइड-परिवर्तित स्ट्रोमा से घिरी होती हैं। फ़ाइब्रोब्लास्ट.
उपचार की सफलता का निर्धारण करने वाला एक प्रमुख कारक शीघ्र निदान है। और यहां, प्रिय पाठकों, आप मौके पर भरोसा नहीं कर सकते, आपको स्वयं अपने स्वास्थ्य का ख्याल रखना चाहिए, मुख्य बात यह है कि आपको डॉक्टर के पास जाने से डरना नहीं चाहिए।
स्तन कैंसर का निदान साप्ताहिक स्व-परीक्षण और स्तन के स्व-स्पर्शन के साथ-साथ मैमोग्राफी (सर्वोत्तम - इन दो तरीकों का एक संयोजन) द्वारा किया जाता है।
नवीनतम आंकड़ों के अनुसार, स्तन स्व-परीक्षण की विधि एक प्रभावी निदान नहीं है, क्योंकि यह किसी को केवल 0.5 मिमी की संरचनाओं को नोटिस करने की अनुमति देती है, जो कैंसर के चरण II-III से मेल खाती है, और इन मामलों में चिकित्सा अप्रभावी होगी।
कैंसर निदान पद्धतियों से ट्यूमर का बहुत पहले ही पता लगाना संभव हो जाता है।
वृषण कैंसर का निदान प्रारंभिक चरण में वृषण स्व-परीक्षण द्वारा किया जा सकता है, यही कारण है कि कैंसर के पारिवारिक इतिहास वाले पुरुषों के लिए इसकी अनुशंसा की जाती है। अमेरिकन यूरोलॉजिकल एसोसिएशन सभी युवा पुरुषों के लिए मासिक स्व-परीक्षा की सिफारिश करता है।
उच्च तीव्रता केंद्रित अल्ट्रासाउंड (HIFU) - ट्यूमर को नष्ट करने के लिए।
लीवर कैंसर के चरणों का विवरण
आधुनिक कैंसर निदान 100% मामलों में ऑन्कोलॉजिकल प्रक्रिया का पता लगाना संभव बनाता है। कैंसर एक लंबी, बहु-चरणीय प्रक्रिया है।
यह ज्ञात है कि फेफड़े, पेट या स्तन ग्रंथि के ट्यूमर को 1-1.5 सेमी व्यास के आकार तक पहुंचने में 5-10 साल लगते हैं। इस प्रकार, अधिकांश ट्यूमर 25 से 40 वर्ष की आयु के बीच विकसित होते हैं।
शरीर की सुरक्षा के लिए हमें सही खान-पान और बचाव के उपाय करने चाहिए।
ट्यूमर के विकास की तीव्रता और प्रकृति का अनुमान लगाना मुश्किल है; यह प्रक्रिया कई कारकों पर निर्भर करती है: रोगी का शरीर, ऊतक प्रतिरोध और ट्यूमर की विशेषताएं।
इन और कई अन्य कारकों के आधार पर, ट्यूमर कुछ ही हफ्तों में आकार में दोगुना हो सकता है। कभी-कभी इसमें कई महीने और साल लग जाते हैं।
ट्यूमर के बढ़ने की दर का अनुमान लगाना कठिन है। ऐसे ज्ञात कारक हैं जो इसे तेज करते हैं: सूर्य के अत्यधिक संपर्क, थर्मल प्रक्रियाएं, आघात, फिजियोथेरेप्यूटिक प्रक्रियाएं (क्वार्ट्ज, यूएचएफ, आदि)।
), रोगी की उदास स्थिति, भय। इलाज जितनी देर से शुरू किया जाएगा, इलाज उतना ही मुश्किल होगा।
चरण I में, पूर्ण इलाज प्राप्त किया जा सकता है। स्टेज IV कैंसर के साथ, इलाज की दर लगभग शून्य है।
डॉक्टर से समय पर परामर्श, गहन इतिहास लेना और रोगी की सावधानीपूर्वक जांच अक्सर कैंसर के प्रारंभिक, उपचार योग्य चरणों में निदान में योगदान करती है। कैंसर से पहले की बीमारियों (ज़ेरोडर्मा पिगमेंटोसम, क्यूइरा के एरिथ्रोप्लासिया, डबरुइल के मेलानोसिस, कोलन के जन्मजात मल्टीपल पॉलीपोसिस) की पहचान करने पर विशेष ध्यान दिया जाना चाहिए, जिसकी उपस्थिति के लिए उपचार और रोगी के स्वास्थ्य की निरंतर निगरानी दोनों की आवश्यकता होती है। ट्यूमर का पता लगाने के लिए, सभी उपलब्ध निदान विधियों का उपयोग किया जाता है, जो कैंसर के शीघ्र निदान के लिए उपलब्ध हैं, उदाहरण के लिए:
- रोगी की शारीरिक जांच.
- एक्स-रे, कंप्यूटेड टोमोग्राफी, चुंबकीय अनुनाद इमेजिंग (एमआरआई)।
- सामान्य, जैव रासायनिक रक्त परीक्षण, रक्त में ट्यूमर मार्करों का पता लगाना।
- रूपात्मक परीक्षण के साथ पंचर, बायोप्सी।
- एंडोस्कोपी (ईजीडी, सिस्टोस्कोपी, ब्रोंकोस्कोपी, आदि)।
- घातक ट्यूमर के अंतिम निदान के लिए, बायोप्सी का उपयोग किया जाता है - विश्लेषण के लिए ऊतक का नमूना लेना
दुर्भाग्य से, कुछ मरीज़ अपेक्षाकृत उन्नत कैंसर की तस्वीर लेकर पहली बार डॉक्टर के पास आते हैं। अक्सर, वे कोलन कैंसर के निम्नलिखित लक्षण प्रदर्शित करते हैं: पेट में दर्द, आंत की शिथिलता (विशेष रूप से कब्ज), आंतों में रक्तस्राव।
स्वरयंत्र कैंसर के विभिन्न चरणों के लक्षण अलग-अलग तरह से प्रकट होते हैं। स्वरयंत्र कैंसर के प्रारंभिक चरण में, एक ट्यूमर या अल्सर होता है जो श्लेष्म झिल्ली या सबम्यूकोसल परत तक सीमित होता है और स्वरयंत्र के किसी एक हिस्से पर पूरी तरह से कब्जा नहीं करता है।
जब स्वरयंत्र कैंसर का चरण 2 होता है, तो ट्यूमर या अल्सर पहले से ही स्वरयंत्र के किसी भी हिस्से पर पूरी तरह से कब्जा कर लेता है, लेकिन इसकी सीमाओं से आगे नहीं बढ़ता है। स्वरयंत्र की गतिशीलता फिर से संरक्षित है, और मेटास्टेस का पता नहीं चला है।
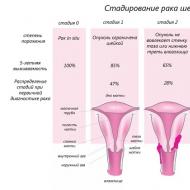
उपचार की उचित विधि निर्धारित करने के संदर्भ में स्तन कैंसर के चरणों का महत्वपूर्ण नैदानिक महत्व है। स्तन कैंसर के विभिन्न चरणों में, एक महिला के जीवन का पूर्वानुमान अत्यधिक नकारात्मक से लेकर पूरी तरह अनुकूल तक हो सकता है।
चरणों को स्तन कैंसर की डिग्री के अनुसार भी विभाजित किया गया है, जिन्हें लैटिन वर्णमाला के प्रारंभिक अक्षरों द्वारा दर्शाया गया है।
यह विभाजन बुनियादी अनुसंधान पर आधारित है, और इसमें ट्यूमर का आकार, मेटास्टेस की उपस्थिति और सामान्य नैदानिक तस्वीर शामिल है:
- स्टेज 1 स्तन कैंसर की विशेषता गांठदार नियोप्लाज्म के न्यूनतम आकार से होती है, जिसका व्यास 20 मिमी से अधिक नहीं होता है, कोई मेटास्टेस नहीं होते हैं, पूर्ण वसूली के लिए पूर्वानुमान अनुकूल होता है;
- स्टेज 2 स्तन कैंसर का निदान 20 से 50 मिमी तक के ट्यूमर के निदान पर किया जाता है, क्षेत्रीय एक्सिलरी लिम्फ नोड्स में मेटास्टेसिस होता है, प्रारंभिक उपचार के साथ पूर्वानुमान अनुकूल होता है;
- स्टेज 3 स्तन कैंसर में ट्यूमर के बड़े आकार (50 मिमी से अधिक) और आंतरिक अंगों और हड्डियों में कई मेटास्टेसिस के कारण जीवन के लिए प्रतिकूल पूर्वानुमान होता है;
- स्तन कैंसर के चरण 4 में कैशेक्सिया, सामान्य थकावट और प्रतिरक्षा में तेज कमी होती है; इन कारकों के कारण, सभी अंगों और प्रणालियों में कुल मेटास्टेस देखे जाते हैं, पूर्वानुमान बहुत प्रतिकूल है, जीवित रहने की दर 10% से अधिक नहीं है रोगियों की कुल संख्या.
चरण 3 स्तन कैंसर का निदान ऑन्कोलॉजी के फैले हुए, छद्म-सूजन और बख्तरबंद रूपों वाले सभी रोगियों के लिए स्वचालित रूप से स्थापित हो जाता है।
वर्तमान में, स्तन कैंसर का उपचार हमेशा ऊतक के प्रभावित क्षेत्र को हटाने के लिए सर्जरी से शुरू होता है। यह इस तथ्य के कारण है कि ऐसे ऑन्कोलॉजिकल ट्यूमर विकिरण और रेडियोलॉजिकल प्रभावों के साथ-साथ कीमोथेरेपी पर प्रतिक्रिया करना बहुत मुश्किल होते हैं।
ये तरीके किसी भी स्तर पर स्तन कैंसर के इलाज में पर्याप्त परिणाम नहीं देते हैं।
स्तन कैंसर के उपचार के चरणों में शामिल हैं:
1. प्रत्यक्ष सर्जिकल हस्तक्षेप, जिसके दौरान आंशिक ऊतक उच्छेदन और एक्सिलरी लिम्फ नोड्स और चमड़े के नीचे फैटी ऊतक के साथ ग्रंथि को पूरी तरह से हटाया जा सकता है;
2. रेडियोलॉजिकल, विकिरण या रासायनिक जोखिम के संयुक्त तरीकों का बाद में उपयोग;
3. पुनर्वास की एक लंबी अवधि, जिसके दौरान प्रतिरक्षा को बहाल करना और एंटी-रिलैप्स उपचार करना आवश्यक है;
4. स्तन प्रोस्थेटिक्स;
5. शेष स्तन ग्रंथि की वार्षिक मैमोग्राफी के साथ 10 से 15 वर्षों तक एक ऑन्कोलॉजिस्ट के साथ अनुवर्ती कार्रवाई करें।
हाल ही में, प्रोजेस्टेरोन और एस्ट्रोजेन के अपर्याप्त स्तर को बदलने के लिए हार्मोनल थेरेपी को स्तन कैंसर के इलाज की एक प्रभावी अतिरिक्त विधि के रूप में मान्यता दी गई है। ऐसे रोगियों में, कैंसर की पुनरावृत्ति लगभग 4 गुना कम देखी जाती है।
अंतिम चरण में, स्तन कैंसर के उपचार को दर्द प्रबंधन और मरणासन्न रोगी को उचित देखभाल प्रदान करने तक कम किया जा सकता है। इस मामले में, सर्जिकल हस्तक्षेप अब उचित नहीं है।
चरण III | |||
स्टेज आईवीए | |||
स्टेज IVB | |||
स्टेज आईवीसी |
मौखिक गुहा के स्क्वैमस सेल कार्सिनोमा का विभेदक निदान ल्यूकोप्लासिया, लाइकेन प्लेनस और अन्य ट्यूमर के साथ किया जाता है; जीभ के स्क्वैमस सेल कार्सिनोमा का विभेदक निदान गुम्मा के साथ-साथ जीभ के सौम्य और घातक ट्यूमर के साथ किया जाता है। .
जीभ और मौखिक म्यूकोसा के स्क्वैमस सेल कार्सिनोमा के लिए मुख्य उपचार विधि विकिरण चिकित्सा है; कम सामान्यतः, इसका उपयोग सर्जरी के साथ या सर्जरी और कीमोथेरेपी के संयोजन में किया जाता है।
स्वरयंत्र और स्वरयंत्र के कैंसर के लक्षण
धूम्रपान और शराब का दुरुपयोग स्वरयंत्र कैंसर जैसी खतरनाक गले की बीमारी में योगदान देता है। स्वरयंत्र कैंसर के कारण विभिन्न पुरानी सूजन प्रक्रियाएं भी हो सकती हैं।
स्वरयंत्र के घातक ट्यूमर मुख्य रूप से मध्यम आयु वर्ग और मुख्य रूप से बुजुर्ग पुरुषों में पाए जाते हैं, लेकिन युवा लोगों में भी इस बीमारी के मामले सामने आते हैं। एटियलजि निश्चित रूप से स्थापित नहीं किया गया है। लेकिन विभिन्न परेशान करने वाले पर्यावरणीय कारकों की नकारात्मक भूमिका अभी भी निर्विवाद है।
हमारे शरीर में एक बहुत ही कमजोर जगह कुख्यात "बैग" है, जिसमें पचे हुए भोजन के अवशेष एकत्र किए जाते हैं - मलाशय।
स्तन कैंसर केवल अंतिम चरण में ही लक्षण दिखा सकता है। स्तन कैंसर के पहले लक्षणों का पता केवल स्तन की स्थिति की निरंतर स्व-निगरानी से ही लगाया जा सकता है।
स्तन कैंसर के लक्षण विकसित हो रहे कैंसर के प्रकार के आधार पर भिन्न हो सकते हैं। सबसे अधिक निदान किया गया:
1. 50 मिमी से अधिक के प्रभावित क्षेत्र के व्यास के साथ सीमित ऊतक संघनन के गठन के साथ गांठदार और रेशेदार रूप;
2. फैलाना रूप, जो सबसे तेजी से होता है और इसमें एरिसिपेलस, प्युलुलेंट मास्टिटिस या गैंग्रीन जैसी फैलने वाली सूजन प्रक्रिया के लक्षण होते हैं;
3. स्तन कैंसर का बख़्तरबंद रूप जिसमें बाहरी अभिव्यक्तियाँ एक फैले हुए नियोप्लाज्म के रूप में होती हैं जो स्तन की पूरी सतह को घनी परत से ढक देती है।
यह जितना अजीब लग सकता है, निदान में सबसे बड़ी कठिनाई स्तन कैंसर का फैला हुआ छद्म सूजन वाला रूप है। उसके लक्षण बहुत हिंसक हैं:
- शरीर के तापमान में 39 - 40 डिग्री सेल्सियस की अत्यधिक उच्च संख्या तक तेज वृद्धि;
- अस्वस्थ महसूस करना, कमजोरी, मांसपेशियों में दर्द, चक्कर आना;
- एक स्तन के क्षेत्र में गंभीर सूजन और हाइपरमिया (स्तन 2 या अधिक बार बढ़ सकते हैं);
- निपल्स से मवाद का निकलना (रक्त के साथ मिश्रित हो सकता है)।
फैले हुए रूप में स्तन कैंसर के ये सभी लक्षण डॉक्टर को गलत निदान करने और एरिज़िपेलस या प्युलुलेंट मास्टिटिस के उपचार के अनुसार जीवाणुरोधी उपचार निर्धारित करने में सक्षम बनाते हैं। दुर्भाग्य से, इस युक्ति से रोगी की मृत्यु हो सकती है।
स्तन कैंसर के सबसे विश्वसनीय पहले लक्षण बख्तरबंद रूप में होते हैं। यह घने क्रस्ट के गठन की एक काफी तेज़ प्रक्रिया है जो स्तन ग्रंथि की पूरी सतह को कवर करती है और मात्रा में कमी के साथ इसे कस देती है।
गांठदार रूप में स्तन कैंसर के लक्षण अक्सर लिम्फ नोड्स के क्षेत्रीय समूह में वृद्धि और दर्द के रूप में प्रकट होते हैं। आमतौर पर यह बगल होती है, जिसमें घनी, दर्दनाक गांठ बन जाती है।
एक डॉक्टर द्वारा जांच करने पर, क्षेत्रीय एक्सिलरी लिम्फैडेनाइटिस का प्राथमिक निदान स्थापित किया जाता है। यह स्तन कैंसर के निदान के लिए एक सीधा संकेत है, विशेषकर चालीस वर्ष से अधिक उम्र की महिलाओं में।
गांठदार रूप में स्तन कैंसर के पहले लक्षणों को पैल्पेशन विधि का उपयोग करके स्तन ऊतक की व्यवस्थित जांच के दौरान स्वतंत्र रूप से पता लगाया जा सकता है।
घनी सतह वाली गांठ का पता लगाया जा सकता है। इसका आयाम 5 से 150 मिमी तक है।
नियोप्लाज्म अक्सर गतिहीन होता है और आसपास के ऊतकों से मजबूती से जुड़ा होता है। हिलने-डुलने या दबाने की कोशिश करने पर तेज, हल्का दर्द महसूस होता है।
अव्यक्त गांठदार रूप में स्तन कैंसर के अधिक स्पष्ट बाहरी लक्षण बाद के चरणों में दिखाई देते हैं:
- प्रभावित ग्रंथि के ऊपर की बाहरी त्वचा के रंग में परिवर्तन;
- "हंस बम्प्स" प्रभाव के गठन के साथ सूजन और हाइपरिमिया;
- पीछे की ओर मुड़ी हुई त्वचा के घावों का निर्माण, जिसके केंद्र में ट्यूमर बाहर की ओर बढ़ना शुरू हो सकता है;
- एक स्तन का तीव्र विषम विस्तार।
क्यूयरा एरिथ्रोप्लासिया एक दुर्लभ बीमारी है जो ग्लान्स लिंग का INSITU कैंसर है। यह आमतौर पर खतनारहित वृद्ध पुरुषों में होता है। एचपीवी-8, 16, 18, 39, 51 ट्यूमर ऊतक में पाए जाते हैं।
चिकित्सकीय और हिस्टोलॉजिकल रूप से इसमें बोवेन रोग के साथ बहुत समानता है, लेकिन घातक होने की प्रवृत्ति अधिक है: 30% तक मामले स्क्वैमस सेल कार्सिनोमा में बदल जाते हैं, जो 20% में मेटास्टेसाइज हो जाता है।
चिकित्सकीय रूप से, क्वीयर रोग एक स्पर्शोन्मुख, नरम, थोड़ा घुसपैठ किया हुआ, स्पष्ट रूप से सीमांकित, चिकनी या मखमली सतह के साथ अनियमित आकार की लाल पट्टिका है, जो श्लेष्म झिल्ली पर पाई जाती है, विशेष रूप से अक्सर लिंग के सिर पर, कम अक्सर कोरोनरी नाली या आंतरिक में चमड़ी की परत.
लिवर कैंसर के लक्षण और निदान
बेसल सेल कार्सिनोमा के लक्षण समय के साथ बढ़ते हैं। त्वचा की सतह पर गांठों की संख्या धीरे-धीरे बढ़ती है। वे एक दूसरे के साथ विलीन हो जाते हैं, जिससे अजीबोगरीब पट्टिकाएँ बन जाती हैं। ट्यूमर बनने वाले क्षेत्र में रक्त वाहिकाएं धीरे-धीरे ढहने लगती हैं, जिससे स्पाइडर वेन्स की उपस्थिति होती है।
जितनी जल्दी ट्यूमर का पता चलेगा, इलाज उतना ही प्रभावी होगा। ट्यूमर का शीघ्र पता लगाने का आमतौर पर मतलब यह होता है कि उपचार तब शुरू होगा जब कैंसर छोटा होगा, जब यह अभी तक शरीर के अन्य भागों में नहीं फैला है। इसका आमतौर पर मतलब इलाज की अधिक संभावना है।
अक्सर, प्रारंभिक ऑन्कोलॉजी के लक्षणों को एक व्यक्ति इस तथ्य के कारण नजरअंदाज कर देता है कि व्यक्ति संभावित परिणामों से भयभीत होता है और डॉक्टर को देखने से इनकार कर देता है या उस लक्षण को महत्वहीन मानता है।
कैंसर के सामान्य लक्षण, जैसे थकान, अक्सर कैंसर से जुड़े नहीं होते हैं और इसलिए अक्सर ध्यान नहीं दिया जाता है, खासकर जब कोई स्पष्ट कारण होता है या जब वे अस्थायी होते हैं।
इसी तरह, रोगी सोच सकता है कि एक अधिक विशिष्ट लक्षण, जैसे कि स्तन ग्रंथि में ट्यूमर का गठन, एक साधारण पुटी है जो अपने आप ठीक हो जाएगी।
हालाँकि, कैंसर और ऑन्कोलॉजी के ऐसे लक्षणों को नजरअंदाज नहीं किया जा सकता है, खासकर यदि वे लंबे समय तक मौजूद रहते हैं, उदाहरण के लिए, सप्ताह, या कोई नकारात्मक प्रवृत्ति होती है।
एक नियम के रूप में, यकृत कैंसर के विशिष्ट लक्षण अनुपस्थित होते हैं, क्योंकि कैंसर पुरानी यकृत रोगों की पृष्ठभूमि के खिलाफ विकसित होता है।
कुछ संकेत दूसरों के साथ ओवरलैप होते हैं:
- पेटदर्द;
- दाहिने हाइपोकॉन्ड्रिअम में भारीपन;
- शरीर के तापमान में लंबे समय तक अकारण वृद्धि (37.5° से ऊपर);
- जलोदर की उपस्थिति;
- पीलिया का विकास;
- लीवर कैंसर का एक संकेत वजन कम होना भी है;
- गंभीर कमजोरी;
- भूख की कमी।
लिवर कैंसर के लक्षणों की पहचान करने के बाद, निम्नलिखित अध्ययनों के माध्यम से निदान किया जाता है:
- रक्त में अल्फा-भ्रूणप्रोटीन (एएफपी) के स्तर का निर्धारण, जो ट्यूमर मार्कर के रूप में कार्य करता है। एएफपी एक ऐसा पदार्थ है जो भ्रूण के विकास के दौरान अपरिपक्व यकृत कोशिकाओं द्वारा निर्मित होता है।
- लीवर कैंसर में, लीवर कोशिकाएं परिपक्व होने की अपनी क्षमता खो देती हैं और बड़ी मात्रा में एएफपी का उत्पादन भी करती हैं।
- लीवर का अल्ट्रासाउंड आपको इसकी संरचना, घनत्व का अध्ययन करने और ट्यूमर की उपस्थिति का पता लगाने की अनुमति देता है।
- लिवर कैंसर का निदान चुंबकीय अनुनाद इमेजिंग (एमआरआई) का उपयोग करके भी किया जाता है, जो आपको लिवर के पतले हिस्सों की छवियां प्राप्त करने और विभिन्न कोणों से संदिग्ध क्षेत्रों की संरचना का अध्ययन करने की अनुमति देता है।
- बायोप्सी सबसे विश्वसनीय निदान पद्धति है। यदि माइक्रोस्कोप के तहत ट्यूमर क्षेत्र की जांच के दौरान कैंसर कोशिकाएं पाई जाती हैं, तो निदान की पुष्टि की जाती है।
स्वरयंत्र के वेस्टिबुल के कैंसर के शुरुआती लक्षण हैं गुदगुदी का अहसास, कोई विदेशी वस्तु, साथ ही खांसी, निगलते समय अजीबता का एहसास, जो बाद में दर्द में बदल जाता है, कभी-कभी कान तक फैल जाता है। जैसे-जैसे रोग ग्रसनी तक फैलता है, दर्द और अपच में वृद्धि होती है।
कई महीनों के दौरान, ट्यूमर त्वचा और चमड़े के नीचे के वसा ऊतक के गहरे हिस्सों में बढ़ता है, 2-3 सेमी या उससे अधिक के व्यास के साथ एक गुंबद के आकार का नोड बनाता है, घने (कार्टिलाजिनस) स्थिरता, निष्क्रिय, आसानी से रक्तस्राव होता है हल्का आघात, नेक्रोटाइज़िंग और अल्सरेटिंग।
पैपिलोमेटस किस्म की विशेषता और भी अधिक तीव्र वृद्धि है।
फोटो देखें - स्क्वैमस सेल त्वचा कैंसर में, ट्यूमर की विशेषता व्यापक आधार पर अलग-अलग भूरे-लाल मशरूम के आकार के तत्व होते हैं, जो ट्यूमर को फूलगोभी या टमाटर का आकार देते हैं:
बीमारी के 3-4 महीनों में, तत्व अल्सर पैदा कर सकता है।
अल्सरेटिव प्रकार सतही या गहरा हो सकता है। सतही किस्म गहराई में नहीं, बल्कि परिधि के साथ बढ़ती है, और एक उपकला शाफ्ट के रूप में स्पष्ट किनारों के साथ अनियमित आकार के सतही अल्सर की विशेषता होती है, जो भूरे रंग की परत से ढकी होती है।
गहरी विविधता परिधि के साथ और अंतर्निहित ऊतकों में फैलती है और एक उपकला शाफ्ट के रूप में खड़ी, कमजोर किनारों के साथ अल्सर की विशेषता होती है, जिसका निचला भाग चिकना, ढेलेदार, पीले-लाल रंग के साथ पीले-सफेद रंग का होता है कलई करना।
अल्सरेटिव प्रकार में क्षेत्रीय मेटास्टेसिस पहले देखे जाते हैं, आमतौर पर बीमारी के 3-4वें महीने में।
अल्सरेटिव प्रकार के स्क्वैमस सेल त्वचा कैंसर का एक लक्षण लिम्फ नोड्स का बढ़ना है, वे घने हो जाते हैं (कभी-कभी कार्टिलाजिनस स्थिरता प्राप्त कर लेते हैं), उनकी गतिशीलता सीमित होती है (आसपास के ऊतकों पर पूर्ण निर्धारण तक)।
हिस्टोलॉजिकल रूप से, स्क्वैमस सेल त्वचा कैंसर की विशेषता डर्मिस में घुसपैठ करने वाली सेलुलर डोरियों की शाखाएं होती हैं। ट्यूमर के तत्व एपिडर्मिस की स्पिनस परत की कोशिकाओं से मिलते जुलते हैं। सेलुलर सरणियों में लगभग सामान्य और असामान्य (प्लोमोर्फिक और एनाप्लास्टिक) तत्व हो सकते हैं, जो स्क्वैमस भेदभाव की गंभीरता और केराटिन का उत्पादन करने की क्षमता में भिन्न होते हैं। सेलुलर एटिपिया कोशिकाओं के विभिन्न आकार और आकार, उनके नाभिक के विस्तार और हाइपरक्रोमैटोसिस द्वारा भी प्रकट होता है। कई पैथोलॉजिकल मिटोज़ हैं। ऊतक एटिपिया में बहुपरत फ्लैट एपिडर्मिस के स्तरीकरण और ऊर्ध्वाधर अनिसोमॉर्फी का उल्लंघन, अंतरकोशिकीय पुलों का नुकसान शामिल है। इसमें डिस्केराटोटिक और पैराकेराटोटिक कोशिकाएं होती हैं, जो अक्सर सर्पिल रूप से व्यवस्थित होती हैं, जो स्तरित संरचनाएं बनाती हैं और आसपास सींग वाले द्रव्यमान का बाह्य कोशिकीय संचय करती हैं।
ट्यूमर में केराटिनाइजेशन की गंभीरता के आधार पर, केराटिनाइजिंग और गैर-केराटिनाइजिंग स्क्वैमस सेल कार्सिनोमा, साथ ही इसके भेदभाव के 3 डिग्री को प्रतिष्ठित किया जाता है।
त्वचा में अत्यधिक विभेदित ट्यूमर अधिक सामान्य होते हैं और ट्यूमर परतों में कोशिकाओं की एक नियमित परत-दर-परत व्यवस्था, अंतरकोशिकीय पुलों के संरक्षण और दोनों व्यक्तिगत केराटाइनाइज्ड कोशिकाओं और बड़ी संख्या में संरचनाओं की उपस्थिति के साथ स्पष्ट केराटिनाइजेशन की विशेषता होती है। सींगदार मोती.
सींगदार मोती में स्पिनस कोशिकाओं की संकेंद्रित परतें होती हैं, जिनका केराटिनाइजेशन धीरे-धीरे केंद्र की ओर बढ़ता है; केंद्र में आमतौर पर अधूरा या, शायद ही कभी, पूर्ण केराटिनाइजेशन होता है।
खराब रूप से विभेदित ट्यूमर में, परतों में स्तरीकरण पूरी तरह से अनुपस्थित है; स्ट्रैंड तेजी से बहुरूपी कोशिकाओं द्वारा बनते हैं जो केराटिनाइज करने की क्षमता खो देते हैं।
केराटिन और/या अंतरकोशिकीय पुल ट्यूमर के केवल कुछ छोटे क्षेत्रों में ही संरक्षित होते हैं; अधिकांश कोशिकाएं अविभाजित होती हैं। कोशिकाओं के अलग-अलग आकार और आकृतियाँ होती हैं, कोशिका की सीमाएँ खराब रूप से भिन्न होती हैं।
केन्द्रक छोटे, अतिवर्णीय, हल्के छाया वाले केन्द्रक तथा क्षय की अवस्था में केन्द्रक होते हैं। बड़ी संख्या में पैथोलॉजिकल मिटोज़ का पता लगाया जाता है।
हिस्टोलॉजिकल और साइटोलॉजिकल विशेषताओं के एक सेट के अनुसार मध्यम रूप से विभेदित स्क्वैमस सेल कार्सिनोमा, अत्यधिक और खराब विभेदित ट्यूमर के बीच एक मध्यवर्ती स्थिति रखता है।
ट्यूमर स्ट्रोमा में लिम्फोप्लाज्मेसिटिक घुसपैठ का हमेशा पता लगाया जाता है, जो एंटीट्यूमर प्रतिरक्षा प्रतिक्रिया की गंभीरता का प्रकटन है। रोग की प्रारंभिक अवस्था में और अत्यधिक विभेदित स्क्वैमस सेल त्वचा कैंसर में इसकी डिग्री अधिक होती है।
खराब रूप से विभेदित स्क्वैमस सेल कार्सिनोमा केराटिनाइजेशन के लक्षण नहीं दिखाता है और नरम, मांसल, दानेदार संरचनाओं द्वारा दर्शाया जाता है।
बोवेन रोग (सिन.: बोवेनॉइड डिसप्लेसिया, वुल्वर इंट्रापीथेलियल नियोप्लासिया स्टेज III) सीटू में त्वचा का एक इंट्राएपिडर्मल स्क्वैमस सेल कार्सिनोमा है। यह मुख्यतः वृद्ध लोगों (औसत आयु 55 वर्ष) में होता है। पुरुषों और महिलाओं में बोवेन रोग का अनुपात 5:1 है।
इस बीमारी के विकास में भूमिका निभाने के लिए कई एटियोलॉजिकल कारकों का सुझाव दिया गया है, जिनमें आनुवंशिक दोष और डीएनए मरम्मत में दोष शामिल हैं। त्वचा के खुले क्षेत्रों में घावों के स्थानीयकरण में कारकों में से एक के रूप में यूवीआर (पीयूवीए और यूवी-बी सहित) और त्वचा को यांत्रिक क्षति शामिल है।
त्वचा के बंद क्षेत्रों में महिलाओं और पुरुषों में बोवेन रोग के विकास के मामले रासायनिक कार्सिनोजेन से जुड़े हैं - अकार्बनिक आर्सेनिक यौगिकों (दवाओं, औद्योगिक खतरों) के संपर्क के साथ।
बोवेन के कैंसर घावों में, एचपीवी-16 और एचपीवी-18 पाए जाते हैं, जो लगभग हमेशा बोवेनॉइड पैपुलोसिस से जुड़े होते हैं, साथ ही एचपीवी-31, 54, 61, 62, 73। कार्सिनोजेनेसिस के सहकारक इम्यूनोसप्रेशन और धूम्रपान हैं।
नैदानिक तस्वीर स्पष्ट रूप से सीमांकित पपड़ीदार सजीले टुकड़े की विशेषता है - लगातार, बिखरी हुई, आकार में अनियमित। एरिथेमेटस होने के कारण, तराजू या पपड़ी से ढके होने के कारण, वे सोरायसिस से मिलते जुलते हैं।
जैसा कि आप फोटो में देख सकते हैं, बोवेन रोग के साथ ये प्लाक त्वचा के किसी भी हिस्से पर स्थित हो सकते हैं:
मुख्य स्थानीयकरण धड़ (50% मामलों), सिर और गर्दन, ऊपरी छोरों, उंगलियों सहित (पेरीयुंगुअल क्षेत्र, नाखून बिस्तर सहित), पेरिनेम में, श्लेष्म झिल्ली (मौखिक गुहा, एनोजिनिटल क्षेत्र, आंख के कंजंक्टिवा) पर होता है। ).
लिंग पर घावों के स्थानीयकरण की निर्भरता का पता लगाया गया।
फोटो पर ध्यान दें - पुरुषों में, बोवेन रोग के लक्षण अक्सर खोपड़ी और कान से जुड़े होते हैं, महिलाओं में - निचले छोरों और गालों से:
मुख्य नैदानिक संकेत हैं: विविधता (शोष, हाइपरकेराटोसिस, मस्सा वृद्धि के क्षेत्र) और सीमांत क्षेत्र की ऊंचाई के साथ परिधि के साथ घाव की असमान वृद्धि।
कभी-कभी बोवेन की बीमारी को कई लोगों द्वारा दर्शाया जाता है, जिनमें व्यापक, फ़ॉसी शामिल हैं जो बारीकी से स्थित होते हैं और आकार में वृद्धि के साथ एक दूसरे के साथ विलय हो जाते हैं।
बोवेन रोग का रंजित रूप 2% मामलों में होता है। नाखून बिस्तर का बोवेन रोग नाखून प्लेट के चारों ओर छीलने, ओनिकोलिसिस, या नाखून प्लेट की पपड़ी और मलिनकिरण के साथ क्षरण के रूप में प्रकट होता है। त्वचा की परतों में बोवेन रोग की विशेषता तीव्र, अप्रिय गंध या काले धब्बों के साथ एरिथेमा है
बोवेन रोग की आक्रामक स्क्वैमस सेल कार्सिनोमा में प्रगति के साथ-साथ इसकी सीमाओं के भीतर अल्सरेशन के साथ एक ठोस ट्यूमर की उपस्थिति होती है।
हिस्टोलॉजिकल रूप से, बोवेन रोग की विशेषता एपिडर्मल प्रक्रियाओं के बढ़ाव और गाढ़ा होने के साथ एकैन्थोसिस, फोकल पैराकेराटोसिस है। बेसल परत नहीं बदली है.
स्पिनस कोशिकाएं बेतरतीब ढंग से व्यवस्थित होती हैं, उनमें से कई में बड़े हाइपरक्रोमिक नाभिक की स्पष्ट एटिपिया होती है। तीव्रता से दागदार नाभिकों के समूहों वाली बड़ी बहुकेंद्रीय कोशिकाएँ पाई जाती हैं, और माइटोटिक आकृतियाँ पाई जाती हैं।
सजातीय इओसिनोफिलिक साइटोप्लाज्म और एक पाइक्नोटिक न्यूक्लियस के साथ बड़ी गोल कोशिकाओं का डिस्केरटोसिस नोट किया गया है। अपूर्ण केराटिनाइजेशन के फॉसी को केराटिनाइजिंग कोशिकाओं की संकेंद्रित परतों के रूप में पाया जा सकता है, जो "सींग वाले मोती" की याद दिलाते हैं।
कुछ कोशिकाएँ अत्यधिक रिक्तिकायुक्त होती हैं और पगेट कोशिकाओं से मिलती जुलती होती हैं, लेकिन उनमें पुलों का अभाव होता है। एपिडर्मिस और डर्मिस के बीच की सीमा स्पष्ट रहती है, और बेसमेंट झिल्ली बरकरार रहती है।
ऊपरी डर्मिस में आमतौर पर हल्की पुरानी सूजन वाली घुसपैठ होती है, जो अक्सर इन्फंडिबुलम में फैलती है और वसामय ग्रंथि वाहिनी के प्रवेश द्वार की ओर नीचे असामान्य कोशिकाओं के साथ कूपिक उपकला के प्रतिस्थापन का कारण बनती है।
जब बोवेन की बीमारी एक सीमित क्षेत्र में स्क्वैमस सेल कार्सिनोमा में बदल जाती है, तो बेसमेंट झिल्ली के विघटन और इन डोरियों में कोशिकाओं के स्पष्ट बहुरूपता के साथ एसेंथोटिक डोरियाँ त्वचा में गहराई से डूब जाती हैं। ऐसी साइट का पता तैयारी के क्रमिक अनुभागों द्वारा लगाया जाता है।
प्रवाह। इसके निरंतर प्रगतिशील पाठ्यक्रम के बावजूद, बोवेन रोग के अधिकांश मामले जीवन भर यथास्थान कैंसर बने रहते हैं।
आक्रामक स्क्वैमस सेल कार्सिनोमा में संक्रमण 5-11% मामलों में होता है, रोग की शुरुआत के कई वर्षों बाद। डर्मिस पर आक्रमण के दौरान विकसित होने वाले मेटास्टेस (लिम्फोजेनस या हेमटोजेनस) का लगभग 18% में पता लगाया जाता है, और 10% मामलों में मृत्यु होती है।
एचपीवी के कारण होने वाले मस्से मनुष्यों में केराटोसिस का सबसे आम प्रकार हैं। वायरल केराटोज़ अपेक्षाकृत कम ही कैंसर पूर्व होते हैं।
एचपीवी के केवल कुछ ऑन्कोजेनिक प्रकार ही डिसप्लास्टिक और घातक परिवर्तन का कारण बन सकते हैं। सबसे आम एचपीवी-16 और 18 हैं, जिन्हें "उच्च ऑन्कोजेनिक जोखिम" एचपीवी के रूप में वर्गीकृत किया गया है।
एचपीवी के साथ-साथ यूवीआर, पीयूवीए थेरेपी, हर्पस संक्रमण, धूम्रपान, इम्यूनोसप्रेशन (अंग प्रत्यारोपण, एचआईवी संक्रमण से जुड़े) जैसे सह-कारकों के संपर्क में आने पर घातकता का खतरा बढ़ जाता है।
वायरल केराटोज़ के डिसप्लास्टिक वेरिएंट में बोवेनॉइड पैपुलोसिस, लेवांडोव्स्की-लुत्ज़ एपिडर्मिस के वेरुसीफॉर्म एपिडर्मोडिसप्लासिया और विशाल बुशके-लेवेनशेटिन कॉन्डिलोमा शामिल हैं।
निदान के तरीके
सही निदान के बाद ही बेसालियोमा को हटाया जा सकता है। इस प्रयोजन के लिए, स्क्रैपिंग के साइटोलॉजिकल और हिस्टोलॉजिकल विश्लेषण का उपयोग किया जाता है।
ट्यूमर के स्मीयर का उपयोग करके निदान करना भी संभव है। अक्सर, निदान करने के लिए एक संयुक्त विधि का उपयोग किया जाता है - नैदानिक तस्वीरें और परीक्षण परिणाम।

कृपया ध्यान दें! चूंकि विकृति दिखने में अन्य जिल्द की सूजन के समान हो सकती है, इसलिए सटीक निदान करने के लिए समान विकृति को बाहर करना आवश्यक हो सकता है। इसके लिए आमतौर पर रक्त परीक्षण और, दुर्लभ मामलों में, अतिरिक्त स्क्रैपिंग या स्मीयर की आवश्यकता होती है।
नाक के बेसल सेल कार्सिनोमा का निदान करने के लिए, एक व्यापक परीक्षा से गुजरना आवश्यक है:
- किसी विशेषज्ञ द्वारा जांच. डॉक्टर ट्यूमर की दृष्टि से जांच करता है। यदि चेहरे की त्वचा के कैंसर का संदेह है, तो अन्य निदान विधियां बताएं;
- जैव रासायनिक निदान. ट्यूमर मार्कर विशेष रूप से कैंसर का पता लगाने के लिए डिज़ाइन किए गए हैं। लेकिन उनकी वृद्धि हमेशा शरीर में ट्यूमर की उपस्थिति का संकेत नहीं देगी;
- बायोप्सी. स्केलपेल का उपयोग करके, सामग्री का एक छोटा टुकड़ा लिया जाता है और प्रयोगशाला में भेजा जाता है। बायोप्सी के बाद, बायोमटेरियल को कोशिका विज्ञान और ऊतक विज्ञान के लिए भेजा जाता है:
- कोशिका विज्ञान - कोशिकाओं की संरचना, उनके आकार का अध्ययन करता है, नियोप्लाज्म के प्रकार को निर्धारित करता है और इसके लिए धन्यवाद, डॉक्टर पहले सही उपचार शुरू करता है;
- ऊतक विज्ञान - घातक प्रक्रियाओं की पहचान करने और यह निर्धारित करने में मदद करता है कि ट्यूमर कितना आक्रामक है। परिणामी कपड़े को पैराफिन के साथ मिलाया जाता है और बहुत पतला काटा जाता है। विशेष धुंधलापन के बाद, मैं इसे माइक्रोस्कोप के नीचे रखता हूं और इसकी जांच करता हूं;
- रेडियोआइसोटोप निदान. पॉज़िट्रॉन एमिशन टोमोग्राफी (पीईटी) एक नई निदान पद्धति है जो छोटे कैंसर ट्यूमर और दूर के एकल मेटास्टेस की उपस्थिति का पता लगाने की अनुमति देती है।
कोलन कैंसर के निदान में सिग्मायोडोस्कोपी का उपयोग करके इंट्राकैवेटरी परीक्षा शामिल है। चुंबकीय अनुनाद इमेजिंग तकनीकों का उपयोग करके कोलन कैंसर का भी निदान किया जाता है।
निर्धारण कारक ऊतक विज्ञान (सेलुलर संरचना का निर्धारण) के लिए समजात सामग्री (बायोप्सी) का संग्रह है। आगे, आइए देखें कि आप बीमारी को कैसे पहचान सकते हैं।
कोलन कैंसर की रोकथाम के लिए प्रीनोसोलॉजिकल दृष्टिकोण का एक अन्य लाभ खतरनाक और आक्रामक कोलोनोस्कोपी के विपरीत, बचपन में गैर-इनवेसिव क्रोनोएंटरोग्राफी का उपयोग करके ब्रैडएंटरी की कार्यात्मक स्थिति के शीघ्र निदान की संभावना है, जिसे कोलन कैंसर की जांच के लिए अनुशंसित किया जाता है। 45-50 वर्ष की आयु (जब मल में रक्त पहले से ही दिखाई दे रहा हो और आंत में पॉलीप्स हों)।
अग्न्याशय के कैंसर और अंतःस्रावी ट्यूमर के लिए प्रयोगशाला निदान परीक्षण:
अग्न्याशय के ट्यूमर | नैदानिक परीक्षण |
अग्नाशय कैंसर (कार्सिनोमा) | सामान्य रक्त विश्लेषण |
रक्त सीरम में अग्नाशयी एंजाइम गतिविधि का निर्धारण |
|
बिलीरुबिन एकाग्रता का निर्धारण, रक्त सीरम में एएसटी, एएलटी, जीजीटीपी, एएलपी की गतिविधि |
|
रक्त में कार्सिनोएम्ब्रायोनिक एंटीजन, सीए 19-9 एंटीजन का निर्धारण |
|
रक्त में α-भ्रूणप्रोटीन के स्तर का निर्धारण |
|
अग्नाशयी रस का साइटोलॉजिकल परीक्षण |
|
इंसुलिनोमा | रक्त में ग्लूकोज अभिसरण और इंसुलिन के स्तर का निर्धारण |
गैस्ट्रिनोमा | पेट में HC1 स्राव का अध्ययन |
रक्त में गैस्ट्रिन के स्तर का निर्धारण |
|
ग्लूकेनोमा | रक्त में ग्लूकागन के स्तर का निर्धारण |
मूत्र में 5-हाइड्रॉक्सीइंडोलैसिटिक एसिड का निर्धारण |
|
रक्त में वैसोइंटेस्टाइनल पॉलीपेप्टाइड के स्तर का निर्धारण |
|
सोमैटोस्टैटिनोमा | रक्त में सोमैटोस्टैटिन के स्तर का निर्धारण |
ग्रहणी-अग्नाशय क्षेत्र के फोकल संरचनाओं के निदान के लिए प्रयोगशाला मानदंड:
प्रयोगशाला संकेतक | नोसोलॉजिकल फॉर्म |
|||
अग्न्याशय कैंसर | डुओडेनल पैपिला कैंसर | सीपी का हाइपरप्लास्टिक रूप | ||
क्रिएटोरिया | ||||
स्टीटोरिया | ||||
शायद? | शायद टी | प्रचारित नहीं किया गया | ||
शायद टी | शायद टी | प्रचारित नहीं किया गया | ||
बिलीरुबिन | शायद टी | |||
शायद टी | शायद टी | |||
शायद टी | प्रचारित नहीं किया गया | प्रचारित नहीं किया गया |
||
कैंसरकारी भ्रूणीय प्रतिजन | शायद टी | प्रचारित नहीं किया गया | प्रचारित नहीं किया गया |
|
अग्नाशय कैंसर के निदान में जैव रासायनिक परीक्षणों का एक प्रभावी संयोजन:
जैव रासायनिक परीक्षण | परिवर्तन की दिशा |
रक्त में एमाइलेज | गिरावट |
मूत्र में एमाइलेज | गिरावट |
रक्त में लाइपेज | गिरावट |
मूत्र में लाइपेज | गिरावट |
रक्त में ट्रिप्सिन | गिरावट |
मूत्र में ट्रिप्सिन | गिरावट |
रक्त द्राक्ष - शर्करा | |
मूत्र में ग्लूकोज | पदोन्नति |
मल में तटस्थ वसा (ट्राइसाइलग्लिसरॉल्स) | |
रक्त में बिलीरुबिन | पदोन्नति |
रक्त में एंटीथ्रोम्बिन टिटर | पदोन्नति |
डुओडेनल सामग्री: एंजाइम गतिविधि | गिरावट |
ग्रहणी सामग्री: स्राव मात्रा | गिरावट |
सीक्रेटिन परीक्षण: ग्रहणी स्राव की मात्रा | गिरावट |
सीक्रेटिन परीक्षण: ग्रहणी सामग्री में बाइकार्बोनेट की सांद्रता | गिरावट |
सीक्रेटिन परीक्षण: ग्रहणी सामग्री में एमाइलेज़ | गिरावट |
निष्कर्ष में, यह ध्यान दिया जाना चाहिए कि हाल के वर्षों में, अग्न्याशय के रोगों में वास्तविक वृद्धि के साथ-साथ, पुरानी अग्नाशयशोथ के अति निदान की प्रवृत्ति भी देखी गई है।
अक्सर ऐसे मामले होते हैं जब ऊपरी पेट में अस्पष्ट दर्द को पर्याप्त सबूत के बिना गैर-मौजूद अग्नाशयशोथ के लिए जिम्मेदार ठहराया जाता है। अग्न्याशय के रोगों के अल्प निदान के भी अक्सर मामले सामने आते हैं, विशेष रूप से सीपी और अग्न्याशय के कैंसर के हल्के रूपों के।
इसलिए, पुरानी अग्नाशयशोथ का समय पर पता लगाने के लिए, एक व्यापक परीक्षा आवश्यक है, जिसमें प्रयोगशाला के तरीके, अग्न्याशय की कार्यात्मक स्थिति को चिह्नित करते हुए, अंग की रूपात्मक स्थिति का अध्ययन करने वाले तरीकों के साथ-साथ निदान प्रक्रिया में प्रमुख स्थान रखते हैं।
यह लेख 767 बार पढ़ा जा चुका है.
विभिन्न ऊतक परीक्षण विधियों का उपयोग करके स्तन कैंसर के प्रारंभिक निदान की पुष्टि या खंडन किया जाना चाहिए। प्राप्त सामग्री की बायोप्सी और हिस्टोलॉजिकल जांच के बाद ही स्तन कैंसर का विश्वसनीय निर्धारण किया जा सकता है। क्षेत्रीय लिम्फ नोड्स में मेटास्टेस का इसी तरह पता लगाया जाता है।
स्तन कैंसर का निदान एक ऑन्कोलॉजिस्ट द्वारा जांच से शुरू होता है। फिर विशेषज्ञ एक मैमोग्राम शेड्यूल करेगा।
यह ग्रंथि ऊतक की उच्च परिशुद्धता रेडियोग्राफिक जांच की एक विधि है। यदि अतिरिक्त डेटा प्राप्त करना आवश्यक हो, तो स्तन की अल्ट्रासाउंड स्कैनिंग का उपयोग किया जाता है।
यदि नियोप्लाज्म के घातक होने के विशिष्ट लक्षण हैं, तो हिस्टोलॉजिकल परीक्षण के लिए कोशिकाओं को इकट्ठा करने के लिए एक पंचर किया जाता है।
प्रारंभिक चरण में स्तन कैंसर का निदान तथाकथित ट्यूमर मार्करों के परीक्षणों का उपयोग करके किया जा सकता है। वर्तमान में, सबसे अधिक उत्पादक विश्लेषण HER2NEU रिसेप्टर्स के प्रति आक्रामकता की उपस्थिति के लिए है।
यह पैरामीटर स्तन ऊतक में आक्रामक रूप से उत्परिवर्तित जीनोम की उपस्थिति के बारे में जानकारी प्रदान करता है। इस मामले में स्तन कैंसर की संभावना 90 - 95% है।
जीन उत्परिवर्तन और स्तन कैंसर परीक्षण
ब्रिटिश वैज्ञानिकों ने एक मौलिक रूप से नया उपकरण बनाया है जो 8 सेकंड के भीतर स्तन कैंसर का पता लगा सकता है और माइन डिटेक्टर के रूप में कार्य करता है। डिवाइस का संचालन सिद्धांत, मैमोग्राफ के विपरीत, एक्स-रे विकिरण पर नहीं, बल्कि रेडियो तरंग विकिरण पर आधारित है।
वैज्ञानिकों ने जमीन में गैर-धातु विस्फोटक उपकरणों का पता लगाने के लिए डिज़ाइन किए गए माइन डिटेक्टर के समान तकनीक का उपयोग किया।

और भी रोचक जानकारी. रक्त परीक्षण का उपयोग करके, वैज्ञानिक अब एक विशिष्ट स्तन कैंसर जीन की उपस्थिति का पता लगा सकते हैं, जिससे बीमारी विकसित होने से कई साल पहले महिलाओं में स्तन कैंसर के विकास की भविष्यवाणी करना संभव हो जाता है।
जांच किए गए लगभग 90% रोगियों में जीन उत्परिवर्तन स्तन कैंसर का कारण बनता है।
स्तन कैंसर से पीड़ित 640 महिलाओं और बिना बीमारी वाली 741 महिलाओं से रक्त परीक्षण एकत्र किए गए। महिलाओं के पहले समूह ने कैंसर का निदान होने से लगभग 3 साल पहले अपने परीक्षण एकत्र किए थे।
शोधकर्ताओं ने पाया है कि जिन महिलाओं के रक्त में एटीएम नामक एक विशेष जीन का स्तर उच्चतम होता है, उनमें इस जीन के निम्न स्तर वाले रोगियों की तुलना में कैंसर विकसित होने की संभावना 2 गुना अधिक होती है।
इलाज
थेरेपी न केवल रोग की अवस्था पर निर्भर करती है, बल्कि रोगी की स्वास्थ्य स्थिति और घाव के स्थान पर भी निर्भर करती है। नाक का बेसालिओमा काफी सामान्य, लेकिन साथ ही बहुत ध्यान देने योग्य ट्यूमर में से एक है।
इसके उपचार के लिए सौम्य तरीकों के उपयोग की आवश्यकता होती है जो न्यूनतम निशान ऊतक के गठन की गारंटी देते हैं।
इस विकृति के इलाज के लिए नई तकनीकों पर चिकित्सा मंचों पर लगातार चर्चा और प्रस्ताव रखा जाता है। पलक के बसालिओमा, नाक की त्वचा के बसालिओमा की तरह, बहुत सावधानीपूर्वक हस्तक्षेप की आवश्यकता होती है, क्योंकि इन क्षेत्रों में त्वचा बहुत पतली और संवेदनशील होती है।
क्रायोडेस्ट्रक्शन
बेसल सेल कार्सिनोमा का क्रायोडेस्ट्रक्शन चिकित्सा के सबसे लोकप्रिय तरीकों में से एक है। प्रक्रिया को अंजाम देने के लिए तरल नाइट्रोजन का उपयोग किया जाता है, जिससे पुनरावृत्ति की संभावना समाप्त हो जाती है।
यह उपाय सतही क्षति की उपस्थिति में प्रभावी है जो त्वचा की गहरी परतों को प्रभावित नहीं करता है। जटिल मामलों में, बेसल सेल कार्सिनोमा के विकिरण को सर्जिकल हस्तक्षेप के साथ जोड़ा जा सकता है।
शल्य चिकित्सा संबंधी व्यवधान
बेसल सेल कार्सिनोमा का लेजर निष्कासन उन मामलों में किया जाता है जहां पारंपरिक सर्जरी जटिलताएं पैदा कर सकती है। यह प्रक्रिया मुख्य रूप से वृद्ध लोगों के लिए निर्धारित है। यह कुछ निशान छोड़ता है, और इसलिए इसका उपयोग चेहरे पर ट्यूमर को हटाने के लिए भी किया जा सकता है।
सीधे सर्जिकल निष्कासन उन क्षेत्रों में किया जाता है जो अपेक्षाकृत सुरक्षित स्थानों पर स्थित हैं। यदि विकिरण चिकित्सा प्रभावशीलता नहीं दिखाती है, तो शल्य चिकित्सा हटाने का उपयोग किया जाता है। इस प्रकार के उपचार को सबसे प्रभावी उपचार विधियों में से एक माना जाता है।

वैकल्पिक चिकित्सा
लोक उपचार के साथ उपचार में ऐसे एजेंटों का उपयोग शामिल है जिनमें शक्तिशाली एंटीसेप्टिक और सुखाने वाला प्रभाव होता है। किसी भी मामले में, बेसल सेल कार्सिनोमा एक घातक ट्यूमर है, और इसलिए इसका इलाज चिकित्सकीय देखरेख में किया जाना चाहिए।
मुख्य उपचार के अतिरिक्त लोक उपचार का उपयोग उचित है।
- कलैंडिन रस. अपने शुद्ध रूप में इसे ट्यूमर पर दिन में दो बार लगाया जाता है। दसवें दिन ट्यूमर सूख जाना चाहिए।
- सुनहरी मूंछों का रस. ताजी पत्तियों के सेक के रूप में उपयोग किया जाता है। सेक को एक नम झाड़ू या कपड़े से तय किया जाता है।
- बरडॉक जड़। 100 ग्राम सूखी जड़ को 100 ग्राम तेल के साथ मिलाया जाता है। रचना को 1.5 घंटे तक उबालना चाहिए। मरहम उन क्षेत्रों में उपयोग के लिए बहुत सुविधाजनक है जहां कंप्रेस का उपयोग करना मुश्किल है।
बेसालिओमा उन प्रकार के ट्यूमर में से एक है जिसका पूर्वानुमान आम तौर पर अनुकूल होता है। लेकिन समय पर हस्तक्षेप के अभाव में, यह बड़े पैमाने पर त्वचा को नुकसान पहुंचा सकता है।
बेसल सेल कार्सिनोमा के उपचार में महत्वपूर्ण प्रगति के बावजूद, ट्यूमर दोबारा होना काफी आम है। विभिन्न लेखकों के अनुसार, उपचार के बाद बेसल सेल कार्सिनोमा की पुनरावृत्ति की आवृत्ति 1 से 39% तक भिन्न होती है। पुनरावृत्ति के लिए उच्च जोखिम वाले कारकों को नाक और कान में ट्यूमर का स्थानीयकरण, ट्यूमर का बड़ा व्यास (2 सेमी से अधिक), आक्रामक हिस्टोलॉजिकल प्रकार (मॉर्फिया-जैसा, घुसपैठ, मेटाटाइपिकल) माना जाता है।
इस प्रकार, स्केलेरोसिस और घुसपैठ की वृद्धि की प्रवृत्ति की उपस्थिति में, बेसल सेल कार्सिनोमा 12-30% मामलों में विकिरण या अन्य चिकित्सा के बाद दोबारा हो जाता है, जबकि ठोस प्रकार की संरचना के साथ, पुनरावृत्ति केवल 1-6% मामलों में देखी जाती है। .
पुनरावृत्ति के अतिरिक्त जोखिम कारकों में धूप से बचाव का अनुपालन न करना, प्रतिरक्षा संबंधी विकार और गैर-कट्टरपंथी उपचार शामिल हैं।
क्रायोडेस्ट्रक्शन द्वारा बेसल सेल कार्सिनोमा का उपचार बाह्य रोगी अभ्यास में उपयोग किए जाने वाले तरल नाइट्रोजन के साथ ट्यूमर को फ्रीज करने की एक विधि है। सबसे आम अनुप्रयोग विधि कॉपर डिस्क का उपयोग करना है।
इस मामले में, ठंड और पिघलना के कम से कम दो चक्रों को बारी-बारी से ट्यूमर का विनाश प्राप्त किया जाता है।
क्रायोडेस्ट्रक्शन के साथ बेसालियोमा का उपचार एक "अंधा" विधि है, जो दृश्यमान स्वस्थ त्वचा के 1-1.5 सेमी के कब्जे के साथ किया जाता है, लेकिन ट्यूमर सेल फैलाव की संभावित सीमाओं को निर्धारित किए बिना।
ट्यूमर के आक्रमण के नैदानिक रूप, आकार और गहराई के आधार पर एक्सपोज़र का समय 30 से 180 सेकेंड तक है। क्रायोडेस्ट्रक्शन के साथ बेसालियोमा का उपचार सतही (3 सेमी 2 तक का क्षेत्र) और ट्यूमर के माइक्रोनोड्यूलर रूपों के लिए किया जाता है।
नाइट्रोजन के साथ बेसल सेल कार्सिनोमा का इलाज करने के बाद पुनरावृत्ति दर प्राथमिक ट्यूमर के लिए 4-7.5% है, और आवर्ती ट्यूमर के लिए 13-22% है। नाइट्रोजन के साथ क्रायोडेस्ट्रक्शन के लिए अंतर्विरोध (पुनरावृत्ति की उच्च आवृत्ति के कारण) हैं: गांठदार, अल्सरेटिव और स्क्लेरोडर्मा जैसे रूप, ट्यूमर का व्यास 3 सेमी से अधिक, चेहरे के मध्य भाग में स्थानीयकरण (आंख के कोने पर, में) नासोलैबियल फोल्ड, नाक पर), क्रायोग्लोबुलिनमिया।
इन तस्वीरों में देखें कि नाइट्रोजन के साथ बेसल सेल कार्सिनोमा का इलाज कैसे किया जाता है:
इस ट्यूमर के इलाज के अन्य तरीकों की तुलना में बेसल सेल कार्सिनोमा के लिए फोटोडायनामिक थेरेपी (पीडीटी) के फायदे हैं: ट्यूमर ऊतक पर चयनात्मक प्रभाव; जटिलताओं के जोखिम के बिना बड़े ट्यूमर व्यास और कई ट्यूमर प्रक्रियाओं के मामले में प्रक्रिया को कई बार दोहराने की संभावना; दुर्गम स्थानों में ट्यूमर के स्थानीयकरण का उपचार; अच्छा कॉस्मेटिक प्रभाव.
बेसल सेल कार्सिनोमा के लिए बाहरी साइटोस्टैटिक थेरेपी में 2-4 सप्ताह तक उपयोग शामिल है। 5-फ्लूरोरासिल, 5-10% फ्लोरोफुर, 30-50% प्रोस्पिडिन के साथ मलहम।
सतही ट्यूमर और बुजुर्ग मरीजों के इलाज के लिए साइटोस्टैटिक्स का स्थानीय उपयोग संभव है। इसके अलावा, क्लोज-फोकस रेडियोथेरेपी के बाद दोबारा बीमारी होने की स्थिति में बेसल सेल कार्सिनोमा का मरहम से उपचार संभव है।
विदेशों में, 5% इमीकिमॉड क्रीम के साथ बेसल सेल कार्सिनोमा के सतही रूप का इलाज करने पर उत्साहजनक परिणाम (79-82% मामलों में रिकवरी के साथ) प्राप्त हुए।
वर्तमान में, आधिकारिक चिकित्सा में कैंसर के उपचार की निम्नलिखित मुख्य विधियों का उपयोग किया जाता है, जो हैं:
कैंसर का सर्जिकल उपचार पहले स्थान पर बना हुआ है, क्योंकि यह न केवल एक चिकित्सीय पद्धति है, बल्कि एक निदान पद्धति भी है। घातक ट्यूमर के विकास के प्रारंभिक चरण में, यह इलाज का एक निश्चित मौका प्रदान करता है।
साइटोस्टैटिक्स के साथ उपचार का उपयोग हर जगह किया जाता है, क्योंकि यह कम समय में दृश्यमान परिणाम देता है। घातक ट्यूमर के इलाज के आधुनिक तरीकों में तथाकथित साइटोस्टैटिक थेरेपी शामिल है, जिसमें कीमोथेरेपी और एंटीट्यूमर एंटीबायोटिक दवाओं के साथ-साथ विकिरण थेरेपी का उपयोग भी शामिल है।
तरीकों में सभी अंतरों के बावजूद, दोनों ही मामलों में, ट्यूमर के ऊतकों के साथ-साथ सामान्य ऊतक भी किसी न किसी हद तक प्रभावित होते हैं, जो पूर्ण इलाज में मुख्य बाधा है।
इसलिए, साइटोस्टैटिक्स से कैंसर का इलाज करना शरीर के लिए एक जटिल और खतरनाक प्रक्रिया है।
कनाडाई वैज्ञानिकों ने साबित कर दिया है कि ऑन्कोलॉजी के लिए विकिरण कीमोथेरेपी मस्तिष्क में अपरिवर्तनीय परिवर्तन का कारण बनती है। हालाँकि, कैंसर के लिए विकिरण उपचार सबसे प्रभावी है और अधिकांश रोगियों में इसका उपयोग किया जाता है।
कीमोथेरेपी को कैंसर के इलाज के सबसे प्रभावी तरीकों में से एक माना जाता है, हालांकि इसके उपयोग के दुष्प्रभाव लंबे समय से ज्ञात हैं। हालाँकि, कनाडाई वैज्ञानिकों ने सोचने लायक एक और कारक खोजा है।
ये नए कैंसर उपचार हैं, पूरी तरह से परीक्षण नहीं किए गए उपचार हैं जो वैज्ञानिक, नैदानिक अनुसंधान और प्रयोग के चरण में हैं जिन्हें डब्ल्यूएचओ ऑन्कोलॉजी में अपनाए गए चिकित्सीय मानकों में शामिल नहीं किया गया है।
किसी भी प्रायोगिक तकनीक की प्रभावशीलता और सुरक्षा के लिए आगे के अध्ययन की आवश्यकता है, क्योंकि कैंसर कोशिकाओं और शरीर पर नई कैंसर उपचार विधियों के प्रभाव के बारे में पूरी जानकारी नहीं है।
हालाँकि, यह माना जाता है कि एक वैज्ञानिक परिकल्पना है जो बताती है कि क्या प्रभाव अपेक्षित हैं और क्यों। प्रायोगिक उपचारों के लिए पर्याप्त वैज्ञानिक प्रमाण और नैदानिक परीक्षणों की आवश्यकता होती है।
रोगियों पर वैकल्पिक कैंसर उपचार का उपयोग करना जटिल है और मानक चिकित्सा के उपयोग की तुलना में विशेष वैधीकरण की आवश्यकता होती है।
नवोन्मेषी कैंसर उपचार प्रभावी हो सकते हैं, लेकिन स्वास्थ्य देखभाल में उनका कार्यान्वयन जटिल प्रशासनिक प्रक्रियाओं पर निर्भर करता है जो अब सभी देशों में मानकीकृत हैं।
कैंसर के विरुद्ध डेंड्राइटिक कोशिकाएं शरीर के भीतर प्रतिरक्षा का एक प्रकार का "कमांड रूम" हैं। डेंड्राइटिक सेल टीकाकरण एक कैंसर उपचार है जो एंटीजन (कैंसर की पहचान) को लेबल करने के लिए डेंड्राइटिक कोशिकाओं की उल्लेखनीय क्षमता का उपयोग करता है।
डेंड्राइटिक कोशिकाएं टी कोशिकाओं नामक प्रतिरक्षा कोशिकाओं को एंटीजन के बारे में जानकारी देती हैं, जो दिए गए पहचान चिह्नों (सीटीएल: साइटोटॉक्सिक टी लिम्फोसाइट्स) के साथ, उन कैंसर कोशिकाओं को पहचानती हैं और विशेष रूप से उन पर हमला करती हैं जिनमें वह एंटीजन होता है।
यह एक ऐसा उपचार है जो डेंड्राइटिक कोशिकाओं तक कैंसर के बारे में जानकारी पहुंचाकर विशेष रूप से कैंसर कोशिकाओं को लक्षित करता है।
स्वस्थ कोशिकाओं पर हमला नहीं किया जाता है, इसलिए वस्तुतः कोई दुष्प्रभाव नहीं होता है। चूंकि शरीर पर कोई भारी बोझ नहीं पड़ता है, इसलिए इस प्रकार का उपचार उन्नत चरण के कैंसर वाले रोगियों के लिए उपयुक्त है।
कैंसर कोशिकाओं को आणविक स्तर पर पहचाना और हमला किया जाता है, जिसके परिणामस्वरूप छोटे, अपरिचित घावों के उपचार में प्रभाव की उम्मीद की जा सकती है, साथ ही घुसपैठ प्रकार की डेंड्राइटिक कोशिकाओं के साथ कैंसर के उपचार में भी, जो मुश्किल है शल्य चिकित्सा द्वारा हटा दें.
बाह्य रोगी उपचार संभव है. हर 2 सप्ताह में एक बार नस से थोड़ी मात्रा में रक्त (25 मिली) लिया जाता है।
कोशिका विभाजन के बाद मोनोसाइट्स को अलग कर दिया जाता है और बड़ी संख्या में डेंड्राइटिक कोशिकाओं का संवर्धन किया जाता है। रोगी के ट्यूमर सेल सामग्री या कृत्रिम एंटीजन (लंबी श्रृंखला पेप्टाइड्स) से प्राप्त कैंसर एंटीजन के साथ कोशिकाओं को संवर्धित करके, एक डेंड्राइटिक सेल वैक्सीन प्राप्त किया जाता है।
कैंसर का टीका रोग के स्थल से जुड़े नजदीकी लिम्फ नोड के क्षेत्र में चमड़े के नीचे इंजेक्शन द्वारा दिया जाता है। किलर टी लिम्फोसाइट्स, टी हेल्पर कोशिकाओं द्वारा समर्थित, जो लक्ष्य कोशिकाओं के बारे में जानकारी संचारित करते हैं, कैंसर कोशिकाओं पर हमला करते हैं।
डेंड्राइटिक कोशिकाओं के साथ उपचार के दौरान लगभग 3 महीने लगते हैं, जिसके दौरान रोगी हर 2 सप्ताह में रक्त दान करता है और तैयार टीके का एक इंजेक्शन प्राप्त करता है।
नस से रक्त लेने में (प्रत्येक बार) लगभग 5 मिनट लगते हैं। हर 2 सप्ताह में एक नया टीका तैयार किया जाता है; इसमें प्रशीतन की कोई आवश्यकता नहीं होती है, जिससे हर बार एक नया टीका लगाया जा सकता है।
जापानी इस क्षेत्र में विशेष रूप से सफल हैं। बता दें कि कैंसर कोशिकाओं में कई तरह के एंटीजन (पहचान चिह्न) होते हैं।
हालाँकि, कभी-कभी कैंसर कोशिकाएं प्रतिरक्षा प्रणाली की निगरानी से बचने के लिए इन पहचान चिह्नों को छिपा देती हैं। तदनुसार, किसी टीके में कैंसर कोशिकाओं (पेप्टाइड्स) को इंगित करने वाली जितनी अधिक जानकारी होगी, कैंसर कोशिकाओं की पहचान करने की संभावना उतनी ही अधिक होगी और, जैसा कि नैदानिक अध्ययनों से पता चलता है, टीका उतना ही अधिक प्रभावी होगा।
कई जापानी चिकित्सा केंद्रों को लंबी श्रृंखला वाले पेप्टाइड्स WT1, NY-ESO-1 और अन्य के साथ अत्यधिक प्रभावी डेंड्राइटिक सेल टीके तैयार करने में सफलता मिली है।
मेमोरी टी कोशिकाओं के कार्य के कारण, टीके का चिकित्सीय प्रभाव लंबे समय तक रहता है, इसलिए यह उपचार आईआरसीसी प्रणाली (प्रतिरक्षा प्रतिक्रिया संबंधी मानदंड) के अनुसार उपचार की प्रभावशीलता का आकलन करने के मानदंडों को पूरा करता है।
कोशिका विभाजन एक अत्यधिक बाँझ संस्कृति केंद्र में किया जाता है, जो बाहरी दुनिया के संपर्क से पूरी तरह से अलग होता है। टीकों के उत्पादन में प्रयोगशाला उपकरणों की बाँझपन का स्तर तथाकथित स्वच्छ कमरे - फार्मास्युटिकल उद्योग में उपयोग किए जाने वाले बाँझ कमरे - को टक्कर दे सकता है।
रोगी के लिए महत्वपूर्ण प्रतिरक्षा कोशिकाओं को संक्रमित करने से बैक्टीरिया और वायरस को रोकने के लिए त्रुटिहीन नियंत्रण किया जाता है। मानव कारक को रोकने के लिए एक प्रणाली विकसित की गई है: कोशिका संवर्धन की पूरी प्रक्रिया कंप्यूटर सिस्टम के नियंत्रण में की जाती है।
इस लेख को 8,073 बार पढ़ा गया है.
फिर ट्यूमर और उसकी सभी अभिव्यक्तियों के कारण प्रतिरोधी पीलिया का इलाज कैसे करें? कहने वाली पहली बात: आधुनिक चिकित्सा की सभी सफलताओं के बावजूद, अभी भी ऐसी कोई दवा नहीं है जो बिलीरुबिन को बेअसर कर सके।
वर्तमान में, दवाओं के साथ इसी तरह के प्रयोगों की एक पूरी श्रृंखला चल रही है, लेकिन व्यावहारिक चिकित्सा में उनका परिचय, उनकी कार्रवाई की विविधता के कारण, हमारे जीवनकाल में भी नहीं हो सकता है।
डॉक्टरों ने पीलिया को रोकने के लिए बहुत प्रयास किए, और यह सही भी है। लेकिन यकृत कैंसर के लिए, यह दृष्टिकोण बिल्कुल उपयुक्त नहीं है - कैंसरग्रस्त ट्यूमर के विकास को नियंत्रित करना, इसे एक दिशा या किसी अन्य दिशा में निर्देशित करना असंभव है।
इसलिए, ऑन्कोलॉजी में प्रतिरोधी पीलिया का इलाज करने के लिए, तथाकथित उपशामक ऑपरेशन किए जाते हैं, जिसका उद्देश्य बीमारी (यकृत कैंसर) का इलाज करना नहीं है, बल्कि विभिन्न जटिलताओं से राहत देना है - इस मामले में हम पीलिया के बारे में बात कर रहे हैं।
लिवर कैंसर निश्चित रूप से एक बहुत गंभीर बीमारी है, लेकिन यह किसी भी तरह से मौत की सजा नहीं है। रोग के सफल उपचार की कुंजी इसका शीघ्र पता लगाना है।
रोग के रूप और उसकी अवस्था के आधार पर लीवर कैंसर का इलाज कैसे करें? सबसे अधिक इस्तेमाल किए जाने वाले उपचार सर्जरी, विकिरण और कीमोथेरेपी हैं।
नई उपचार विधियों को विकसित करने के लिए वर्तमान में कई अध्ययन चल रहे हैं:
- लेजर थेरेपी (लेजर का उपयोग करके छोटे माध्यमिक ट्यूमर को अलग करना)।
- एथिल अल्कोहल के इंजेक्शन का उपयोग करके ट्यूमर का विनाश।
- क्रायोथेरेपी कृत्रिम ठंड (तरल नाइट्रोजन या आर्गन द्वारा निर्मित) के साथ उपचार है: कम तापमान का उपयोग करके रोग संबंधी ऊतकों का विनाश।
- नैनोटेक्नोलॉजी का उपयोग करके बनाई गई दवाओं का उपयोग: वे पदार्थों - "कैंसर कोशिका हत्यारों" को सीधे ट्यूमर स्थल पर पहुंचाना संभव बनाते हैं।
यह लेख 4,905 बार पढ़ा गया है.
यहां आप सीखेंगे कि सभी चरणों में स्वरयंत्र कैंसर का इलाज कैसे करें। विशेष रूप से सर्जिकल उपचार का संकेत केवल वोकल फोल्ड क्षति के पहले चरण के लिए किया जाता है। अन्य मामलों में, स्वरयंत्र कैंसर के लिए विकिरण चिकित्सा या संयोजन उपचार निर्धारित किया जाता है।
ट्यूमर कितना फैल गया है, इसके आधार पर, स्वरयंत्र को या तो पूरी तरह से हटा दिया जाता है (लैरिंजेक्टॉमी), या विभिन्न प्रकार के आंशिक उच्छेदन किए जाते हैं (स्वरयंत्र के सुप्राग्लॉटिक भाग को हटाना, एक स्वर गुना, इसके पूर्वकाल या अग्रपार्श्व भागों को हटाना)।
इस मामले में, प्राकृतिक श्वास तुरंत बहाल हो जाती है। इस प्रकार के ऑपरेशन का संकेत मुख्य रूप से स्वरयंत्र के मध्य भाग का कैंसर है।
लेरिंजियल कैंसर के इलाज के लिए वर्तमान में लेजर का भी सफलतापूर्वक उपयोग किया जा रहा है।
जब ग्रीवा लिम्फ नोड्स में मेटास्टेस होते हैं, तो एक क्रेल-प्रकार के ऑपरेशन का संकेत दिया जाता है, जिसमें ग्रीवा ऊतक, आंतरिक गले की नस और सभी गहरे ग्रीवा लिम्फ नोड्स को एक समूह में हटा दिया जाता है, जिसमें अक्सर स्टर्नोक्लेडोमैस्टॉइड मांसपेशी शामिल होती है। ऑपरेशन के बाद रेडिएशन दिया जाता है.
विकिरण चिकित्सा और सर्जरी दोनों को एंटीबायोटिक दवाओं के नुस्खे के साथ जोड़ा जाना चाहिए, जो संक्रमण के विकास को रोकेगा, मुख्य रूप से विकिरण पेरीकॉन्ड्राइटिस, साथ ही विटामिन थेरेपी।
अब, मुख्य प्रकार के उपचार के साथ या रोग के चौथे चरण में, कीमोथेरेपी (मेथोट्रेक्सेट, साइक्लोफॉस्फेमाइड, थियोफॉस्फेमाइड, आदि) की जाती है।
यदि बीमारी दोबारा होती है, तो लेरिन्जेक्टॉमी और उसके बाद कीमोथेरेपी का संकेत दिया जाता है। इस मामले में विकिरण चिकित्सा वर्जित है, क्योंकि यह ट्यूमर के चारों ओर प्रतिरक्षा सेलुलर प्रतिक्रिया को रोकती है और तेजी से फैलने के साथ एनाप्लासिया या सार्कोमेटस परिवर्तन का कारण बन सकती है।
त्वचा बेसल सेल कार्सिनोमा की रोकथाम
घातक त्वचा ट्यूमर के विकास के जोखिम को कम करने के लिए, आपको सरल नियमों का पालन करना चाहिए:
- सीधी धूप के संपर्क में आने से बचने की कोशिश करें और धूपघड़ी में जाने से बचें;
- यदि त्वचा लगातार शुष्क है तो पौष्टिक क्रीम का उपयोग करें;
- शरीर पर मौजूदा निशानों पर चोट लगने से रोकें;
- लंबे समय तक ठीक न होने वाले अल्सर और फिस्टुला को यथाशीघ्र ठीक करने का प्रयास करें;
- अपना आहार बदलें, इसे विटामिन से भरपूर फलों और सब्जियों से समृद्ध करें;
- जलवायु बदलें या कार्यस्थल बदलें (हानिकारक कारकों के संपर्क को खत्म करने के लिए);
याद करना। इस तथ्य के बावजूद कि बेसल सेल कार्सिनोमा अन्य कैंसर जितना खतरनाक नहीं है, इसकी घटना को नजरअंदाज नहीं किया जाना चाहिए।
यह एक घातक विकृति है जो उपास्थि और हड्डी सहित ऊतकों को नष्ट कर देती है। इसलिए, जब आप इसके पहले लक्षणों का पता लगाते हैं, तो आपको जल्द से जल्द उचित उपचार शुरू करने के लिए तुरंत त्वचा विशेषज्ञ-ऑन्कोलॉजिस्ट से संपर्क करना चाहिए।
प्राथमिक रोकथाम में जोखिम समूहों में बेसल सेल कार्सिनोमा का सक्रिय पता लगाना शामिल है, जिसमें सूर्यातप को सीमित करने और फोटोप्रोटेक्टर्स के उपयोग के साथ-साथ प्रीकैंसरस डर्माटोज़ के अनिवार्य उपचार की सिफारिशें शामिल हैं।
माध्यमिक रोकथाम के उपाय प्राथमिक ट्यूमर के कट्टरपंथी उपचार, एकाधिक और आवर्ती बेसल सेल कार्सिनोमा की पुनरावृत्ति की रोकथाम तक सीमित हैं। इस उद्देश्य के लिए, प्रतिरक्षा सुधार तकनीकों का भी उपयोग किया जा सकता है: सुगंधित रेटिनोइड नियोटिगाज़ोन 10 मिलीग्राम / दिन का सप्ताह में 2 बार मौखिक प्रशासन।
3 महीने का कोर्स. बेसल सेल कार्सिनोमा को हटाने के बाद बाहरी रेटिनोइड्स (0.25-0.5%) का उपयोग भी पुनरावृत्ति की आवृत्ति को कम करने में मदद करता है।
सॉलिड बेसल सेल कार्सिनोमा वाले रोगियों के उपचार के बाद, पहले वर्ष के दौरान त्रैमासिक परीक्षाओं के साथ आजीवन नैदानिक अवलोकन से गुजरने की सलाह दी जाती है, और फिर वर्ष में एक बार।
प्राथमिक मल्टीपल बेसल सेल कार्सिनोमा के लिए, पहले 5 वर्षों के दौरान त्रैमासिक परीक्षाओं के साथ आजीवन अनुवर्ती कार्रवाई की सिफारिश की जाती है, और फिर वर्ष में दो बार, न केवल डर्मेटो-ओकोलॉजिकल परीक्षा के साथ, बल्कि सहवर्ती ऑन्कोलॉजिकल की उच्च आवृत्ति के कारण सामान्य ऑन्कोलॉजिकल परीक्षा के साथ भी। विकृति विज्ञान।
यह लेख 291 बार पढ़ा गया है.
महिलाओं में स्तन कैंसर की रोकथाम में कुछ मामलों में नियमित स्व-परीक्षण और आपातकालीन चिकित्सा देखभाल शामिल है।
मैमोलॉजिस्ट के पास तत्काल जाने का कारण गांठों और गांठों का दिखना, स्तन के आकार में बदलाव, त्वचा का लाल होना, सूजन के कारण स्तन ग्रंथियों में से एक का बढ़ना, निपल का पीछे हटना, भूरा या खूनी निर्वहन है। .
प्रत्येक व्यक्ति के लिए उपयुक्त सबसे प्रभावी और सरल कैंसर रोकथाम क्या है? बेशक, अपने खान-पान को सामान्य बनाकर कैंसर से बचाव करें। कैंसर की रोकथाम के लिए निम्नलिखित उत्पाद हैं जो शरीर में कैंसर प्रक्रियाओं को महत्वपूर्ण रूप से रोकते हैं।
अपने आहार को सामान्य करने के अलावा आप कैंसर से बचाव के लिए क्या कर सकते हैं? धूम्रपान ना करें। 30% ट्यूमर का कारण धूम्रपान है।
कार्यस्थल पर कैंसर से बचाव: कार्यस्थल पर सुरक्षात्मक कपड़े पहनें। 4% ट्यूमर का कारण औद्योगिक हानिकारक पदार्थ होते हैं।
चिंता मत करो। 16% ट्यूमर तनाव और नकारात्मक भावनाओं का परिणाम होते हैं। जो लोग अवसादग्रस्त हैं और जिनके पास मानसिक समर्थन नहीं है, उनमें प्रतिरक्षा प्रणाली को बहुत ख़तरा होता है।
कैंसर की रोकथाम के उपाय सलाह देते हैं: शराब का सेवन कम से कम रखें। 3% ट्यूमर का कारण शराब का सेवन है।
त्वचा कैंसर की सबसे अच्छी रोकथाम: सुबह 11 बजे के बाद धूप सेंकें नहीं, 3% ट्यूमर लंबे समय तक सूरज के संपर्क में रहने का परिणाम होते हैं।
हार्मोनल दवाओं का प्रयोग केवल तभी करें जब अत्यंत आवश्यक हो। 1% ट्यूमर का कारण दर्दनिवारक दवाएँ और चिकित्सीय प्रक्रियाएँ हैं।
टालना:
बेशक, आप सभी इस कथन से अच्छी तरह परिचित हैं कि किसी भी बीमारी का इलाज करने की तुलना में उसे रोकना आसान है। और इसलिए, किसी भी आधुनिक व्यक्ति को सबसे पहले अच्छी तरह से पता होना चाहिए कि किन उत्पादों का सेवन कोलोरेक्टल कैंसर के विकास की एक प्रकार की रोकथाम है।
कैंसर के साथ जीवन कैसे लम्बा करें: कैंसर रोगियों के लिए उचित पोषण
ऑन्कोलॉजी के दौरान उचित पोषण शीघ्र स्वस्थ होने के लिए महत्वपूर्ण बिंदुओं में से एक है। भोजन अलग-अलग करने पर अड़े रहें। स्मोक्ड, तला हुआ, वसायुक्त, नमकीन, अत्यधिक पिसा हुआ आटा उत्पाद (सफेद ब्रेड और इसी तरह), कन्फेक्शनरी, चीनी, मजबूत कॉफी, चाय, तंबाकू को भोजन से हटा दें।
दुबला मांस (उबला हुआ, दम किया हुआ), लार्ड, अपरिष्कृत वनस्पति तेल, मक्खन, अनाज, मलाई रहित दूध, किण्वित दूध उत्पाद, दही वाला दूध, कौमिस, छाछ, मटसोनी, घर का बना पनीर, अंडे की जर्दी, सोया उत्पाद खाएं।
पानी के साथ दलिया, दलिया और एक प्रकार का अनाज सर्वोत्तम हैं। प्याज का प्रयोग किसी भी रूप में करें, लहसुन के बारे में न भूलें।
ऑन्कोलॉजी के रोगियों के आहार में जितना संभव हो उतना पादप भोजन शामिल होना चाहिए - फाइबर, विटामिन, मैक्रो- और माइक्रोलेमेंट्स, जो अंकुरित अनाज, अनाज, सलाद, हरी सब्जियां, खट्टे फल, खुबानी, किसी भी प्राकृतिक रस, विशेष रूप से चुकंदर में पाए जाते हैं। गाजर, सेब, खीरा, खट्टे फल या इनका संयोजन।
यदि खट्टे फल नहीं हैं, तो आप क्रैनबेरी या 1 बड़ा चम्मच का उपयोग कर सकते हैं। भोजन से पहले एक गिलास पानी में एक चम्मच सेब का सिरका मिलाएं।
आयोडीन की कमी पर ध्यान दें, जिससे शरीर में ऑक्सीजन की कमी हो जाती है, जिससे अत्यधिक किण्वन और हाइपोक्सिया होता है, जो कैंसर कोशिकाओं को पसंद है (तथाकथित अवायवीय स्थिति)।
एक विशेष रूप से सही आहार एक निवारक उपाय के रूप में अच्छा है, क्योंकि शरीर में प्रवेश करने वाले कार्बनिक एसिड, विटामिन और माइक्रोलेमेंट्स की अधिकता के कारण, शरीर की एसिड-बेस प्रतिक्रिया क्षारीय पक्ष में स्थानांतरित हो जाती है, जो रोगियों के लिए हानिकारक और अनुकूल है स्वस्थ कोशिकाओं के लिए पर्यावरण.
पोस्ट दृश्य: 1,148
त्वचा कैंसर के चरण को निर्धारित करने के लिए 2 वर्गीकरण विकल्प हैं (स्क्वैमस सेल या बेसल सेल, मेलेनोमा को छोड़कर)। एक, अधिकांश ऑन्कोलॉजिस्ट द्वारा व्यापक रूप से उपयोग किया जाता है। दूसरा ऑन्कोडर्मेटोलॉजी विशेषज्ञों के लिए है। उनके बीच ज्यादा अंतर नहीं हैं. एक और दूसरी प्रणाली द्वारा स्थापित चरण अक्सर मेल खाते हैं।
त्वचा कैंसर के चरण तीन संकेतों के आधार पर निर्धारित किए जाते हैं। इस उद्देश्य के लिए, टीएनएम प्रणाली बनाई गई थी, जहां टी विशेषता ट्यूमर को ही संदर्भित करती है, एन विशेषता क्षेत्रीय लिम्फ नोड्स को संदर्भित करती है, और एम मेटास्टेस को एन्क्रिप्ट करता है। टीएनएम प्रणाली में संकेतकों को जानकर, आप तालिका का उपयोग करके चरण निर्धारित कर सकते हैं।
लेख में संकेत और व्याख्या भी की गई है।
पुराने वर्गीकरण के अनुसार त्वचा कैंसर के चरण का निर्धारण।
पुराने वर्गीकरण में त्वचा कैंसर के चरण को निर्धारित करने के लिए सबसे पहले ट्यूमर का अधिकतम आकार निर्धारित किया जाता है। यदि एक स्थान पर ट्यूमर 2 सेमी तक पहुंच जाता है, और दूसरे में, पहले से ही 3 सेमी तक, तो सबसे बड़ा मान लें।
यहां कई विकल्प हो सकते हैं:
- यदि वृद्धि आकार में 2 सेमी से कम है और कहीं भी नहीं बढ़ती है, तो इसका आकार T1 के रूप में एन्क्रिप्ट किया गया है।
- यदि ट्यूमर का आकार 2.1 सेमी से 5 सेमी तक है, तो इसे T2 के रूप में एन्क्रिप्ट किया गया है।
- यदि ट्यूमर 5 सेमी से अधिक व्यास का है और कहीं भी बड़ा नहीं हुआ है, तो इसे T3 के रूप में एन्क्रिप्ट किया गया है।
- यदि त्वचा कैंसर मांसपेशियों, उपास्थि और उसके नीचे स्थित हड्डियों में बढ़ता है, तो इसे T4 कोड दिया जाता है।
- टिस का मतलब है बोवेन की बीमारी, इससे कोई फर्क नहीं पड़ता कि ट्यूमर किस आकार का है, मुख्य बात यह है कि ऊतक विज्ञान ने इसकी पुष्टि की है।
क्षेत्रीय लिम्फ नोड्स में मेटास्टेस को एन अक्षर से दर्शाया जाता है। यदि लिम्फ नोड को क्षेत्रीय के रूप में वर्गीकृत नहीं किया गया है, तो इसका घाव पहले से ही एम 1 श्रेणी (जिसका अर्थ है चरण 4 त्वचा कैंसर) में आता है। यह जानने के लिए कि कौन से लिम्फ नोड्स क्षेत्रीय हैं, आपको लसीका तंत्र की संरचना और त्वचा के एक विशिष्ट क्षेत्र से लसीका जल निकासी के मार्गों को जानना होगा।
यदि क्षेत्रीय लिम्फ नोड्स को नुकसान का पता लगाया जाता है (पैल्पेशन, अल्ट्रासाउंड, पंचर द्वारा), तो पुराने वर्गीकरण में संकेतक को केवल मान एन 1 सौंपा गया है। यदि क्षेत्रीय लिम्फ नोड्स प्रभावित नहीं हैं - N0. पुराने वर्गीकरण में कोई अन्य अर्थ नहीं दिया गया है।
एम सूचक दूर के मेटास्टेस से संबंधित है। त्वचा कैंसर के चरण के पुराने और नए प्रभागों में, इसे निर्धारित करने के तरीके समान हैं। जब कोई मेटास्टेसिस नहीं होता है, तो M0 निर्धारित किया जाता है। जब वे हों - M1.
| त्वचा कैंसर का चरण | टी | एन | एम |
|---|---|---|---|
| 0 स्टेज | टीआई | न0 | एम 0 |
| प्रथम चरण | टी1 | न0 | एम 0 |
| दूसरे चरण | टी2 | न0 | एम 0 |
| दूसरे चरण | टी3 | न0 | एम 0 |
| तीसरा चरण | टी -4 | न0 | एम 0 |
| तीसरा चरण | T1-T3 | एन 1 | एम 0 |
| चौथा चरण | कोई भी टी | कोई भी एन | एम1 |
| चौथा चरण | टी -4 | एन 1 | एम 0 |
त्वचा कैंसर चरण एक. व्यास में 2 सेमी तक का आयाम, गहराई से नहीं बढ़ता। क्षेत्रीय लिम्फ नोड्स प्रभावित नहीं होते हैं। कोई दूर के मेटास्टेस नहीं हैं।

फोटो चरण 2 त्वचा कैंसर को चपटी वृद्धि के रूप में दिखाता है। आयाम 2 सेमी से अधिक हैं, मोटाई बड़ी है। क्षेत्रीय लिम्फ नोड्स प्रभावित नहीं होते हैं। कोई मेटास्टेस नहीं हैं.

स्टेज 3 त्वचा कैंसर का व्यास 5 सेमी से अधिक और मोटाई 2 मिमी से अधिक होती है और इसमें कम विभेदन के लक्षण होते हैं। क्षेत्रीय लिम्फ नोड्स प्रभावित नहीं होते हैं।

फोटो खोपड़ी की हड्डियों पर आक्रमण के साथ स्टेज 4 त्वचा कैंसर को दर्शाता है (एक्स-रे पर दिखाई देता है)। स्पर्श करने पर क्षेत्रीय लिम्फ नोड्स में वृद्धि होती है।
त्वचा कैंसर के चरण का निर्धारण करने के लिए नया वर्गीकरण।
नई प्रणाली में ट्यूमर का आकार अब इतना महत्वपूर्ण नहीं रह गया है। जोखिम कारकों को ध्यान में रखा जाता है, जिनमें से मुख्य है गहराई। और हड्डी में वृद्धि का मतलब हमेशा T4 नहीं होता है।
नया वर्गीकरण लिम्फ नोड्स के आकार और उनकी संख्या में भिन्न है। यहां से हमें N1, N2, N3 मिलता है। लेकिन इससे मतलब ज्यादा नहीं बदलता. क्या यह संभव है कि न केवल दूर के अंगों या दूर के लिम्फ नोड्स में मेटास्टेस, बल्कि क्षेत्रीय लिम्फ नोड्स में भी बड़े मेटास्टेस अब त्वचा कैंसर के चौथे चरण के बराबर हैं।
लिम्फ नोड्स का आकार अधिकतम आयाम द्वारा निर्धारित होता है। आमतौर पर, लिम्फ नोड की लंबाई उसकी चौड़ाई से अधिक होती है। यदि केवल एक लिम्फ नोड है, 3 सेमी से अधिक नहीं, तो उसे एन1 दर्जा दिया गया है। यदि केवल एक लिम्फ नोड है, लेकिन इसका आकार 3 से 6 सेमी तक है, या कई लिम्फ नोड्स हैं, और वे सभी 6 सेमी तक हैं, तो मान एन 2 असाइन किया गया है। यदि लिम्फ नोड का व्यास 6 सेमी से अधिक है, तो संकेतक N3 सेट है। जब लिम्फ नोड्स के साथ सब कुछ ठीक हो।
| मान | उनके संकेत |
|---|---|
| टीआई | बोवेन रोग (हिस्टोलॉजी द्वारा); |
| टी1 | आकार में 2 सेमी तक, और दो से कम जोखिम कारक हैं; |
| टी2 | ट्यूमर का व्यास 2 सेमी से अधिक है। या ट्यूमर छोटा है, लेकिन 2 या अधिक जोखिम कारक मौजूद हैं; |
| टी3 | ऊपरी जबड़े, निचले जबड़े, खोपड़ी की कक्षा या अस्थायी हड्डी की हड्डी में वृद्धि; |
| टी -4 | कंकाल की हड्डियों, खोपड़ी के आधार में अंकुरण; |
| न0 | कोई क्षेत्रीय मेटास्टेस नहीं; |
| एन 1 | एक ही तरफ केवल 1 लिम्फ नोड में क्षेत्रीय मेटास्टेसिस, व्यास में 3 सेमी से कम; |
| एन 2 | 3 से 6 सेमी तक 1 क्षेत्रीय लिम्फ नोड में मेटास्टेसिस। या 6 सेमी व्यास तक के क्षेत्रीय लिम्फ नोड्स में मेटास्टेसिस; |
| एन3 | अधिकतम आयाम में 6 सेमी से अधिक रेजिनल लिम्फ नोड्स में मेटास्टेस; |
| एम 0 | कोई मेटास्टेस नहीं; |
| एम1 | दूर के लिम्फ नोड्स या आंतरिक अंगों में मेटास्टेस। |
| त्वचा कैंसर का चरण | टी | एन | एम |
|---|---|---|---|
| 0 स्टेज | टीआई | न0 | एम 0 |
| प्रथम चरण | टी1 | न0 | एम 0 |
| दूसरे चरण | टी2 | न0 | एम 0 |
| तीसरा चरण | टी3 | न0 | एम 0 |
| तीसरा चरण | T1-T3 | एन 1 | एम 0 |
| चौथा चरण | कोई भी टी | कोई भी एन | एम1 |
| चौथा चरण | टी1-3 | एन 2 | एम 0 |
| चौथा चरण | टी -4 | न0 | एम 0 |
ICD-10 (और बेसल सेल कार्सिनोमा) के अनुसार त्वचा कैंसर कोड।
यह वर्गीकरण केवल सेवा उद्देश्यों के लिए है। सी 44 का अर्थ है त्वचा कैंसर (बेसल सेल कार्सिनोमा या स्क्वैमस सेल कार्सिनोमा)। बिंदु के बाद की संख्या एक विशिष्ट क्षेत्र को इंगित करती है। यह सांख्यिकी और वित्तीय गणना के लिए महत्वपूर्ण है।
ICD-10 में क्षेत्र के अनुसार कोड:
- C44.0 होंठ की त्वचा
- सी44.1 पलक की त्वचा, जिसमें पलकों का जोड़ भी शामिल है;
- सी44.2 कान और बाहरी श्रवण नहर;
- सी44.3 चेहरे के अन्य और अनिर्दिष्ट हिस्से;
- सी44.4 खोपड़ी और गर्दन;
- सी44.5 धड़;
- सी44.6 कंधे की कमर क्षेत्र सहित ऊपरी अंग की त्वचा;
- सी44.7 निचला अंग, कूल्हे क्षेत्र सहित;
- सी44.8 त्वचा कैंसर उपरोक्त एक या अधिक क्षेत्रों से आगे तक फैल रहा है;
- सी44.9 त्वचा के घातक नवोप्लाज्म, अनिर्दिष्ट क्षेत्र।
हिस्टोलॉजिकल रिपोर्ट में कोड विभेदन की डिग्री दर्शाता है।
कभी-कभी, अधिक महत्व के लिए, ऑन्कोलॉजिस्ट निदान में जी संकेतक को शामिल कर सकते हैं। यह त्वचा कैंसर के पहले और दूसरे चरण के बीच अंतर करने में महत्वपूर्ण हो सकता है। विभेदन की डिग्री को इंगित करता है.
त्वचा कैंसर के निदान में G मान:
- G1 - अत्यधिक विभेदित;
- जी2 - मध्यम रूप से विभेदित;
- जी3 - कम विभेदित;
- जी4 - अविभेदित।
के साथ संपर्क में
उलकुन्स रॉडेन्स या त्वचीय बेसल सेल कार्सिनोमा त्वचा पर एक रसौली है। पैथोलॉजी सबसे आम बीमारियों में से एक है और सौम्य ट्यूमर और घातक ट्यूमर के बीच एक मध्यवर्ती स्थान रखती है। यह इस तथ्य के कारण है कि रोग व्यावहारिक रूप से मेटास्टेसिस के बिना होता है, लेकिन रोगी के शरीर को नष्ट करने में सक्षम है। बेसालोमा या बेसल सेल त्वचा कैंसर 40 वर्ष से अधिक उम्र की महिलाओं की तुलना में पुरुषों में अधिक होता है।
बेसालिओमा क्या है? यह क्या है और जोखिम में कौन है? यह नहीं जानते कि बेसल सेल कार्सिनोमा कैसा दिखता है, बहुत से लोग जो अपनी त्वचा पर एक विसंगति पाते हैं, वे इसे कोई महत्व नहीं देते हैं, जिसके गंभीर परिणाम होते हैं।
बेसल सेल त्वचा कैंसर एक गठन है जो त्वचा की ऊपरी परत के एपिडर्मल कोशिकाओं और रोमों से विकसित होता है। यह अक्सर चेहरे पर होता है, लेकिन पीठ पर भी दिखाई दे सकता है। ट्यूमर त्वचा के ऊपर उभरी हुई एक छोटी, खुरदरी, लाल रंग की पट्टिका जैसा दिखता है। अक्सर मरीज़ ट्यूमर की सतह को खरोंचते या फाड़ते हैं, जिससे उसमें स्थित केशिकाओं से रक्तस्राव होता है। कुछ समय बाद, बेसल सेल कार्सिनोमा अल्सर हो जाता है।
त्वचा कैंसर या बेसल सेल कार्सिनोमा के जोखिम समूह में गोरी त्वचा प्रकार I - II वाले लोग, साथ ही अल्बिनो और वे लोग शामिल हैं जो अक्सर सुरक्षात्मक क्रीम या टोपी के बिना सूरज के संपर्क में रहते हैं। इसके अलावा, बेसल सेल कार्सिनोमा रोग उन लोगों को प्रभावित कर सकता है जो अक्सर पेट्रोलियम उत्पादों और आर्सेनिक के संपर्क में रहते हैं। बच्चे और किशोर व्यावहारिक रूप से इस विकृति से पीड़ित नहीं होते हैं।
महत्वपूर्ण! बचपन में तेज़ धूप भविष्य में इस बीमारी को भड़का सकती है।
बेसल सेल कैंसर का कोड ICD 10 - C 44 के अनुसार होता है। बिंदु के बाद के सभी नंबर ट्यूमर के स्थान को दर्शाते हैं।
रूप एवं लक्षण
ऊतक विज्ञान के आधार पर, बेसल कैंसर को विभेदित और अविभाजित में विभाजित किया गया है। 1996 में, WHO अंतर्राष्ट्रीय पैमाने के अनुसार, बेसल सेल त्वचा कैंसर के निम्नलिखित रूपात्मक प्रकारों की पहचान की गई:
- सिलिंड्रोमा या स्पीगलर ट्यूमर - इस प्रकार का कैंसर खोपड़ी पर स्थानीयकृत होता है और देखने में बैंगनी अर्धवृत्ताकार पिंडों के समूह जैसा दिखता है। नोड्स की संरचना घनी होती है, आधार चौड़ा होता है और आकार 1 से 10 सेंटीमीटर तक होता है। ट्यूमर की सतह टेलैंगिएक्टेसिया से ढकी होती है।
- रंजित - मेलेनिन की बड़ी मात्रा के कारण, इसमें रंजकता बिखरी हुई है और थोड़ा सपाट तिल जैसा दिखता है। जैसे-जैसे बीमारी बढ़ती है, गठन बढ़ता है और केंद्र में एक अल्सर दिखाई देता है, जो समय के साथ ठीक होने लगता है। बेसिलियोमा के किनारों पर एक कटक बनती है।
- स्क्लेरोडर्मा जैसा - प्रारंभिक चरण में, नियोप्लाज्म घनी स्थिरता के साथ एक हल्के नोड्यूल जैसा दिखता है। जैसे-जैसे बीमारी बढ़ती है, यह पतली त्वचा से ढकी हुई पट्टिका में विकसित हो जाती है।
- एक्सोफाइटिक या मस्सा - इस प्रकार की संरचना इस तथ्य से भिन्न होती है कि यह गहराई तक नहीं बढ़ती है, बल्कि सतह के साथ बढ़ती है। इस प्रकार की त्वचा विकृति, बेसिलियोमा, की तुलना अक्सर फूलगोभी से की जाती है। यह इस तथ्य के कारण है कि ट्यूमर एक पुष्पक्रम जैसा दिखता है, जिसमें हल्के रंग के गोलार्ध नोड्स होते हैं।
- छिद्रण त्वचा की असामान्यता का एक दुर्लभ रूप है। संरचनाएं त्वचा के उन क्षेत्रों में स्थित होती हैं जो अक्सर क्षतिग्रस्त होती हैं। वे अल्सर से ढकी हुई गांठों की तरह दिखते हैं। इस रोग की विशेषता तेजी से विकास और आस-पास के शरीर के ऊतकों का गंभीर विनाश है।
- बड़ी गांठदार गांठदार - इस प्रकार का कैंसर भीतरी पलक के कोनों, पलक पर और नासोब्यूकल सिलवटों में स्थानीयकृत होता है। बेसिलियोमा अंदर की ओर नहीं, बल्कि बाहर की ओर बढ़ता है। ट्यूमर की त्वचा छोटी वाहिकाओं के साथ गुलाबी या पीली होती है। जैसे-जैसे बीमारी बढ़ती है, गठन बढ़ता है और त्वचा को प्रभावित करता है।
- पैगेटॉइड सतही कैंसर शरीर के बंद क्षेत्रों में स्थानीयकृत होता है। नियोप्लाज्म का आकार चपटा, गोल, गुलाबी या गहरा लाल होता है, जिसके किनारों पर एक लकीर होती है।
- अल्सरेटिव या गांठदार - एक गोल, घनी गांठ होती है। इसे विशेष उपकरणों के बिना त्वचा की सतह पर स्पष्ट रूप से देखा जा सकता है। समय के साथ, ट्यूमर पर त्वचा पतली, मैट या चमकदार हो जाती है। जैसे-जैसे बीमारी बढ़ती है, ट्यूमर बड़ा हो जाता है, असमान आकार ले लेता है और अल्सर गहरा हो जाता है। नीचे एक चिकना लेप से ढका हुआ है। ट्यूमर मेटास्टेसिस नहीं करता है, लेकिन विनाशकारी शक्ति की विशेषता रखता है।
- एडेनोइड ट्यूमर लेस जैसा दिखता है। इसमें सिस्टिक संरचनाएं और ग्रंथि संबंधी ऊतक होते हैं। असामान्य कोशिकाएं छोटी-छोटी सिस्ट बनाते हुए समान पंक्तियों में व्यवस्थित होती हैं।
बेसल कैंसर में रोग के चरणों के दो वर्गीकरण हैं।

पहले में पाँच चरण होते हैं:
- नल बेसिलियोमा - ट्यूमर विकसित नहीं हुआ है, लेकिन असामान्य कोशिकाएं हैं।
- पहला सतही है - एक सीमित स्थान के साथ एक गठन या अल्सर है। यह आकार में 2 सेमी तक पहुंचता है।
- दूसरा फ्लैट एक ट्यूमर या अल्सर है जो 2 सेमी से अधिक मात्रा में होता है और त्वचा की आंतरिक परत में बढ़ता है, लेकिन वसायुक्त ऊतक को प्रभावित नहीं करता है।
- तीसरा गहरा है - ट्यूमर तीन सेंटीमीटर से अधिक है और नग्न आंखों को दिखाई देता है। आंतरिक ऊतक में बढ़ता है।
- चौथा पैपिलरी - 5 सेमी से अधिक, कंकाल प्रणाली और उपास्थि को प्रभावित और नष्ट कर देता है।
दूसरे के तीन चरण हैं:
- प्रारंभिक - नोड्यूल का व्यास 2 सेमी से अधिक नहीं होता है।
- विस्तारित - गठन में अल्सर होता है और 2 सेमी से अधिक होता है।
- टर्मिनल - ट्यूमर 5 सेमी से अधिक की मात्रा में नरम ऊतकों और हड्डियों में बढ़ता है।
निदान के दौरान, विशेषज्ञ पहले वर्गीकरण का उपयोग करते हैं, लेकिन दूसरे का भी उपयोग किया जा सकता है।
महत्वपूर्ण! टीएनएम द्वारा मान्यता प्राप्त कोड रोग के स्थान और घातकता की डिग्री का अधिक सटीक मूल्यांकन निर्धारित करने में महत्वपूर्ण हैं।
बेसिलियोमा के लक्षण पहली नज़र में लगभग अदृश्य होते हैं। इस कारण से, प्रारंभिक चरण में कई मरीज़ पैथोलॉजी को पहचान नहीं पाते हैं। प्रारंभिक चरण में, ट्यूमर आकार में छोटा होता है और गर्दन या चेहरे पर एक छोटे दाने जैसा दिखता है। जैसे-जैसे बीमारी बढ़ती है, फुंसी पीले या हल्के सफेद रंग की दर्द रहित गांठ में विकसित हो जाती है।
गांठें बहुत धीरे-धीरे बढ़ती हैं, कई वर्षों तक रोगी को कोई परेशानी नहीं होती, केवल सौंदर्य संबंधी।
महत्वपूर्ण! यदि रोग उन्नत रूप में है, तो ट्यूमर आसपास के ऊतकों, हड्डियों और उपास्थि को नष्ट कर देता है, जिससे गंभीर दर्द होता है।
बेसिलियोमा का समय पर इलाज सकारात्मक परिणाम देता है।
निदान
बीसीसी का निदान एक ऑन्कोलॉजिस्ट द्वारा किया जाता है और इससे कोई कठिनाई नहीं होती है। जांच मेडिकल इतिहास से शुरू होती है, जिसके बाद विशेषज्ञ खोपड़ी की जांच करता है, लिम्फ नोड्स को छूता है और ट्यूमर की जांच करता है। इसके बाद, ऑन्कोलॉजिस्ट हिस्टोलॉजी और अल्ट्रासाउंड परीक्षा निर्धारित करता है। पैथोलॉजी के चरण और इसके विकास की डिग्री निर्धारित करने के लिए यह आवश्यक है।
- बायोप्सी पांच सेंटीमीटर से बड़े ट्यूमर के लिए निर्धारित की जाती है जिसकी सतह बरकरार रहती है। यह पंचर स्थल को सुन्न करके कई तरीकों से किया जाता है:
- एक स्केलपेल का उपयोग करके, ट्यूमर का एक टुकड़ा निकाला जाता है;
- गठन को ब्लेड से पूरी तरह से काट दिया जाता है;
- ऊतक का एक टुकड़ा एक विशेष सुई से वृद्धि से अलग किया जाता है;
- सूजन के स्रोत और आसन्न ऊतकों का उच्छेदन किया जाता है।
- स्क्रैपिंग लगभग सभी प्रकार की संरचनाओं के लिए की जाती है
- एक स्मीयर - एक इंप्रेशन तब लिया जाता है जब एक नियोप्लाज्म एक आक्रामक नोड्यूल के रूप में होता है।
बाद के चरणों में त्वचा कैंसर के लिए एक जैव रासायनिक रक्त परीक्षण लैक्टेट डिहाइड्रोजनेज का ऊंचा स्तर दिखाता है।
साइटोलॉजी रोगी की कोशिकाओं का अध्ययन करती है और यह निर्धारित करने में मदद करती है कि ऑन्कोलॉजी मौजूद है या ट्यूमर सौम्य है। इसके अलावा, साइटोलॉजिकल विश्लेषण की मदद से, गठन के प्रकार को स्पष्ट किया जाता है, जिससे एक सटीक उपचार आहार तैयार करना संभव हो जाता है।
रेडियोआइसोटोप अनुसंधान या पॉज़िट्रॉन एमिशन टोमोग्राफी हमें माइक्रोट्यूमर, एकल मेटास्टेस और कैंसर कोशिकाओं के स्थान की पहचान करने की अनुमति देती है।

यदि, सभी निर्धारित अध्ययनों के बाद, त्वचा कैंसर के निदान की पुष्टि हो जाती है, तो अतिरिक्त परीक्षा निर्धारित की जा सकती है। उपचार निर्धारित करने और कीमोथेरेपी के बाद यह आवश्यक है।
- अल्ट्रासाउंड का उपयोग करके मेटास्टेस की उपस्थिति के लिए लिम्फ नोड्स और पेट की गुहा की जांच।
- एमआरआई और सीटी.
- इलेक्ट्रोकार्डियोग्राम।
- सामान्य रक्त और मूत्र विश्लेषण.
- रक्त सीरम का जैव रासायनिक विश्लेषण।
- हेमोस्टैसोग्राम।
- मधुमेह मेलिटस की उपस्थिति निर्धारित करने और रक्त समूह और आरएच कारक स्थापित करने के लिए रक्त परीक्षण।
- छाती का एक्स - रे।
- त्वरित एचआईवी परीक्षण.
महत्वपूर्ण! यदि आप अपने शरीर पर गांठ, प्लाक, अल्सर या धब्बे के रूप में कोई असामान्य गठन पाते हैं, तो आपको तुरंत त्वचा विशेषज्ञ से परामर्श लेना चाहिए। यह तब भी किया जाना चाहिए जब मौजूदा मातृभूमि ने अपना स्वरूप बदल लिया हो, चोट लगने लगी हो या गीली हो गई हो।
जांच और निदान के बाद, डॉक्टर आवश्यक उपचार लिखेंगे।
उपचार के तरीके
त्वचा बेसिलियोमा का उपचार एक ऑन्कोलॉजिस्ट द्वारा किया जाता है। थेरेपी विभिन्न तरीकों - सर्जरी, विकिरण, लेजर, दवा, क्रायोजेनिक्स और जटिल चिकित्सा का उपयोग करके की जाती है।
उपचार पद्धति को गठन के प्रकार, रोग की अवस्था और स्थान के साथ-साथ सहवर्ती पुरानी विकृति के आधार पर व्यक्तिगत रूप से चुना जाता है।
त्वचा कैंसर चिकित्सा के निम्नलिखित लक्ष्य हैं:
- रोग की प्रारंभिक अवस्था में पूर्ण इलाज होता है।
- यदि कैंसर मेटास्टेसिस हो गया है या ट्यूमर शरीर में गहराई तक बढ़ गया है तो रोगी के जीवन को बढ़ाना।
- जीवन की गुणवत्ता में सुधार.
बेसिलियोमा से पीड़ित कैंसर रोगियों का उपचार बाह्य रोगी के आधार पर किया जाता है, अस्पताल में भर्ती केवल सर्जिकल हस्तक्षेप के लिए निर्धारित है।
इस तथ्य के बावजूद कि प्रत्येक रोगी का उपचार व्यक्तिगत है, मुख्य सिद्धांत का पालन किया जाना चाहिए - स्वस्थ ऊतकों को काटे बिना ट्यूमर का कट्टरपंथी उच्छेदन।
- सर्जरी के दौरान ट्यूमर के किनारे से आधा सेंटीमीटर की दूरी पर चीरा लगाया जाता है। स्क्वैमस सेल त्वचा कैंसर के लिए, ऊतक को गठन के आधे व्यास की दूरी पर काटा जाता है।
- क्रायोथेरेपी बेसिलियोमा के लिए एक प्रभावी उपचार पद्धति है। यह प्रक्रिया निष्पादित करने में सरल है, कोई निशान नहीं छोड़ती है, और व्यावहारिक रूप से दर्द रहित और रक्तस्राव मुक्त है। आरसीसी के लिए, क्रायोडेस्ट्रक्शन उपचार नहीं किया जाता है।
- इलेक्ट्रोएक्सिशन उन मामलों में किया जाता है जहां ट्यूमर का आकार महत्वहीन होता है।
- किसी भी प्रकार के ट्यूमर के लिए लेजर का उपयोग करके ट्यूमर को नष्ट किया जाता है।

सर्जिकल हस्तक्षेप के संकेत हैं:
- बड़ा ट्यूमर;
- गठन ऊतक में गहराई से विकसित हो गया है;
- विकृति विज्ञान की पुनरावृत्ति;
- ट्यूमर निशान पर स्थानीयकृत था।
अन्य प्रकार के त्वचा कैंसर उपचार की तुलना में इस ऑपरेशन के कई फायदे हैं:
- एक प्रक्रिया में सभी कैंसर कोशिकाओं को हटाना;
- स्वस्थ ऊतकों को नियंत्रित करने की क्षमता बनी रहती है;
- पुनरावृत्ति का जोखिम कम है;
- सबसे बड़े ट्यूमर को हटाया जा सकता है।
विकिरण चिकित्सा त्वचा कैंसर के इलाज की एक स्वतंत्र विधि है। यह उन मामलों में किया जाता है जहां ट्यूमर को हटाने के लिए सर्जरी असंभव है:
- रोगी की स्थिति एनेस्थीसिया के उपयोग की अनुमति नहीं देती है;
- बड़े ट्यूमर, सहायक देखभाल का उपयोग करके अंतिम चरण का कैंसर;
- दुर्गम स्थान;
- रिलैप्स थेरेपी;
- कॉस्मेटिक प्रयोजनों के लिए.
महत्वपूर्ण! रोग की पुनरावृत्ति से बचने के लिए, शल्य चिकित्सा उपचार के साथ-साथ विकिरण का उपयोग किया जाता है। किसी भी शेष कैंसर कोशिकाओं को नष्ट करने के लिए यह आवश्यक है।
कीमोथेरपी
त्वचा कैंसर उन प्रकार के ऑन्कोलॉजी में से एक है जिसका इलाज कीमोथेरेपी से करना मुश्किल है, केवल जटिल चिकित्सा - सर्जरी या विकिरण के मामले में।
स्क्वैमस सेल त्वचा कैंसर से निपटने के लिए, निम्नलिखित दवाओं का उपयोग विभिन्न संयोजनों में किया जाता है:
इस थेरेपी में कई मतभेद हैं, और उपचार के दौरान लंबा समय लगता है। कीमोथेरेपी निर्धारित है यदि:
- रोगी सर्जिकल हस्तक्षेप चुनता है;
- मेटास्टेस हैं;
- आवर्ती बेसल सेल त्वचा कैंसर के लिए थेरेपी;
- उपचार में मलहम का उपयोग करके स्टेज 1 कैंसर।
बाह्य उपचार
बेसल सेल कार्सिनोमा के लिए मरहम उन रोगियों को निर्धारित किया जाता है जिनके पास गंभीर मनोदैहिक रोग हैं या चिकित्सा के अन्य तरीकों के लिए मतभेद हैं और यदि ट्यूमर प्रतिकूल स्थान पर स्थित है। उपचार के लिए 5% डिबुनोल लिनिमेंट निर्धारित है। क्रीम का उपयोग बेसिलियोमा नोड्स या अल्सर, साथ ही उनके आसपास के क्षेत्र के इलाज के लिए किया जाता है। यह प्रक्रिया एक महीने तक दिन में दो बार की जाती है।
फोटोडायनामिक उपचार
त्वचा बेसल सेल कार्सिनोमा के लिए फोटोडायनामिक थेरेपी एकल या एकाधिक संरचनाओं के लिए, विभिन्न आकार के ट्यूमर के लिए निर्धारित की जाती है। यदि किसी अन्य प्रकार का उपचार असंभव है, तो इस पद्धति का उपयोग पुनरावृत्ति के लिए किया जाता है।
चिकित्सा की यह विधि सौर और पराबैंगनी कृत्रिम किरणों के प्रति त्वचा की धारणा को बढ़ाने के लिए कुछ दवाओं की क्षमता पर आधारित है। उपचार में उपयोग किए जाने वाले प्रकाश-संवेदनशील पदार्थ शरीर में जमा हो जाते हैं और प्रकाश के संपर्क में आने के बाद कैंसर कोशिकाओं पर विषाक्त प्रभाव डालते हैं। इसके विषाक्त प्रभावों के अलावा, फोटोडायनामिक थेरेपी ट्यूमर को पोषण देने वाली रक्त वाहिकाओं को नष्ट कर देती है।
क्रायोजेनिक विधि
क्रायोजेनिक थेरेपी को बीमारी के इलाज का सबसे सुरक्षित और प्रभावी तरीका माना जाता है। थेरेपी का सिद्धांत ट्यूमर के ठंडक प्रभाव पर आधारित है, जिसके बाद स्थानीय संज्ञाहरण के तहत इसका विनाश होता है। इस पद्धति से, रोगी अपनी सामान्य जीवनशैली नहीं बदलता है, और पुनर्वास अवधि कम होती है। ट्यूमर के उपचार की क्रायोजेनिक पद्धति से ही कॉस्मेटिक प्रभाव प्राप्त किया जा सकता है - त्वचा पर निशान मुश्किल से ध्यान देने योग्य होते हैं।
महत्वपूर्ण! बैसालियोमा का इलाज घर पर नहीं किया जा सकता। मरीज को यह याद रखने की जरूरत है.
रोगी का आगे का प्रबंधन
रोगी के ट्यूमर को बाह्य रोगी के आधार पर हटा दिए जाने के बाद, दो साल तक हर तीन महीने में एक ऑन्कोलॉजिस्ट द्वारा उसकी निगरानी की जाती है। इसके बाद मरीज हर छह महीने या साल में एक बार डॉक्टर के पास जाता है।

ऑन्कोलॉजिस्ट के पास जाने पर, विशेषज्ञ आचरण करता है:
- सामान्य परीक्षा;
- रोगी का वजन नियंत्रण;
- सामान्य स्थिति का इतिहास;
- पश्चात के निशान का निरीक्षण;
- छाती का एक्स - रे;
- लसीका तंत्र और उदर गुहा का अल्ट्रासाउंड।
डॉक्टर मरीज़ से बात करता है और उसे बताता है कि क्या आवश्यक है:
- अपने ऑन्कोलॉजिस्ट से नियमित रूप से मिलें;
- शल्य चिकित्सा स्थल पर धूप और चोट से बचें;
- रोगी की त्वचा और ऑपरेशन के बाद के निशान की स्वयं नियमित जांच करें।
त्वचा कैंसर से मृत्यु दर अन्य प्रकार के कैंसर की तुलना में बहुत कम है। पूर्वानुमान ट्यूमर के प्रकार और रोग की डिग्री पर निर्भर करता है। त्वचा कैंसर एक ऐसी बीमारी है जिसका शुरुआती चरण में ही पता लगाया जा सकता है। ऐसा करने के लिए, आपको अपने शरीर के प्रति अधिक चौकस रहने की आवश्यकता है और किसी भी समझ से बाहर होने की स्थिति में तुरंत डॉक्टर से परामर्श लें।
यदि बीमारी का समय पर निदान किया गया और सही उपचार निर्धारित किया गया, तो रोगी की पांच साल की जीवित रहने की दर 95% होगी। स्थानीय रूपों के साथ, जीवित रहने की दर 100% है। उन्नत रूप में, पूर्वानुमान प्रतिकूल है; खोपड़ी की हड्डियों में बेसल सेल कार्सिनोमा बढ़ने की संभावना है।
उपचार के बाद रोग की पुनरावृत्ति एक से दस वर्ष की अवधि के भीतर 15% मामलों में होती है।
रोकथाम
मध्यम आयु वर्ग के लोगों को यह याद रखना चाहिए कि बेसल सेल कार्सिनोमा का इलाज करने की तुलना में इसकी घटना को रोकना बेहतर है। ऐसा करने के लिए, आपको कुछ नियम याद रखने होंगे:
- गर्मियों में, 11:00 से 16:00 के बीच बिना सनस्क्रीन या चौड़ी किनारी वाली टोपी के बिना धूप में न निकलें।
- ठीक से खाएँ। पशु प्रोटीन का सेवन कम करें और वनस्पति प्रोटीन पर स्विच करें, जो बीज, नट्स और बीन्स में पाए जाते हैं।
- पुराने घावों का सावधानी से इलाज करें - उन्हें चोट न पहुँचाएँ।
- किसी भी ठीक से ठीक न होने वाले घाव या अल्सर का विशेष देखभाल करें ताकि वे भविष्य में त्वचा कैंसर का कारण न बनें।
- पेट्रोलियम उत्पादों के साथ काम करते समय सावधानी बरतनी चाहिए।
त्वचा बेसल सेल कार्सिनोमा (बेसल सेल कार्सिनोमा)
बेसल सेल कार्सिनोमा (समानार्थक शब्द: बेसल सेल कार्सिनोमा, बेसल सेल एपिथेलियोमा, अल्कस रॉडेंस, एपिथेलियोमा बेसोसेल्युलर) एक सामान्य त्वचा ट्यूमर है जिसमें स्पष्ट विनाशकारी वृद्धि होती है, पुनरावृत्ति की प्रवृत्ति होती है, एक नियम के रूप में, मेटास्टेसिस नहीं होता है, और इसलिए इसे अधिक स्वीकार किया जाता है घरेलू साहित्य में "बेसल सेल कार्सिनोमा" शब्द का उपयोग किया गया है।
आईसीडी-10 कोड
त्वचा बेसल सेल कार्सिनोमा के कारण
हिस्टोजेनेसिस का मुद्दा हल नहीं हुआ है; अधिकांश शोधकर्ता उत्पत्ति के डिसोंटोजेनेटिक सिद्धांत का पालन करते हैं, जिसके अनुसार बेसल सेल कार्सिनोमा प्लुरिपोटेंट एपिथेलियल कोशिकाओं से विकसित होता है। वे अलग-अलग दिशाओं में अंतर कर सकते हैं। कैंसर के विकास में आनुवंशिक कारकों, प्रतिरक्षा विकारों और प्रतिकूल बाहरी प्रभावों (तीव्र सूर्यातप, कार्सिनोजेनिक पदार्थों के साथ संपर्क) को महत्व दिया जाता है। यह चिकित्सकीय रूप से अपरिवर्तित त्वचा के साथ-साथ विभिन्न त्वचा विकृति (सीनील केराटोसिस, रेडियोडर्माेटाइटिस, ट्यूबरकुलस ल्यूपस, नेवी, सोरायसिस, आदि) की पृष्ठभूमि पर भी विकसित हो सकता है।
बेसल सेल कार्सिनोमा एक धीमी गति से बढ़ने वाला और शायद ही कभी मेटास्टेसिस करने वाला बेसल सेल कार्सिनोमा है जो एपिडर्मिस या बालों के रोम में उत्पन्न होता है, जिनकी कोशिकाएं एपिडर्मिस की बेसल कोशिकाओं के समान होती हैं। इसे कैंसर या सौम्य रसौली नहीं, बल्कि स्थानीय रूप से विनाशकारी वृद्धि वाला एक विशेष प्रकार का ट्यूमर माना जाता है। कभी-कभी, मजबूत कार्सिनोजेन्स के प्रभाव में, मुख्य रूप से एक्स-रे, बेसल सेल कार्सिनोमा बेसल सेल कार्सिनोमा में विकसित होता है। हिस्टोजेनेसिस का प्रश्न अभी तक हल नहीं हुआ है। कुछ का मानना है कि बेसालिओमास प्राथमिक उपकला मूलाधार से विकसित होता है, अन्य - त्वचा की सभी उपकला संरचनाओं से, जिसमें भ्रूणीय मूलरूप और विकृतियां शामिल हैं।
जोखिम
उत्तेजक कारक सूर्यातप, यूवी, एक्स-रे, जलन और आर्सेनिक का सेवन हैं। इसलिए, बेसल सेल कार्सिनोमा अक्सर I और II प्रकार की त्वचा वाले लोगों और अल्बिनो लोगों में होता है जो लंबे समय तक तीव्र सूर्य के संपर्क में रहते हैं। यह स्थापित किया गया है कि बचपन में अत्यधिक धूप में रहने से कई वर्षों बाद ट्यूमर का विकास हो सकता है।

एपिडर्मिस थोड़ा एट्रोफिक होता है, कभी-कभी अल्सरयुक्त होता है, और बेसल परत की कोशिकाओं के समान ट्यूमर बेसोफिलिक कोशिकाओं का प्रसार होता है। एनाप्लासिया हल्का होता है, माइटोज़ कम होते हैं। बेसालिओमा शायद ही कभी मेटास्टेसिस करता है, क्योंकि ट्यूमर कोशिकाएं जो रक्तप्रवाह में प्रवेश करती हैं, ट्यूमर स्ट्रोमा द्वारा उत्पादित विकास कारक की कमी के कारण प्रसार में सक्षम नहीं होती हैं।
त्वचा बेसलियोमा की पैथोमोर्फोलोजी
हिस्टोलॉजिकल रूप से, बेसल सेल कार्सिनोमा को अविभाजित और विभेदित में विभाजित किया गया है। अविभाजित समूह में ठोस, रंजित, मॉर्फिया-जैसे और सतही बेसल सेल कार्सिनोमस शामिल हैं, विभेदित समूह में केराटोटिक (पाइलॉइड भेदभाव के साथ), सिस्टिक और एडेनोइड (ग्रंथियों के भेदभाव के साथ) और वसामय भेदभाव के साथ शामिल हैं।
डब्ल्यूएचओ अंतर्राष्ट्रीय वर्गीकरण (1996) बेसल सेल कार्सिनोमा के निम्नलिखित रूपात्मक वेरिएंट की पहचान करता है: सतही बहुकेंद्रित, कोडुलर (ठोस, एडेनोइड सिस्टिक), घुसपैठ, गैर-स्क्लेरोज़िंग, स्क्लेरोज़िंग (डेस्मोप्लास्टिक, मॉर्फिया-जैसा), फ़ाइब्रो-एपिथेलियल; एडनेक्सल विभेदन के साथ - कूपिक, एक्राइन, मेटाटाइपिकल (बेसोसक्वामस), केराटोटिक। हालाँकि, सभी किस्मों की रूपात्मक सीमा स्पष्ट नहीं है। इस प्रकार, एक अपरिपक्व ट्यूमर में एडेनोइड संरचनाएं हो सकती हैं और, इसके विपरीत, इसकी ऑर्गेनॉइड संरचना के साथ, अपरिपक्व कोशिकाओं के फॉसी अक्सर पाए जाते हैं। साथ ही, क्लिनिकल और हिस्टोलॉजिकल चित्रों के बीच कोई पूर्ण पत्राचार नहीं है। आमतौर पर केवल सतही, फ़ाइब्रोएपिथेलियल, स्क्लेरोडर्मा-जैसे और रंजित जैसे रूपों के लिए पत्राचार होता है।
सभी प्रकार के बेसल सेल कार्सिनोमस के लिए, मुख्य हिस्टोलॉजिकल मानदंड मध्य भाग में गहरे रंग के अंडाकार नाभिक और परिधि के साथ स्थित पैलिसेड-जैसे परिसरों के साथ उपकला कोशिकाओं के विशिष्ट परिसरों की उपस्थिति है। दिखने में, ये कोशिकाएँ बेसल एपिथेलियल कोशिकाओं से मिलती जुलती हैं, लेकिन अंतरकोशिकीय पुलों की अनुपस्थिति में बाद वाली कोशिकाओं से भिन्न होती हैं। उनके नाभिक आमतौर पर मोनोमोर्फिक होते हैं और एनाप्लासिया के अधीन नहीं होते हैं। संयोजी ऊतक स्ट्रोमा ट्यूमर के सेलुलर घटक के साथ मिलकर फैलता है, जो सेलुलर डोरियों के बीच बंडलों के रूप में स्थित होता है, उन्हें लोब्यूल्स में विभाजित करता है। स्ट्रोमा ग्लाइकोसामिनोग्लाइकेन्स से भरपूर होता है, जो मेटाक्रोमेटिक रूप से टोल्यूडीन नीले रंग में रंग जाता है। इसमें कई ऊतक बेसोफिल होते हैं। पैरेन्काइमा और स्ट्रोमा के बीच अक्सर रिट्रेक्शन गैप का पता लगाया जाता है, जिसे कई लेखक फिक्सेशन आर्टिफैक्ट के रूप में मानते हैं, हालांकि हाइलूरोनिडेज़ के अत्यधिक स्राव के संपर्क में आने की संभावना से इनकार नहीं किया जाता है।
ठोस बेसल सेल कार्सिनोमाअविभाजित रूपों में यह सबसे अधिक बार होता है। हिस्टोलॉजिकल रूप से, इसमें अस्पष्ट सीमाओं के साथ कॉम्पैक्ट रूप से स्थित बेसालॉइड कोशिकाओं के विभिन्न आकार और किस्में शामिल हैं, जो एक सिंकाइटियम से मिलती जुलती हैं। बेसल एपिथेलियल कोशिकाओं के ऐसे परिसर परिधि पर लम्बे तत्वों से घिरे होते हैं, जो एक विशिष्ट "पिकेट बाड़" बनाते हैं। परिसरों के केंद्र में कोशिकाएं सिस्टिक गुहाओं के गठन के साथ डिस्ट्रोफिक परिवर्तनों से गुजर सकती हैं। इस प्रकार, ठोस संरचनाओं के साथ, सिस्टिक वाले भी मौजूद हो सकते हैं, जो एक ठोस-सिस्टिक प्रकार का निर्माण करते हैं। कभी-कभी कोशिकीय मलबे के रूप में विनाशकारी द्रव्यमान कैल्शियम लवणों से युक्त हो जाते हैं।
पिग्मेंटेड बेसल सेल कार्सिनोमाहिस्टोलॉजिकल रूप से इसकी विशेषता फैलाना रंजकता है और यह इसकी कोशिकाओं में मेलेनिन की उपस्थिति से जुड़ा है। ट्यूमर स्ट्रोमा में मेलेनिन ग्रैन्यूल की उच्च सामग्री के साथ बड़ी संख्या में मेलानोफेज होते हैं।
पिगमेंट की बढ़ी हुई मात्रा आमतौर पर सिस्टिक वेरिएंट में पाई जाती है, ठोस और सतही मल्टीसेंट्रिक में कम अक्सर पाई जाती है। स्पष्ट रंजकता वाले बेसालियोमास में ट्यूमर के ऊपर उपकला कोशिकाओं में, स्ट्रेटम कॉर्नियम तक इसकी पूरी मोटाई में बहुत सारे मेलेनिन होते हैं।
सतही बेसल सेल कार्सिनोमाअक्सर एकाधिक. हिस्टोलॉजिकली, इसमें एपिडर्मिस से जुड़े छोटे, कई ठोस कॉम्प्लेक्स होते हैं, जैसे कि इससे "निलंबित" होते हैं, जो डर्मिस के केवल ऊपरी हिस्से से लेकर जालीदार परत तक व्याप्त होते हैं। लिम्फोहिस्टियोसाइटिक घुसपैठ अक्सर स्ट्रोमा में पाए जाते हैं। फ़ॉसी की बहुलता इस ट्यूमर की बहुकेंद्रित उत्पत्ति को इंगित करती है। सतही बेसल सेल कार्सिनोमा अक्सर उपचार के बाद निशान की परिधि पर दोबारा उभर आता है।
स्क्लेरोडर्मा जैसा बेसल सेल कार्सिनोमा, या "मॉर्फिया" प्रकार, स्क्लेरोडर्मा जैसे संयोजी ऊतक के प्रचुर विकास से पहचाना जाता है, जिसमें बेसल एपिथेलियल कोशिकाओं की संकीर्ण डोरियां "एम्बेडेड" होती हैं, जो त्वचा के नीचे चमड़े के नीचे के ऊतक तक गहराई तक फैली होती हैं। पॉलीगार्डन जैसी संरचनाएँ केवल बड़े धागों और कोशिकाओं में ही देखी जा सकती हैं। विशाल संयोजी ऊतक स्ट्रोमा के बीच स्थित ट्यूमर परिसरों के आसपास प्रतिक्रियाशील घुसपैठ आमतौर पर परिधि पर सक्रिय विकास के क्षेत्र में कम और अधिक स्पष्ट होती है। विनाशकारी परिवर्तनों के आगे बढ़ने से छोटे (क्रिब्रोसिफ़ॉर्म) और बड़े सिस्टिक गुहाओं का निर्माण होता है। कभी-कभी कोशिकीय मलबे के रूप में विनाशकारी द्रव्यमान कैल्शियम लवणों से युक्त हो जाते हैं।
ग्रंथि संबंधी विभेदन के साथ बेसल सेल कार्सिनोमा, या एडेनोइड प्रकार, ठोस क्षेत्रों के अलावा, संकीर्ण उपकला धागों की उपस्थिति की विशेषता है, जिसमें कई, और कभी-कभी ट्यूबलर या वायुकोशीय संरचना बनाने वाली कोशिकाओं की 1-2 पंक्तियाँ होती हैं। उत्तरार्द्ध की परिधीय उपकला कोशिकाओं में एक घन आकार होता है, जिसके परिणामस्वरूप पॉलीसैड जैसा चरित्र अनुपस्थित या कम स्पष्ट रूप से व्यक्त होता है। आंतरिक कोशिकाएं बड़ी होती हैं, कभी-कभी एक स्पष्ट छल्ली के साथ; ट्यूबों या वायुकोशीय संरचनाओं की गुहाएं उपकला म्यूसिन से भरी होती हैं। कार्सिनोएम्ब्रायोनिक एंटीजन के साथ प्रतिक्रिया से वाहिनी जैसी संरचनाओं की परत वाली कोशिकाओं की सतह पर बाह्यकोशिकीय म्यूसिन के लिए सकारात्मक धुंधलापन पैदा होता है।
सिलॉइड विभेदन के साथ बेसल सेल कार्सिनोमायह बेसल एपिथेलियल कोशिकाओं के परिसरों में केराटिनाइजेशन फ़ॉसी की उपस्थिति की विशेषता है, जो स्पिनस के समान कोशिकाओं से घिरा हुआ है। इन मामलों में, केराटिनाइजेशन केराटोहायलिन चरण को दरकिनार करके होता है, जो सामान्य बालों के रोम के इस्थमस के केराटोजेनिक क्षेत्र जैसा दिखता है और इसमें ट्राइको-जैसा भेदभाव हो सकता है। कभी-कभी अपरिपक्व दूध वाले रोम होते हैं जिनमें बाल शाफ्ट के गठन के प्रारंभिक लक्षण होते हैं। कुछ मामलों में, संरचनाएं बनती हैं जो भ्रूण के बालों की कलियों से मिलती-जुलती हैं, साथ ही बाल कूप की बाहरी परत की कोशिकाओं के अनुरूप ग्लाइकोजन युक्त उपकला कोशिकाएं भी बनती हैं। कभी-कभी फॉलिक्यूलर बेसालॉइड हैमार्टोमा से अंतर करने में कठिनाई हो सकती है।
वसामय विभेदन के साथ बेसल सेल कार्सिनोमायह दुर्लभ है और बेसल एपिथेलियल कोशिकाओं के बीच वसामय ग्रंथियों की विशिष्ट फ़ॉसी या व्यक्तिगत कोशिकाओं की उपस्थिति की विशेषता है। उनमें से कुछ बड़े, हस्ताक्षर के आकार के, हल्के साइटोप्लाज्म और विलक्षण रूप से स्थित नाभिक वाले होते हैं। सूडान III से अभिरंजित करने पर उनमें वसा प्रकट होती है। सामान्य वसामय ग्रंथि की तुलना में लिपोसाइट्स बहुत कम विभेदित होते हैं; उनके और आसपास के बेसल उपकला कोशिकाओं के बीच संक्रमणकालीन रूप देखे जाते हैं। यह इंगित करता है कि इस प्रकार का कैंसर हिस्टोजेनेटिक रूप से वसामय ग्रंथियों से जुड़ा हुआ है।
फ़ाइब्रोएपिथेलियल प्रकार(सिन.: पिंकस फाइब्रोएपिथेलियोमा) एक दुर्लभ प्रकार का बेसल सेल कार्सिनोमा है जो ज्यादातर लुंबोसैक्रल क्षेत्र में होता है और इसे सेबोरहाइक केराटोसिस और सतही बेसल सेल कार्सिनोमा के साथ जोड़ा जा सकता है। चिकित्सकीय तौर पर यह फ़ाइब्रोपेपिलोमा जैसा लग सकता है। एकाधिक घावों के मामलों का वर्णन किया गया है।
हिस्टोलॉजिकल रूप से, बेसल एपिथेलियल कोशिकाओं की संकीर्ण और लंबी डोरियां डर्मिस में पाई जाती हैं, जो एपिडर्मिस से फैली हुई होती हैं, जो बड़ी संख्या में फ़ाइब्रोब्लास्ट के साथ हाइपरप्लास्टिक, अक्सर एडेमेटस, म्यूकोइड-परिवर्तित स्ट्रोमा से घिरी होती हैं। स्ट्रोमा केशिकाओं और ऊतक बेसोफिल में समृद्ध है। उपकला तंतु एक-दूसरे से जुड़े होते हैं और इसमें थोड़ी मात्रा में साइटोप्लाज्म और गोल या अंडाकार, तीव्रता से दाग वाले नाभिक के साथ छोटी अंधेरे कोशिकाएं होती हैं। कभी-कभी ऐसी डोरियों में सजातीय इओसिनोफिलिक सामग्री या सींगदार द्रव्यमान से भरे छोटे सिस्ट होते हैं।
नेवोबैसोसेलुलर सिंड्रोम(syn. गोर्डिन-गोल्ट्ज़ सिंड्रोम) एक पॉलीऑर्गेनोट्रोपिक, ऑटोसोमल डोमिनेंट सिंड्रोम है जो फाकोमाटोज़ से संबंधित है। यह भ्रूण के विकास के विकारों के कारण हाइपर- या नियोप्लास्टिक परिवर्तनों के एक जटिल पर आधारित है। मुख्य लक्षण जीवन की प्रारंभिक अवधि में मल्टीपल बेसल सेल कार्सिनोमस की उपस्थिति है, साथ में जबड़े के ओडोन्टोटेन सिस्ट और पसलियों की विसंगतियाँ भी होती हैं। मोतियाबिंद और केंद्रीय तंत्रिका तंत्र में परिवर्तन हो सकता है। यह हथेलियों और तलवों में "अवसाद" के रूप में बार-बार होने वाले परिवर्तनों की विशेषता है, जिसमें बेसलॉइड संरचनाएं भी हिस्टोलॉजिकल रूप से पाई जाती हैं। प्रारंभिक नेवॉइड-बेसालियोमेटस चरण के बाद, कई वर्षों के बाद, आमतौर पर यौवन के दौरान, ऑन्कोलॉजिकल चरण की शुरुआत के संकेतक के रूप में इन क्षेत्रों में अल्सरेटिव और स्थानीय रूप से विनाशकारी रूप दिखाई देते हैं।
इस सिंड्रोम में हिस्टोलॉजिकल परिवर्तन व्यावहारिक रूप से ऊपर सूचीबद्ध बेसल सेल कार्सिनोमा के प्रकारों से भिन्न नहीं हैं। पामोप्लांटर "इंडेंटेशन" के क्षेत्र में एपिडर्मिस के स्ट्रेटम कॉर्नियम में दोष होते हैं, इसकी शेष परतें पतली हो जाती हैं और छोटी विशिष्ट बेसालॉइड कोशिकाओं से अतिरिक्त उपकला प्रक्रियाओं की उपस्थिति होती है। इन स्थानों पर बड़े बेसल सेल कार्सिनोमा शायद ही कभी विकसित होते हैं। रैखिक प्रकृति के व्यक्तिगत बेसल सेल घावों में सभी प्रकार के ऑर्गेनॉइड बेसल सेल कार्सिनोमा शामिल हैं।
त्वचा बेसलियोमा का हिस्टोजेनेसिस
बेसालिओमा एपिथेलियल कोशिकाओं और पाइलोज़ैबेशियस कॉम्प्लेक्स के एपिथेलियम दोनों से विकसित हो सकता है। क्रमिक अनुभागों का उपयोग करते हुए, एम. हंडेइकर और एन. बर्जर (1968) ने दिखाया कि 90% मामलों में ट्यूमर एपिडर्मिस से विकसित होता है। विभिन्न प्रकार के कैंसर की हिस्टोकेमिकल जांच से पता चलता है कि अधिकांश कोशिकाओं में ग्लाइकोजन और ग्लाइकोसामिनोग्लाइकेन्स ट्यूमर स्ट्रोमा में पाए जाते हैं, विशेष रूप से एडामेंटिनोइड और सिलिंड्रोमेटस पैटर्न में। तहखाने की झिल्लियों में ग्लाइकोप्रोटीन लगातार पाए जाते हैं।
इलेक्ट्रॉन माइक्रोस्कोपी से पता चला कि ट्यूमर कॉम्प्लेक्स की अधिकांश कोशिकाओं में ऑर्गेनेल का एक मानक सेट होता है: एक डार्क मैट्रिक्स और मुक्त पॉलीराइबोसोम के साथ छोटे माइटोकॉन्ड्रिया। संपर्क स्थलों पर कोई अंतरकोशिकीय पुल नहीं हैं, लेकिन उंगली जैसे प्रक्षेपण और थोड़ी संख्या में डेसमोसोम जैसे संपर्क पाए जाते हैं। केराटिनाइजेशन के क्षेत्रों में, अक्षुण्ण अंतरकोशिकीय पुलों वाली कोशिकाओं की परतें और साइटोप्लाज्म में बड़ी संख्या में टोनोफिलामेंट्स नोट किए जाते हैं। कभी-कभी, सेलुलर झिल्ली परिसरों वाले कोशिकाओं के क्षेत्र पाए जाते हैं, जिन्हें ग्रंथि संबंधी भेदभाव की अभिव्यक्ति के रूप में समझा जा सकता है। कुछ कोशिकाओं में मेलानोसोम्स की उपस्थिति वर्णक विभेदन को इंगित करती है। बेसल उपकला कोशिकाओं में, परिपक्व उपकला कोशिकाओं की विशेषता वाले अंग अनुपस्थित होते हैं, जो उनकी अपरिपक्वता को इंगित करता है।
वर्तमान में यह माना जाता है कि यह ट्यूमर विभिन्न प्रकार के बाहरी उत्तेजनाओं के प्रभाव में प्लुरिपोटेंट जर्मिनल एपिथेलियल कोशिकाओं से विकसित होता है। हिस्टोलॉजिकल और हिस्टोकेमिकल रूप से, बाल विकास के एनाजेन चरण के साथ बेसल सेल कार्सिनोमा का संबंध सिद्ध हो चुका है और भ्रूण के बाल कलियों के प्रसार के साथ समानता पर जोर दिया गया है। आर. होलुनार (1975) और एम. कुमाकिरी (1978) का मानना है कि यह ट्यूमर एक्टोडर्म की रोगाणु परत में विकसित होता है, जहां विभेदन की क्षमता वाली अपरिपक्व बेसल उपकला कोशिकाएं बनती हैं।
त्वचा बेसल सेल कार्सिनोमा के लक्षण
त्वचा के बेसल सेल कार्सिनोमा में एकल गठन का आभास होता है, आकार में अर्धगोलाकार, रूपरेखा में अक्सर गोल, त्वचा के स्तर से थोड़ा ऊपर उठा हुआ, गुलाबी या भूरे-लाल रंग में मोती जैसा रंग, लेकिन सामान्य त्वचा से भिन्न नहीं हो सकता है। ट्यूमर की सतह चिकनी होती है; इसके केंद्र में आमतौर पर एक छोटा सा गड्ढा होता है, जो एक पतली, शिथिल आसन्न स्क्वैमस परत से ढका होता है, जिसे हटाने पर आमतौर पर क्षरण का पता चलता है। अल्सरयुक्त तत्व का किनारा एक रोलर की तरह मोटा होता है, इसमें छोटे सफेद नोड्यूल होते हैं, जिन्हें आमतौर पर "मोती" के रूप में नामित किया जाता है और नैदानिक मूल्य होता है। इस अवस्था में, ट्यूमर वर्षों तक मौजूद रह सकता है, धीरे-धीरे बढ़ सकता है।
बेसालिओमास एकाधिक हो सकते हैं। प्राथमिक बहुवचन रूप, के.वी. के अनुसार। डैनियल-बेक और ए.ए. कोलोब्याकोवा (1979), 10% मामलों में होता है, ट्यूमर फॉसी की संख्या कई दर्जन या अधिक तक पहुंच सकती है, जो गैर-बेसोसेल्यूलर गोरलिन-गोल्ट्ज़ सिंड्रोम का प्रकटन हो सकता है।
गोरलिन-गोल्ट्ज़ सिंड्रोम समेत त्वचा बेसालोमा के सभी लक्षण, हमें निम्नलिखित रूपों को अलग करने की अनुमति देते हैं: नोड्यूलर-अल्सरेटिव (अल्कस रॉडेंस), सतही, स्क्लेरोडर्मा-जैसे (मॉर्फिया प्रकार), पिगमेंटरी और फाइब्रोएपिथेलियल। एकाधिक घावों के साथ, इन नैदानिक प्रकारों को विभिन्न संयोजनों में देखा जा सकता है।
भूतल दृश्यइसकी शुरुआत गुलाबी रंग के एक सीमित पपड़ीदार धब्बे की उपस्थिति से होती है। फिर दाग स्पष्ट आकृति, अंडाकार, गोल या अनियमित आकार प्राप्त कर लेता है। घाव के किनारे पर घनी छोटी चमकदार गांठें दिखाई देती हैं, जो एक दूसरे में विलीन हो जाती हैं और त्वचा के स्तर से ऊपर उठी हुई एक रोल जैसी धार बनाती हैं। चूल्हे का मध्य भाग थोड़ा धँस जाता है। घाव का रंग गहरा गुलाबी, भूरा हो जाता है। घाव एकल या एकाधिक हो सकते हैं। सतही रूपों में, स्व-स्कारिंग या पगेटॉइड बेसालियोमा को केंद्र में शोष (या स्कारिंग) के एक क्षेत्र और परिधि के साथ छोटे, घने, ओपलेसेंट, ट्यूमर जैसे तत्वों की एक श्रृंखला के साथ प्रतिष्ठित किया जाता है। घाव महत्वपूर्ण आकार तक पहुँच जाते हैं। आमतौर पर इसकी एक बहु प्रकृति और एक सतत पाठ्यक्रम होता है। विकास बहुत धीमा है. इसकी नैदानिक विशेषताएं बोवेन रोग के समान हो सकती हैं।
पर रंजित रूपघाव का रंग नीला, बैंगनी या गहरा भूरा होता है। यह प्रकार मेलेनोमा के समान है, विशेष रूप से गांठदार, लेकिन इसमें सघन स्थिरता होती है। डर्मोस्कोपिक जांच ऐसे मामलों में महत्वपूर्ण सहायता प्रदान कर सकती है।
ट्यूमर का प्रकारएक गांठ की उपस्थिति की विशेषता है, जो धीरे-धीरे आकार में बढ़ती है, व्यास में 1.5-3 सेमी या उससे अधिक तक पहुंचती है, एक गोल उपस्थिति और एक स्थिर गुलाबी रंग प्राप्त करती है। ट्यूमर की सतह स्पष्ट टेलैंगिएक्टेसिया के साथ चिकनी होती है, कभी-कभी भूरे रंग के तराजू से ढकी होती है। कभी-कभी इसका मध्य भाग व्रणग्रस्त हो जाता है और घनी पपड़ियों से ढक जाता है। शायद ही कभी, ट्यूमर त्वचा के स्तर से ऊपर फैला होता है और उसमें एक डंठल (फाइब्रोएपिथेलियल प्रकार) होता है। आकार के आधार पर वे भेद करते हैं छोटे और बड़े गांठदार रूप.
व्रणयुक्त उपस्थितिप्राथमिक प्रकार के रूप में या नियोप्लाज्म के सतही या ट्यूमर के रूप में अल्सरेशन के परिणामस्वरूप होता है। अल्सरेटिव रूप की एक विशिष्ट विशेषता फ़नल के आकार का अल्सरेशन है, जिसमें अस्पष्ट सीमाओं के साथ अंतर्निहित ऊतकों के साथ बड़े पैमाने पर घुसपैठ (ट्यूमर घुसपैठ) होती है। घुसपैठ का आकार अल्सर (अल्कस रॉडेंस) से बहुत बड़ा होता है। गहरे अल्सर और अंतर्निहित ऊतकों के नष्ट होने की प्रवृत्ति होती है। कभी-कभी अल्सरेटिव रूप पैपिलोमेटस, मस्सा वृद्धि के साथ होता है।
स्क्लेरोडर्मा-जैसी, या निशान-एट्रोफिक, उपस्थितियह एक छोटा, स्पष्ट रूप से सीमांकित घाव है जिसके आधार पर गाढ़ापन है, जो लगभग त्वचा के स्तर से ऊपर नहीं उठता है, इसका रंग पीला-सफ़ेद है। केंद्र में एट्रोफिक परिवर्तन और डिस्क्रोमिया का पता लगाया जा सकता है। समय-समय पर, तत्व की परिधि के साथ, विभिन्न आकारों के क्षरण के फॉसी दिखाई दे सकते हैं, जो आसानी से हटाने योग्य परत से ढके होते हैं, जो साइटोलॉजिकल निदान के लिए बहुत महत्वपूर्ण है।
पिंकस फ़ाइब्रोएपिथेलियल ट्यूमरइसे एक प्रकार के बेसल सेल कार्सिनोमा के रूप में वर्गीकृत किया गया है, हालाँकि इसका कोर्स अधिक अनुकूल है। चिकित्सकीय रूप से, यह घनी लोचदार स्थिरता वाली त्वचा के रंग की गांठ या पट्टिका के रूप में प्रकट होता है, और व्यावहारिक रूप से इसका क्षरण नहीं होता है।
नाक की त्वचा के बेसालिओमा का इलाज कैसे करें
नाक की त्वचा का बेसालिओमा (बेसल सेल कार्सिनोमा, बेसल सेल कार्सिनोमा) एक घातक विकृति है जो बेसल कोशिकाओं या बाल कूप की संरचनाओं से बढ़ रही है। लेकिन सभी ऑन्कोलॉजिस्ट ऐसा नहीं सोचते हैं। बहुत से लोग मानते हैं कि बेसल सेल कार्सिनोमा नेवी और कार्सिनोमा के बीच एक मध्यवर्ती कड़ी है। यह विकृति अत्यंत दुर्लभ रूप से मेटास्टेसिस करती है और सभी त्वचा कैंसरों में सबसे आम है। रोग के उन्नत चरण में, नियोप्लाज्म अंतर्निहित त्वचा की परतों, मांसपेशियों, यहां तक कि उपास्थि और हड्डियों को भी पिघला सकता है।
चेहरे और नाक की त्वचा का बेसालियोमा
यह विकृति बच्चों में बहुत ही कम विकसित होती है और व्यावहारिक रूप से नवजात शिशुओं में पंजीकृत नहीं होती है। 50 वर्ष से अधिक आयु वर्ग के पुरुष और महिलाएं दोनों समान रूप से प्रभावित होते हैं। ICD 10 के अनुसार इस बीमारी को C 44 (त्वचा के अन्य घातक नवोप्लाज्म) कोडित किया गया है। तो बसालिओमा का इलाज कैसे करें और इसे तुरंत कैसे पहचानें?
नियोप्लाज्म का वर्गीकरण और कारण: संक्षेप में
चेहरे और नाक के बेसल सेल कार्सिनोमा का सही वर्गीकरण बहुत महत्वपूर्ण है। आगे का उपचार और विशिष्ट चिकित्सा पद्धति का सही विकल्प ट्यूमर के प्रकार पर निर्भर करता है। उपेक्षित विकृति विज्ञान के 4 चरण हैं, जहां पहला चरण रोग की शुरुआत है, और चौथा चरण रोग का अंतिम चरण है, जो अक्सर पूरे जीव के लिए अपरिवर्तनीय परिणाम देता है (कैशेक्सिया, हड्डी के ऊतकों का पिघलना, आदि)। ). रोग के वर्गीकरण की विशेषताओं में बेसल सेल कार्सिनोमा के कई रूपों की पहचान शामिल है। इनमें शामिल हैं: गांठदार, सतही, सिकाट्रिकियल, अल्सरेटिव।
रोग के कारण स्पष्ट नहीं हैं, क्योंकि रोग की शुरुआत के सभी ट्रिगर की पहचान नहीं की गई है। अब दशकों से, ऐसा विषय विश्व-प्रसिद्ध डॉक्टरों के बीच विवाद का विषय रहा है। कुछ पूर्वनिर्धारित कारक हैं जो पैथोलॉजी के जोखिम को बढ़ाते हैं। आइए उनमें से कुछ को सूचीबद्ध करें:
- धूपघड़ी सहित आक्रामक यूवी विकिरण के लंबे समय तक संपर्क में रहना;
- विकिरण;
- बोझिल आनुवंशिकता;
- प्रतिरक्षा में लगातार कमी;
- आयु;
- ऐल्बिनिज़म;
- अनिवार्य पूर्वकैंसर संबंधी स्थितियाँ (बोवेन रोग, पगेट रोग, क्यूयरा एरिथ्रोप्लासिया)
- सापेक्ष कैंसरजन्य विकृति (केलॉइड निशान, त्वचीय सींग, सिफिलिटिक गम या ग्रैनुलोमा, तपेदिक, आदि);
- पेट्रोलियम डेरिवेटिव या टार के साथ संपर्क;
- तीव्र रासायनिक उत्तेजनाओं, विशेष रूप से आर्सेनिक, के संपर्क में आना;
- व्यावसायिक खतरे (उच्च तापमान, बारीक फैला हुआ प्रदूषण, त्वचा क्षेत्र पर लगातार चोट)।
रोग के लक्षण
चेहरे की त्वचा के बेसालिओमा के लक्षण नाक के पंखों पर एक रसौली की अभिव्यक्तियों के समान होते हैं। लक्षण रोग के प्रकार पर निर्भर करते हैं और रोग के रूप को स्पष्ट रूप से दर्शाते हैं। इसकी पहचान करने के लिए आपको ट्यूमर की उपस्थिति, मात्रा, आकार और आकार की सावधानीपूर्वक जांच करनी चाहिए। एक अनुभवी ऑन्कोलॉजिस्ट सही निदान करने में सक्षम होगा।
चेहरे की त्वचा पर स्थित गांठदार (गांठदार) बेसालियोमा, एक गोल आकार की विशेषता है। गांठ गुलाबी रंग की होती है और बीच में एक छोटा सा गड्ढा (खांचा) होता है। ट्यूमर पर हल्की सी चोट से भी रक्तस्राव शुरू हो जाता है, जिसे रोकना मुश्किल होता है। यह अक्सर कटाव और अल्सरेटिव सतहों के गठन से जटिल होता है, जो उपचार को जटिल बनाता है।
बेसल सेल कार्सिनोमा का अल्सरेटिव रूप सबसे खतरनाक होता है। यह आसपास के ऊतकों को पिघला देता है, अल्सरेटिव तल एपिडर्मिस के स्तर के नीचे स्थानीयकृत होता है। अल्सरेटिव किनारों का कोई स्पष्ट आकार नहीं होता है और वे त्वचा की एपिडर्मल परत से ऊपर उठते हैं। कभी-कभी अल्सर "ठीक" हो सकता है, घने, कठोर, लगभग काली पपड़ी से ढक जाता है। यदि इस आवरण को छेड़ा जाता है, तो एक भूरा, काला या लाल रंग का तल उजागर हो जाएगा। निम्नलिखित लक्षण भी विशिष्ट हैं:
- रंग भूरा-गुलाबी;
- घनी स्थिरता;
- उपचार के बाद पुनः बढ़ने की प्रवृत्ति;
- धीमी, लगभग अगोचर वृद्धि;
- उन्नत मामलों में, ट्यूमर के किनारों पर अल्सरेटिव सतहें बन जाती हैं।
सतही बेसालियोमा एक सौम्य और घातक प्रक्रिया के बीच की सीमा रेखा है। एक विकृति विज्ञान के रूप में, यह 50 वर्ष की आयु के बाद लोगों में विकसित होता है, एपिडर्मिस के उजागर क्षेत्रों को नुकसान पहुंचाता है। चेहरे पर, सबसे खतरनाक ट्यूमर का गठन आंख के आंतरिक और बाहरी कोनों से प्रभावित क्षेत्र माना जाता है। यह "अंदर से बाहर" बढ़ता है, आसपास के ऊतकों के ऊपर एक गुलाबी धब्बे के रूप में उगता है। ट्यूमर के ऊपर की त्वचा पतली होती है, एट्रोफिक उपस्थिति होती है, और अक्सर अल्सर होता है।
सभी प्रकार के बेसल सेल कार्सिनोमा, विशेष रूप से ठोस रूप, बिल्कुल दर्द रहित होते हैं। पहली अभिव्यक्ति से लेकर किसी विशेषज्ञ से संपर्क करने तक बहुत समय बीत जाता है; नियोप्लाज्म कई गुना बढ़ने का प्रबंधन करता है, जिससे रोग का पूर्वानुमान बिगड़ जाता है। कई घावों के साथ, ट्यूमर कैशेक्सिया, गंभीर, लगातार रक्तस्राव और हड्डी के ऊतकों के विनाश की ओर जाता है। फोटो में सभी प्रकार के नियोप्लाज्म और उपचार की कमी के परिणाम देखे जा सकते हैं।
निदान
नैदानिक विधियों का उद्देश्य निदान की पुष्टि करना और चिकित्सीय त्रुटियों को रोकना है। नाक के बेसालिओमा के लिए हिस्टोलॉजिकल परीक्षण की आवश्यकता होती है। त्वचा का एक छोटा सा भाग हिस्टोलॉजिस्ट के पास भेजा जाता है। अध्ययन के बाद कैंसर का प्रकार, विकास की डिग्री और कैंसर कोशिकाओं के प्रकार का निर्धारण किया जाता है। समान लक्षण वाले अन्य त्वचा रोगों को बाहर करने के लिए, सभी संदिग्ध मामलों में हिस्टोलॉजी निर्धारित की जाती है।
त्वचा कैंसर - विवरण।
संक्षिप्त वर्णन
घातक त्वचा रोगलगभग 25% कैंसर के लिए जिम्मेदार। त्वचा कैंसर आमतौर पर शरीर के खुले क्षेत्रों पर होता है; धीमी वृद्धि, देर से और दुर्लभ मेटास्टेसिस की विशेषता, 90% मामलों में यह खोपड़ी या गर्दन को प्रभावित करता है। मुख्य ऊतकीय रूप- स्क्वैमस सेल (30%) और बेसल सेल (बेसल सेल कार्सिनोमा) कैंसर (60%)।
बैसल सेल कर्सिनोमा- सीमित और धीमी वृद्धि की विशेषता। नैदानिक चित्र रोग की शुरुआत त्वचा पर गुलाबी या लाल रंग की चिकनी सतह के साथ एक छोटे, स्पष्ट रूप से सीमांकित नोड्यूल की उपस्थिति से होती है। एक पारभासी मोती बेल्ट की उपस्थिति की विशेषता। ट्यूमर में मेलेनिन वर्णक की अलग-अलग मात्रा हो सकती है, इसलिए इसकी रंग गुलाबी से गहरे भूरे रंग में भिन्न होता है। जैसे-जैसे नोड्यूल बढ़ता है, इसका मध्य भाग अल्सर हो जाता है और क्रस्ट से ढक जाता है। ट्यूमर को नोड्स - उपग्रहों या क्रस्ट से ढके अल्सरेशन के केंद्रीय क्षेत्र द्वारा दर्शाया जा सकता है। सामान्य लक्षण- सहवर्ती टेलैंगिएक्टेसिया। ट्यूमर अल्सर कर सकता है और अंतर्निहित ऊतकों पर आक्रमण कर सकता है। प्रकारबेसल सेल कार्सिनोमा: सतही, गांठदार, रंजित, स्क्लेरोडर्मा जैसा (स्क्लेरोज़िंग)। कोई मेटास्टेसिस नहीं है.
त्वचा कोशिकाओं का कार्सिनोमास्क्वैमस सेल कार्सिनोमा में स्तरीकृत स्क्वैमस उपकला कोशिकाएं होती हैं, जो अक्सर केराटिनाइजिंग होती हैं। ट्यूमर कोशिकाएं डेसमोसोम (एक प्रकाश माइक्रोस्कोप में अंतरकोशिकीय पुल) द्वारा एक साथ जुड़ी रहती हैं। उपकला घोंसले के मध्य भाग में केराटिन (केराटिन मोती) के संकेंद्रित समुच्चय हो सकते हैं। ट्यूमर बढ़ता है तेजी से और मेटास्टेसिस (हेमेटोजेनसली और लिम्फोजेनसली)। आनुवंशिक पहलू. फर्ग्यूसन स्मिथ एपिथेलियोमा (*132800, 9q31, ESS1 जीन, Â)। नैदानिक तस्वीरट्यूमर को या तो उपग्रह नोड्स द्वारा या अल्सरेशन के क्रस्टी केंद्रीय क्षेत्र द्वारा दर्शाया जाता है। ट्यूमर का स्थानीयकरण: होंठ, परानासल और एक्सिलरी क्षेत्र।
बोवेन रोग- इंट्राएपिडर्मल स्क्वैमस सेल कार्सिनोमा या सीटू कार्सिनोमा का एक रूप। मौखिक गुहा की त्वचा और श्लेष्मा झिल्ली पर होता है। अधिक बार यह गांठदार प्रकार के चकत्ते या पीले केराटाइनाइज्ड क्रस्ट या तराजू से ढके सीमित एरिथेमेटस सजीले टुकड़े के रूप में प्रकट होता है। वे बड़े क्षेत्रों में एक-दूसरे के साथ विलीन हो सकते हैं, अक्सर पैपिलोमेटस वृद्धि के साथ। जीवन के चौथे-छठे दशक के दौरान दिखाई देते हैं। अपरिभाषित कैंसर अक्सर बोवेन रोग की पृष्ठभूमि में विकसित होता है।
दुर्लभ रूप
व्हाइटहेड्स और मोटे विरल बालों के साथ बेसल सेल कार्सिनोमा (109390, Â बनाम À प्रमुख)। बेसल सेल कार्सिनोमा, चेहरे और हाथ-पैरों पर कई व्हाइटहेड्स, अधिक पसीना आना, चेहरे की रंजकता में वृद्धि, सिर पर मोटे और विरल बाल।
बेसल सेल नेवस सिंड्रोम (*109400, लोकी 9क्यू22.3 - क्यू31 और 9क्यू31, पीटीसीएच और बीसीएनएस जीन, बी)। जबड़े के सिस्ट, हथेलियों और तलवों पर एरिथेमेटस गड्ढे, और (अक्सर) कंकाल संबंधी असामान्यताएं, विशेष रूप से चेहरे की त्वचा के मल्टीपल बेसल सेल कार्सिनोमा। अधिक दुर्लभ लक्षण: स्ट्रैबिस्मस, हाइपरटेलोरिज्म, कोलोबोमा, ग्लूकोमा, काइफोस्कोलियोसिस, पसलियों और ग्रीवा कशेरुकाओं के दोष, पैरेन्काइमल अंगों के सिस्ट और फाइब्रोमा, डिम्बग्रंथि कैंसर, ब्रैचिडैक्टली, संभावित मानसिक मंदता। एक्स-रे विकिरण के प्रति संवेदनशीलता में उल्लेखनीय वृद्धि हुई।
संरचना और जैविक व्यवहार में त्वचा के बेसल स्क्वैमस सेल कार्सिनोमा को बेसल सेल कार्सिनोमा और स्क्वैमस सेल कार्सिनोमा के बीच एक संक्रमणकालीन रूप माना जाता है; इस शब्द का उपयोग बेसल सेल कार्सिनोमा के केराटोटिक संस्करण के लिए नहीं किया जाता है, जिसमें बेसल-प्रकार की ट्यूमर कोशिकाएं होती हैं, साथ ही अधूरे केराटिनाइजेशन वाले छोटे क्षेत्र भी होते हैं। समानार्थक शब्द: बेसल स्क्वैमस सेल कार्सिनोमा, इंटरमीडिएट कार्सिनोमा, मेटाटाइपिकल कार्सिनोमा, बेसल स्क्वैमस सेल कार्सिनोमा, मिश्रित कैंसर रोम्बो सिंड्रोम का नाम कई पीढ़ियों से इस विकृति से प्रभावित परिवार के सबसे पुराने सदस्य के नाम पर रखा गया है।
टीएनएम - वर्गीकरण (ट्यूमर, चरण भी देखें) टीएक्स - प्राथमिक ट्यूमर का आकलन करने के लिए अपर्याप्त डेटा टिस - सीटू में कार्सिनोमा टी0 - प्राथमिक ट्यूमर निर्धारित नहीं है टी1 - सबसे बड़े आयाम में 2 सेमी तक का ट्यूमर टी2 - 5 सेमी तक का ट्यूमर सबसे बड़े आयाम में T3 - सबसे बड़े आयाम में 5 सेमी से अधिक का ट्यूमर T4 - एक ट्यूमर जो अंतर्निहित संरचनाओं में बढ़ रहा है: उपास्थि, कंकाल की मांसपेशी, हड्डियाँ कई ट्यूमर के समकालिक विकास के मामले में, वर्गीकरण उनमें से सबसे बड़े के अनुसार किया जाता है , और ट्यूमर की संख्या कोष्ठक में इंगित की गई है - T2(5) Nx - क्षेत्रीय लिम्फ नोड्स की स्थिति निर्धारित नहीं की जा सकती N0 - क्षेत्रीय लिम्फ नोड्स में कोई मेटास्टेस नहीं N1 - क्षेत्रीय लिम्फ नोड्स में मेटास्टेस हैं।
चरणों के अनुसार समूहीकरणचरण 0: TisN0M0 चरण I: T1N0M0 चरण II: T2–3N0M0 चरण III T3N0M0 T1–4N1M0 चरण IV: T1–4N0–1M1।
इलाजत्वचा कैंसर वर्तमान में प्रारंभिक चरण में, एक नियम के रूप में, धीमी वृद्धि और निदान के कारण गंभीर समस्याएं पैदा नहीं करता है।
फोकस विकिरण थेरेपी बंद करें। चेहरे के ट्यूमर के लिए उपयोग किया जाता है (कॉस्मेटिक दोषों से बचने के लिए)। वसूली 90% मामलों में होता है। विधि के नुकसान विकिरण के क्षेत्रों में त्वचा का अपचयन और शोष हैं।
एक्स-रे थेरेपी उच्च सर्जिकल जोखिम वाले रोगियों (उदाहरण के लिए, बुजुर्ग) के लिए इष्टतम उपचार पद्धति है। कभी-कभी इस विधि का उपयोग कॉस्मेटिक कारणों से किया जाता है (उदाहरण के लिए, जब बेसल सेल कार्सिनोमा होंठ और पलकों पर स्थानीयकृत होता है)। अनुप्रयोग और अंतरालीय विधियों (ब्रैकीथेरेपी) का भी उपयोग किया जाता है।
प्राथमिक घाव को बंद करने के साथ छांटना। आपको स्वस्थ किनारों वाले ऊतक के नमूने की जांच करने की अनुमति देता है। यदि आवश्यक हो, तो उसी चरण में प्लास्टिक सर्जरी की जाती है। बड़े ट्यूमर (टी3) के लिए, प्रीऑपरेटिव रिमोट गामा थेरेपी का संकेत दिया जाता है, इसके बाद ट्यूमर का व्यापक छांटना और ऑटोडर्मोप्लास्टी किया जाता है। क्षेत्रीय लिम्फ नोड्स के छांटने का संकेत केवल तभी दिया जाता है जब वे प्रभावित होते हैं। क्षेत्रीय लिम्फैडेनोपैथी अक्सर अल्सरयुक्त संरचनाओं के साथ होती है। विभिन्न प्रक्रियाओं (ट्यूमर सहित) के साथ विभेदक निदान आवश्यक है। पसीने की ग्रंथियों के ट्यूमर शायद ही कभी एक्सोक्राइन (साधारण और एपोक्राइन दोनों) ग्रंथियों के नियोप्लाज्म में दर्ज किए जाते हैं - वे बुढ़ापे में होते हैं। वे अक्सर क्षेत्रीय लिम्फ नोड्स को मेटास्टेसाइज करते हैं, इसलिए प्राथमिक ट्यूमर के छांटने के दौरान बाद वाले को हटा दिया जाता है। 5 वर्ष की जीवित रहने की दर - 40%।
माइक्रोग्राफ़िक सर्जरीमोज़ाइक में उच्छेदन की सीमा निर्धारित करने के लिए ट्यूमर की रूपरेखा बनाना शामिल है। यह विधि ट्यूमर की पुनरावृत्ति, ट्यूमर के स्क्लेरोज़िंग रूप, नाक पर और परानासल स्थान में ट्यूमर के स्थानीयकरण के लिए स्वीकार्य है। इलाज की दर 99% है, और तत्काल मरम्मत अच्छे कॉस्मेटिक परिणाम प्रदान करती है।
नासोलैबियल सिलवटों, औसत दर्जे का और पार्श्व कैन्थस और रेट्रोऑरिक्यूलर ज़ोन के क्षेत्र के बेसालियोमास चिकित्सकीय रूप से आक्रामक हैं। वे गहराई से बढ़ सकते हैं और इसलिए व्यापक उच्छेदन की आवश्यकता होती है।
क्रायोथेरेपी। घाव होने की संभावना न्यूनतम है।
विद्युत विच्छेदन. 1 सेमी से कम व्यास वाले ट्यूमर और बुजुर्ग लोगों में उपयोग किया जाता है।
रेडियोथेरेपी के लिए मतभेद होने या सर्जरी से इनकार करने पर कमजोर (बुजुर्ग) रोगियों में मलहम (कोलचामाइन 0.5%; प्रोस्पिडिन 50%) के साथ स्थानीय उपचार किया जाता है।
पुनरावृत्ति का इलाज व्यापक छांटना के साथ किया जाता है।
रोगनिरोधी लिम्फैडेनेक्टॉमी का संकेत नहीं दिया गया है।
कीमोथेरेपी केवल व्यापक रूप से अक्षम रूपों के लिए की जाती है, जब अन्य उपचार विकल्प समाप्त हो जाते हैं।
पाठ्यक्रम और पूर्वानुमानपर्याप्त उपचार 90-95% मामलों में रिकवरी सुनिश्चित करता है। ट्यूमर हटाने के बाद पहले 5 वर्षों के दौरान पुनरावृत्ति की सबसे बड़ी संख्या होती है।
रोकथामत्वचा पर लंबे समय तक सीधी धूप के संपर्क में रहने से बचाव, सनस्क्रीन का उपयोग, ट्यूमर का समय पर पता लगाने के लिए रोगियों द्वारा त्वचा की नियमित स्व-जांच, अकार्बनिक आर्सेनिक यौगिकों के त्वचा के संपर्क से बचाव।
ICD-10 C44 त्वचा के अन्य घातक नवोप्लाज्म D04(0 - 9) यथास्थान कैंसर
पलकों के घातक नियोप्लाज्म (ट्यूमर)।
पलकों के घातक नवोप्लाज्म वाले रोगियों को चिकित्सा देखभाल प्रदान करने के लिए प्रोटोकॉल
आईसीडी कोड - 10
सी 44.1
49.0 से
संकेत और निदान मानदंड:
पलकों का त्वचा कैंसर (बेसल सेल कार्सिनोमा, बेसल सेल कार्सिनोमा)- मध्यम आयु वर्ग और बुजुर्ग लोगों में विकसित होता है, निचली पलक पर या आंख के कोने में स्थित होता है, खुद को दो रूपों में प्रकट करता है - गांठदार रूप - कठोर स्थिरता की एक गांठ, अक्सर गांठ के किनारे पर टेलैंगिएक्टेसिया, एक अल्सर ट्यूमर के केंद्र में बनता है; चपटा रूप (स्क्वैमस सेल कार्सिनोमा) - अपरिभाषित किनारों के साथ कठोर स्थिरता। यह पपड़ीदार, लाल, चपटे घाव या त्वचीय सींग के रूप में दिखाई दे सकता है। बेसल सेल कार्सिनोमा मेटास्टेसिस नहीं करता है, लेकिन स्थानीय आक्रमण के साथ होता है, खासकर जब आंख के कोने में स्थानीयकृत होता है।
स्पिनोसेलुलर एपिथेलियोमा- एक गांठदार गठन जो बड़ा हो जाता है, गांठदार हो जाता है, और बाद में विघटित होकर अल्सर बन जाता है। क्षेत्रीय लिम्फ नोड्स को मेटास्टेस देता है। ऊपरी या निचली पलक पर स्थानीयकृत।
- पहले चालाज़ियन जैसा दिखता है, जो हटाने के बाद दोबारा उभर आता है; मेटास्टेसिस कर सकता है और कक्षा में फैल सकता है; इसमें प्रगतिशील वृद्धि होती है, एक अल्सर बनता है जो पलक को नष्ट कर देता है।
फाइब्रोसारकोमा- एक बचपन का ट्यूमर, ऊपरी पलक पर स्थानीयकृत, स्पष्ट सीमाओं के बिना एक चमड़े के नीचे के नोड की तरह दिखता है, त्वचा का रंग नीला होता है, व्यापक वाहिकाओं के टेलैंगिएक्टेसिया दिखाई देते हैं। जैसे-जैसे ट्यूमर बढ़ता है, पीटोसिस देखा जाता है, और आंख नीचे की ओर खिसक जाती है - कक्षीय क्षति।
कपोसी सारकोमा- लाल या बैंगनी रंग के सबएपिडर्मल नोड के रूप में एक ट्यूमर। एचआईवी संक्रमित रोगियों में होता है।
मेलेनोमा- हल्के भूरे रंग के रोएंदार किनारों या गांठदार आकार वाले चपटे घावों के रूप में हो सकता है - त्वचा के ऊपर उभरे हुए, रंजित, प्रगतिशील वृद्धि, अल्सर के रूप में, सहज रक्तस्राव नोट किया जाता है। मेटास्टेस देता है।
चिकित्सा देखभाल का स्तर:
तीसरा स्तर - नेत्र विज्ञान अस्पताल
परीक्षाएँ:
1. बाहरी निरीक्षण
2. विज़ोमेट्री
3. परिधि
4. बायोमाइक्रोस्कोपी
5. ऑप्थाल्मोस्कोपी
अनिवार्य प्रयोगशाला परीक्षण:
1. सामान्य रक्त परीक्षण
2. सामान्य मूत्र परीक्षण
3. आरडब्ल्यू पर खून
4. रक्त शर्करा
5. एचबीएस एंटीजन
संकेतों के अनुसार विशेषज्ञों से परामर्श:
1. बाल रोग विशेषज्ञ
2. चिकित्सक
3. ऑन्कोलॉजिस्ट (यदि आवश्यक हो)
उपचार उपायों की विशेषताएं:
पलक त्वचा कैंसर (बेसल सेल कार्सिनोमा, बेसल सेल कार्सिनोमा)- आसपास के ऊतकों की एक साथ प्लास्टिक सर्जरी के साथ ट्यूमर को शल्य चिकित्सा से हटाना; क्रायोडेस्ट्रक्शन; ब्रैकीथेरेपी, कीमोथेरेपी; कक्षीय प्रवेश.
स्पिनोसेलुलर एपिथेलियोमा- ट्यूमर हटाना, विकिरण चिकित्सा
एडेनोकार्सिनोमा (मेइबोमियन या वसामय ग्रंथि का कैंसर)— आसपास के ऊतकों की एक साथ प्लास्टिक सर्जरी के साथ ट्यूमर को हटाना; एक संकीर्ण मेडिकल प्रोटॉन बीम, कीमोथेरेपी के साथ विकिरण, यदि ट्यूमर फॉर्निक्स, बल्बर कंजंक्टिवा - कक्षीय एक्सेंटरेशन तक फैलता है।
फाइब्रोसारकोमा— आसपास के ऊतकों की एक साथ प्लास्टिक सर्जरी के साथ ट्यूमर को हटाना; विकिरण चिकित्सा, कीमोथेरेपी; कक्षीय प्रवेश.
कपोसी सारकोमा- क्रायोडेस्ट्रक्शन, लेजर कटिंग, रेडिएशन थेरेपी, कीमोथेरेपी, इम्यूनोथेरेपी।
मेलेनोमा- 10 मिमी व्यास से बड़े मेलानोमा को सर्जिकल उपचार के अधीन नहीं किया जाता है और, मेटास्टेस की अनुपस्थिति में, आसपास के ऊतकों की एक साथ प्लास्टिक सर्जरी के साथ लेजर स्केलपेल या इलेक्ट्रिक चाकू का उपयोग करके हटाया जाता है; विकिरण चिकित्सा - एक संकीर्ण चिकित्सा प्रोटॉन किरण (एक विकल्प कक्षीय एक्सेंटरेशन है)। मेलानोमा के लिए क्रायोडेस्ट्रक्शन वर्जित है!
यदि साइट पर पर्याप्त उपचार करना असंभव है, तो रोगी को वी.पी. के नाम पर नेत्र रोग और ऊतक चिकित्सा संस्थान के ऑन्को-नेत्र विज्ञान केंद्र में भेजें। यूक्रेन के फिलाटोव एएमएस।
यदि ट्यूमर कक्षा में बढ़ता है - कक्षीय प्रवेश, विकिरण चिकित्सा, कीमोथेरेपी।
ट्यूमर को हटाने के बाद, हटाए गए ऊतक की एक अनिवार्य हिस्टोलॉजिकल परीक्षा की आवश्यकता होती है।
उपचार गुणवत्ता मानदंड:
कोई सूजन संबंधी लक्षण नहीं, कॉस्मेटिक प्रभाव।
संभावित दुष्प्रभाव और जटिलताएँ:
रोग की पुनरावृत्ति, कक्षा में आक्रमण
आहार संबंधी आवश्यकताएँ और प्रतिबंध:
नहीं
कार्य, आराम और पुनर्वास की व्यवस्था के लिए आवश्यकताएँ:
मरीज़ 2 सप्ताह तक काम करने में असमर्थ हैं। विकलांगता की आगे की अवधि विकिरण या कीमोथेरेपी उपचार पर निर्भर करती है।
लेख साइटों से सामग्री के आधार पर लिखा गया था: onkoexpert.ru, ilive.com.ua, kakiebolezni.ru, gipocrat.ru, zrenue.com।